Meningite: differenze tra le versioni
→Diagnosi: Amplio (da en.wiki) |
|||
| Riga 92: | Riga 92: | ||
* [[Pseudomonas aeruginosa|Meningite da Pseudomonas aeruginosa]] anche questa in persone gravemente defedate od ospedalizzate da tempo |
* [[Pseudomonas aeruginosa|Meningite da Pseudomonas aeruginosa]] anche questa in persone gravemente defedate od ospedalizzate da tempo |
||
== |
==Diagnosi== |
||
Come per tutte le malattie il primo passo per la diagnosi è sospettarla, ed in questo il [[quadro clinico]] e l'[[anamnesi (medicina)|anamnesi]] hanno ruolo centrale. |
|||
=== Segni clinici === |
|||
==== Segno di Brudzinski ==== |
|||
Il [[segno di Brudzinski]] è una flessione involontaria degli arti inferiori in risposta al tentativo di flettere il capo in avanti. |
|||
=== Esami del sangue e imaging biomedico=== |
|||
{| class="wikitable" style="float:right; font-size:85%; margin-left:15px;" |
|||
Il segno di Binda è un segno di irritazione meningea (inizialmente ritenuto [[patognomia|patognomonico]] di meningite [[tubercolosi|tubercolare]]): la rotazione passiva della testa causa l'elevazione e l'anteropulsione della spalla del lato opposto a quello della rotazione. |
|||
|+ Caratteristiche del liquido cefalorachidiano in base alle diffferenti tipi di meningite<ref>{{cite book |last=Provan |first= Drew |coauthors=Andrew Krentz |title= Oxford Handbook of Clinical and Laboratory Investigation|year=2005 |publisher=Oxford University Press |location=Oxford |isbn=0-19-856663-8 }}</ref> |
|||
|- |
|||
! Tipo di meningite |
|||
! [[Glucosio]] |
|||
! [[Proteine]] |
|||
! [[Cellule]] |
|||
|- |
|||
! style="text-align: left;"| Batterica acuta |
|||
| basso || alto || [[Neutrofili]], <br />spesso > 300/mm³ |
|||
|- |
|||
! style="text-align: left;" | Virale acuta |
|||
| normale || normale o alto || [[Linfociti]],<br /> < 300/mm³ |
|||
|- |
|||
! style="text-align: left;" | Tubercolare |
|||
| basso || alto || Linfociti e<br />neutrofili, < 300/mm³ |
|||
|- |
|||
! style="text-align: left;" | Funginea |
|||
| basso || alto || < 300/mm³ |
|||
|- |
|||
! style="text-align: left;" | Neoformazione |
|||
| basso || alto || solitamente<br /> linfociti |
|||
|} |
|||
Se si sospetta un caso di meningite, vengono immediatamente effettuati gli [[esami del sangue]] per la ricerca dei marcatori di infiammazione (ad esempio, la [[proteina C reattiva]] e l'[[emocromo]]), così come la [[coltura]].<ref name=IDSA/><ref name=EFNS>{{cite journal |author=Chaudhuri A |title=EFNS guideline on the management of community-acquired bacterial meningitis: report of an EFNS Task Force on acute bacterial meningitis in older children and adults |journal=European Journal of Neurolology |volume=15 |issue=7 |pages=649–59 |year=2008 |month=July |pmid=18582342 |doi=10.1111/j.1468-1331.2008.02193.x |author-separator=, |author2=Martinez–Martin P |author3=Martin PM |display-authors=3 |last4=Andrew Seaton |first4=R. |last5=Portegies |first5=P. |last6=Bojar |first6=M. |last7=Steiner |first7=I. |last8=Efns Task |first8=Force}}</ref> |
|||
=== Esami === |
|||
L'esame più importante per individuare o escludere la meningite è l'analisi del [[liquido cerebrospinale]], ottenuto attraverso la [[puntura lombare]].<ref name=Straus>{{cite journal |author=Straus SE, Thorpe KE, Holroyd-Leduc J |title=How do I perform a lumbar puncture and analyze the results to diagnose bacterial meningitis? |journal=[[Journal of the American Medical Association]] |volume=296 |issue=16 |pages=2012–22 |year=2006 |month=October |pmid=17062865 |doi=10.1001/jama.296.16.2012}}</ref> Tuttavia, la puntura lombare è controindicata se vi è una massa nel cervello ([[tumore]] o [[ascesso]]) o se la della [[pressione intracranica]] risulta elevata, in quanto può causare una [[ernia]] cerebrale. Se un individuo è a rischio per ipertensione intracrranica, l'esecuzione di una [[tomografia computerizzata]] (TC) o di una [[imaging a risonanza magnetica|risonanza magnetica]] (RM) è raccomandata prima della puntura lombare.<ref name=IDSA/><ref name=EFNS/><ref name=BIS>{{cite journal |author=Heyderman RS, Lambert HP, O'Sullivan I, Stuart JM, Taylor BL, Wall RA |title=Early management of suspected bacterial meningitis and meningococcal septicaemia in adults |journal=The Journal of infection |volume=46 |issue=2 |pages=75–7 |year=2003 |month=February |pmid=12634067 |doi=10.1053/jinf.2002.1110 | url=http://www.britishinfection.org/drupal/sites/default/files/meningitisJI2003.pdf}} – formal guideline at {{cite web | author=British Infection Society & UK Meningitis Research Trust | title=Early management of suspected meningitis and meningococcal septicaemia in immunocompetent adults | url=http://www.meningitis.org/assets/x/51738 | publisher=British Infection Society Guidelines | month=December | year=2004 | accessdate=2008-10-19}}</ref> Ciò si riscontra nel 45% di tutti i casi negli adulti.<ref name=NEJM/> Se si rileva la necessità di eseguire una TC o una RM prima della puntura lombare o se quest'ultima si dimostra di difficile esecuzione, le linee guida suggeriscono la somministrazione precoce di [[antibiotici]] per evitare ritardi nel trattamento,<ref name=IDSA/> soprattutto se questo può essere più lungo di 30 minuti.<ref name=EFNS/><ref name=BIS/> Spesso la TC o la RM vengono eseguite in una fase successiva per valutare le complicazioni della meningite.<ref name=Lancet/> |
|||
L'esame cardine della diagnostica è l'analisi del [[liquor]], con analisi microscopica, citochimica e colturale. Nuovi test diagnostici, basati su tecniche di biologia molecolare (ad esempio [[reazione a catena della polimerasi|PCR]]) applicate direttamente al campione biologico, consentono una diagnosi più rapida rispetto alle comuni analisi colturali ed hanno una [[Sensibilità (statistica)|sensibilità]] molto elevata<ref>{{Cita pubblicazione | autore = Azzari C, Moriondo M, Indolfi G, Massai C, Becciolini L, de Martino M, Resti M | titolo = Molecular detection methods and serotyping performed directly on clinical samples improve diagnostic sensitivity and reveal increased incidence of invasive disease by Streptococcus pneumoniae in Italian children. | rivista = J Med Microbiol. | volume = 57 | pagine = 1205-12 | anno = 2008 | doi = DOI: 10.1099/jmm.0.2008/000935-0 | id = PMID 18809546 | url = http://jmm.sgmjournals.org/cgi/content/full/57/10/1205}}</ref>. |
|||
Fondamentale, in presenza di [[edema]] della papilla o segni di lato, eseguire una TAC o RM del cranio per escludere una lesione occupante spazio, nel qual caso è controindicato eseguire la rachicentesi. Il malato presenta anche una febbre elevata. |
|||
Nelle forme gravi di meningite, il monitoraggio degli [[elettroliti]] del sangue può essere importante. Ad esempio, l'[[iponatriemia]] è comune in caso di meningite batterica, a causa di una combinazione di fattori, tra cui la [[disidratazione]], l'escrezione inadeguata dell'[[ormone antidiuretico]] o per l'eccessiva somministrazione di liquidi per [[fleboclisi|via endovenosa]].<ref name=NEJM/><ref name="pmid18254060">{{cite journal |author=Maconochie I, Baumer H, Stewart ME |title=Fluid therapy for acute bacterial meningitis |journal=Cochrane Database of Systematic Reviews |issue=1 |id=CD004786 |year=2008 |pmid=18254060 |doi=10.1002/14651858.CD004786.pub3 |editor1-last=MacOnochie |editor1-first=Ian K |pages=CD004786 }}</ref> |
|||
Sono tre le tipologie di [[liquor]] di fronte a cui ci si trova in genere (ma se il paziente è anziano o ha assunto antibiotici il quadro laboratoristico può essere confondente): |
|||
===La puntura lombare=== |
|||
* meningite virale: liquor limpido, incolore, a pressione moderatamente aumentata, con [[cellularità]] aumentata sino a circa 500/mm³ e prevalentemente mononucleati, [[proteinoracchia]] sino a 1 grammo/l e [[glicorrachìa]] normale; |
|||
{{Vedi anche|Puntura lombare}} |
|||
* meningite batterica: liquor torbido, a pressione molto aumentata così come la cellularità (anche 5-10 000 cellule/mm³), prevelentemente polimorfonucleati, spesso si evidenziano batteri, la proteinoracchia è molto alta e la glicorachia molto bassa; |
|||
[[File:Wikipedian_getting_a_lumbar_puncture_(2006).jpg|thumb|left|Puntura lombare]] |
|||
* meningite subacuta di varia [[eziologia]]: liquor incolore, pressione aumentata, cellularità mediamente aumentata, composta da mononucleati, a volte si evidenziano batteri (con la [[colorazione di Ziehl-Neelsen]]), la proteinoracchia è aumentata e la glicorrachìa ridotta. |
|||
La [[puntura lombare]] viene eseguita posizionando il paziente, di solito disteso sul fianco, applicando una [[anestesia locale]] e inserendo un [[ago]] nel [[sacco durale]] (una sacca intorno al [[midollo spinale]]) per raccogliere il [[liquido cerebrospinale]]. Quando il liquido viene raggiunto, la pressione di esso viene misurata con un [[manometro]]. Normalmente il suo valore è compreso tra i 6 e i 18 cm di acqua (cmH<sub>2</sub>O).<ref name=Straus/> In caso di meningite batterica la pressione è in genere elevata,<ref name=IDSA/><ref name=EFNS/> mentre nella meningite criptococcica, la pressione intracranica è marcatamente elevata.<ref name=Perfect2010/> L'aspetto iniziale del liquido può rivelarsi un'indicazione della natura dell'infezione: un liquido cefalorachidiano torbido indica alti livelli di [[proteine]], [[globuli bianchi]] e [[globulo rosso|rossi]] e/o batteri e quindi può suggerire meningite batterica.<ref name=IDSA/> |
|||
Come già detto, i pazienti anziani, con recente terapia antibiotica, immunodepressi o altrimenti defedati, possono avere quadri liquorali anche molto diversi. L'esame del liquor consente di impostare una terapia iniziale e l'esito della coltura batterica fornisce poi l'indicazione per una terapia più mirata, se disponibile. |
|||
Il campione di liquor viene esaminato per la presenza e il tipo di globuli bianchi, globuli rossi, contenuto proteico e livello di [[glucosio]].<ref name=IDSA/> La [[colorazione di Gram]] del campione può mostrare i batteri, nel caso di meningite batterica, ma l'assenza di batteri non esclude la meningite batterica in quanto si vedono solo nel 60% dei casi, questa cifra si riduce di un ulteriore 20% se gli antibiotici sono stati somministrati prima del prelievo del campione. La colorazione di Gram è anche meno affidabile in particolari infezioni come nella [[listeriosi]]. La cultura microbiologica del campione è più sensibile (identifica l'organismo nel 70-85% dei casi), ma i risultati possono richiedere fino a 48 ore per essere disponibili.<ref name=IDSA/> Il tipo di globuli bianchi indica se la meningite è batterica (solitamente i [[neutrofili]] sono predominanti) o virale (prevalgono i [[linfociti]],<ref name=IDSA/> anche se all'inizio della malattia ciò non è sempre un indicatore affidabile. Meno comunemente vi è una predominanza di [[eosinofili]], ciò suggerisce una eziologia parassitaria o fungina.<ref name=Graeff/> |
|||
La concentrazione di glucosio nel liquido cefalorachidiano è normalmente superiore al 40% di quella del sangue. Nella meningite batterica è in genere più basso. Il livello di glucosio nel liquor è quindi diviso per il livello di glucosio nel sangue (rapporto glucosio nel liquor/[[glicemia]]). Un rapporto ≤ 0,4 è indicativo di meningite batterica.<ref name=Straus/> Nel neonato, i livelli di glucosio nel liquido cerebrospinale sono normalmente più elevati e un valore inferiore a 0,6 viene quindi considerato anormale.<ref name=IDSA/> Gli alti livelli di [[lattato]] nel liquido cerebrospinale indicano una maggiore probabilità di meningite batterica, così come un più alto numero di globuli bianchi.<ref name=Straus/> Se i livelli di lattato sono meno di 35 mg/dl e non è stata somministrata una terapia antibiotica, si può escludere la meningite batterica.[31]<ref>{{cite journal|last=Sakushima|first=K|coauthors=Hayashino, Y; Kawaguchi, T; Jackson, JL; Fukuhara, S|title=Diagnostic accuracy of cerebrospinal fluid lactate for differentiating bacterial meningitis from aseptic meningitis: a meta-analysis.|journal=The Journal of infection|date=2011 Apr|volume=62|issue=4|pages=255-62|pmid=21382412}}</ref> |
|||
Vari test più specializzati possono essere utilizzati per distinguere tra i vari tipi di meningite. Un test di [[agglutinazione]] al [[lattice]] può essere positivo in caso di meningite causata da ''Streptococcus pneumoniae'', ''Neisseria meningitidis'', ''Haemophilus influenzae'', ''Escherichia coli'' e streptococchi di gruppo B. Il suo uso di routine non tuttavia incoraggiato in quanto porta raramente ad una modifica della terapia, ma può essere utilizzato se gli altri test non arrivano a risultati diagnostici. |
|||
Analogamente, il [[Limulus test]] può essere positivo nella meningite causata da batteri gram-negativi, ma il suo utilizzo è limitato ai casi in cui gli altri test non siano utili.<ref name=IDSA/> La [[reazione a catena della polimerasi]] (PCR) è una tecnica utilizzata per amplificare le piccole tracce di [[DNA]] allo scopo di rilevare la presenza di DNA batterico o virale nel fluido cerebrospinale. È un test altamente [[sensibilità|sensibile]] e [[specificità|specifico]] poiché agisce solo sulle tracce del DNA dell'agente infettante. Si possono identificare i batteri in caso di meningite batterica e può aiutare a distinguere le varie cause di meningite virale.<ref name=LoganMacMahon/> La sierologia (identificazione degli [[anticorpi]] anti-virus) può essere utile nella meningite virale.<ref name=LoganMacMahon/> Se si sospetta una meningite tubercolare, al campione viene effettuata una [[colorazione di Ziehl-Neelsen]], che ha una bassa sensibilità e che richiede molto tempo. La PCR viene utilizzata sempre più spesso.<ref name=Tuberc/> La diagnosi di meningite criptococcica può essere fatta a basso costo utilizzando un inchiostro India macchia del QCS, tuttavia, i test per l'antigene criptococcico nel sangue o nel liquido cerebrospinale sono più sensibili, soprattutto nelle persone con [[AIDS]].<ref name=BMB>{{cite journal |author=Bicanic T, Harrison TS |title=Cryptococcal meningitis |journal=British Medical Bulletin |volume=72 |issue= 1|pages=99–118 |year=2004 |pmid=15838017 |doi=10.1093/bmb/ldh043 |url=http://bmb.oxfordjournals.org/content/72/1/99.full.pdf }}</ref><ref name=Sloan2008>{{cite journal |author=Sloan D, Dlamini S, Paul N, Dedicoat M |title=Treatment of acute cryptococcal meningitis in HIV infected adults, with an emphasis on resource-limited settings |journal=Cochrane Database of Systematic Reviews |volume= |issue=4 |id=CD005647 |year=2008 |pmid=18843697 |doi=10.1002/14651858.CD005647.pub2 |editor1-last=Sloan |editor1-first=Derek |pages=CD005647 }}</ref> |
|||
Una difficoltà diagnostica e terapeutica si ha nei casi di "meningite parzialmente trattata", dove si riscontrano i sintomi della meningite dopo aver ricevuto antibiotici. Quando questo accade, i risultati dell'analisi del liquido cefalorachidiano sono simili a quelli della meningite virale, ma può essere necessario continuare il trattamento antibiotico fino a quando non diviene disponibile una prova definitiva di una causa virale.<ref name=LoganMacMahon/> |
|||
===''Post-mortem''=== |
|||
[[File:Meningitis Histopathology.jpg|thumb|Istopatologia di meningite batterica: caso di autopsia di una persona con la meningite da pneumococco che mostrano infiltrati infiammatori della pia madre, rappresentati da granulociti neutrofili (inserto, ingrandimento maggiore).]] |
|||
La meningite può essere diagnosticata dopo la [[morte]]. I reperti ''post-mortem'' sono di solito una [[infiammazione]] diffusa degli strati [[pia madre]] ed [[aracnoide]] delle meningi.<ref name="OTM1">{{cite book | title=Oxford Textbook of Medicine Volume 3 | author=Warrell DA, Farrar JJ, Crook DWM | chapter = 24.14.1 Bacterial meningitis | year=2003 | publisher=Oxford University Press | isbn=0-19-852787-X | pages=1115–29 | edition = Fourth }}</ref> |
|||
== Trattamento == |
== Trattamento == |
||
Versione delle 21:06, 20 ott 2012
| Meningite | |
|---|---|
| Specialità | neurologia e infettivologia |
| Eziologia | Streptococcus pneumoniae, Neisseria meningitidis, Haemophilus influenzae, Listeria monocytogenes, virus e cranial leak of cerebrospinal fluid |
| Classificazione e risorse esterne (EN) | |
| ICD-9-CM | 320-322 |
| ICD-10 | G00-G03 |
| MeSH | D008581 |
| MedlinePlus | 000680 |
| eMedicine | 232915 e 972179 |
La meningite è una malattia infiammatoria delle membrane che rivestono l'encefalo, principalmente pia madre ed aracnoide, e del liquido cerebro-spinale (liquor). La causa può essere infettiva (batteri, virus, miceti, parassiti) o anche un agente chimico o fisico. È possibile anche che una risposta flogistica meningea venga in risposta ad una invasione da parte di neoplasie o nel corso di malattie autoimmuni.
Si riconosce la meningite acuta e la meningite cronica: è definita acuta se il quadro clinico si completa nell'arco di ore o giorni, mentre è cronica quella con sintomatologia che si protrae per settimane o mesi. La mortalità varia chiaramente in rapporto all'agente infettante e in generale la forma virale è più benigna, mentre quella batterica ha mortalità significativamente maggiore.
Oltre a mettere a rischio la vita, la meningite può causare gravi sequele neurologiche: la forma da Haemophilus influenzale tipo B ha mortalità molto bassa ma causa deficit intellettivi in oltre il 30% dei bambini colpiti, mentre la meningite pneumococcica, gravata da alto tasso di letalità, solo raramente lascia esiti nei sopravvissuti.
Storia

Alcuni suggeriscono che già Ippocrate potrebbe essersi reso conto dell'esistenza della meningite,[1] e sembra che il meningismo fosse noto ai medici pre-rinascimentale medici come Avicenna.[2] La descrizione della meningite tubercolare, allora chiamata "idropisia nel cervello", è spesso attribuita al medico di Edimburgo Sir Robert Whytt in uno scritto che è apparso postumo nel 1768, anche se il legame con la tubercolosi e il suo agente patogeno non è stato fatto fino al secolo successivo.[2][3]
Sembra che l'epidemia di meningite sia un fenomeno relativamente recente.[4] Il primo scoppio registrato fu a Ginevra nel 1805.[4][5] Molte altre epidemie in Europa e negli Stati Uniti sono state descritte in seguito e il primo rapporto di una epidemia in Africa è apparso nel 1840. Epidemie africane sono divenute molto più comuni nel XX secolo a partire da una grande epidemia che colpì la Nigeria e il Ghana tra il 1905 e il 1908.[4]
La prima relazione di meningite batterica si ebbe per merito del batteriologo austriaco Anton Weichselbaum che nel 1887 descrisse il meningococco.[6] La mortalità per meningite, nei primi studi, era considerata molto elevata (oltre il 90%). Nel 1944, la penicillina era considerata molto efficace nel trattare la meningite.[7] Con l'introduzone dei vaccini alla fine del XX secolo si è avuto un netto calo di casi dovuti all'agente patogeno Haemophilus.[8] Nel 2002 si sono prodotte delle prove che ritengono che il trattamento con steroidi potrebbe migliorare la prognosi di meningite batterica.[9][10][11]
Epidemiologia

Fascia meningitica africana
Zona epidemica
Casi sporadici
Anche se la meningite è una malattia soggetta a denuncia in molti paesi, il tasso di incidenza esatto non è noto.[12] La meningite batterica si verifica in circa 3 persone su 100.000 ogni anno nei paesi occidentali. Tutta la popolazione studiata ha dimostrato che la meningite virale è la più comune, pari al 10,9 per 100.000 e si verifica più spesso in estate. In Brasile il tasso di meningite batterica è più elevata, 45,8 per 100.000 ogni anno.[1] L'Africa subsahariana è stata colpita da grandi epidemie di meningite meningococcica per oltre un secolo,[13] ciò l'ha portata ad essere idetificata come "fascia di meningite ". Le epidemie si verificano in genere durante la stagione secca (da dicembre a giugno) e un'ondata epidemica può durare due o tre anni.[14] La più grande epidemia mai registrata nella storia ha colpito tutta la regione nel 1996-1997, causando oltre 250.000 casi e 25.000 morti.[15]
La meningite meningococcica si presenta in epidemie in zone dove molte persone vivono insieme per la prima volta come nelle caserme durante la mobilitazione, campus universitari[16] e l'annuale pellegrinaggio Hajj.[17] Anche se il modello di cicli di epidemia in Africa non è ben compreso, diversi fattori sono stati associati con lo sviluppo di epidemie nella fascia della meningite. Essi includono: condizioni mediche (suscettibilità immunologica della popolazione), condizioni demografiche (viaggi e spostamenti di popolazione di grandi dimensioni), condizioni socio-economiche (le condizioni di vita con sovraffollamento e povertà), condizioni climatiche (siccità e tempeste di sabbia) e le infezioni concomitanti (infezioni respiratorie acute).[18]
Ci sono differenze significative nella distribuzione locale delle cause di meningite batterica. Per esempio, mentre la N. meningitidis di gruppo B e C colpisce prevalentemente in Europa, il gruppo A si trova in Asia e continua a predominare in Africa, dove causa la maggior parte delle grandi epidemie di meningite, che rappresentano circa l'80% di 85% dei casi documentati di meningite meningococcica.[18]
Eziopatogenesi
I microorganismi, per causare meningite, devono penetrare nello spazio subaracnoideo e per farlo hanno cinque modalità principali:
- penetrazione diretta dall'esterno (dopo chirurgia, traumi, etc.);
- da focolai infettivi vicini (foruncolo ala del naso, otiti, osteomieliti vertebrali, etc.);
- disseminazione ematogena, modalità più comune (da focolai polmonari o altrove in seguito a batteriemia);
- via linfatica perivenosa, direttamente dalle cavità nasali (solo le meningite da amebe).
- da puntura di insetti (zanzare o flebotomi, detti anche pappataci) per la maggior parte delle forme virali; più raramente tramite alimenti
Sintomatologia
Caratteristiche cliniche
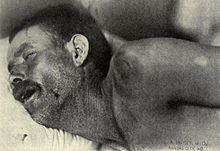
Negli adulti, il verificarsi di un forte mal di testa è il sintomo più comune di meningite. Esso si verifica in quasi il 90% dei casi di meningite batterica, seguito dalla rigidità del collo (incapacità di flettere passivamente il collo in avanti, a causa di un aumento del tono muscolare).[19] La classica triade di segni diagnostici consiste in: rigidità nucale, febbre alta improvvisa e alterazione dello stato mentale. Tuttavia, tutte e tre le caratteristiche sono presenti solo nel 44-46% di tutti i casi di meningite batterica.[19][1] Se nessuno dei tre segni è presente, la meningite è estremamente improbabile.[1] Altri segni comunemente associati con la meningite comprendono la fotofobia (intolleranza alla luce) e fonofobia (intolleranza a rumori forti). I bambini piccoli spesso non manifestano i sintomi sopra descritti.[16] Nei neonati, fino a 6 mesi di età, può essere presente il rigonfiamento della fontanella bregmatica (un punto debole sulla testa di un bambino). Altre caratteristiche che possono distinguere, nei bambini piccoli, la meningite da malattie meno gravi sono: dolore alle gambe, estremità fredde e un colore della pelle anormale.[20][21]
La rigidità nucale si verifica nel 70% dei casi di meningite batterica negli adulti.[1] Altri segni di meningismo comprendono la presenza di segno di Kernig positivo o del segno di Brudzinski. Il segno Kernig viene valutato con la persona sdraiata supina, con l'anca e il ginocchio flesso a 90 gradi. In una persona con un segno positivo di Kernig, il dolore limita l'estensione passiva del ginocchio. Un segno positivo di Brudzinski si verifica quando la flessione del collo provoca la flessione involontaria del ginocchio e dell'anca. Anche se il segno di Kernig e il segno Brudzinski sono entrambi comunemente usati per individuare la meningite, la sensibilità di questi test appare limitata.[1][22] Essi, tuttavia, hanno una specificità molto buona per la meningite: infatti, essi, si verificano raramente in altre malattie.[1]
La meningite causata dal batterio Neisseria meningitidis (conosciuta come "la meningite da meningococco") può essere differenziata dalle altre a cause di un rash petecchiale a rapida diffusione, che può precedere gli altri sintomi.[12] L'eruzione cutanea è costituita da numerose piccole macchie irregolari, viola o rosse ("petecchie") sul tronco, suli arti inferiori, sulle membrane mucose, sulla congiuntiva e (occasionalmente) sui palmi delle mani o sulle piante dei piedi. Sebbene questa eruzione non sia necessariamente presente nella meningite meningococcica, è relativamente specifica per la malattia. Tuttavia, occasionalmente si verifica nella meningite causata da altri batteri.[16] Altri indizi sulla natura dell'agente eziologico della meningite possono essere: segni cutanei della malattia sulle mani, piedi e bocca e la presenza di herpes genitale. Entrambi possono essere associati a diverse forme di meningite virale.[12]
Le complicanze precoci
Le persone affette da meningite possono sviluppare, nelle prime fasi della malattia, ulteriori problemi. Questi possono richiedere un trattamento specifico e talvolta sono indice di una grave condizione o di una prognosi peggiore. L'infezione può portare a sepsi, una sindrome da risposta infiammatoria sistemica che comporta pressione arteriosa bassa, tachicardia, temperatura alta o anormalmente bassa e respiro affannoso. L'ipotensione può verificarsi precocemente, soprattutto ma non esclusivamente, nellinfezione meningococcica. Ciò può portare a un insufficiente apporto di sangue ai vari organi.[16] La coagulazione intravascolare disseminata, l'eccessiva attivazione della coagulazione del sangue, può essere causa sia dell'ostruzione del flusso di sangue agli organi che di un paradossale aumento del rischio di sanguinamento. Nella meningite da meningococco, può presentarsi gangrena degli arti.[16] Gravi infezioni da meningococco e da pneumococco, possono provocare emorragie delle ghiandole surrenali, con conseguente sindrome di Waterhouse-Friderichsen, spesso letale.[23]
Il parenchima cerebrale può gonfiarsi, con aumento della pressione intracranica e un rischio di erniazione. Ciò può essere notato da un calo del livello di coscienza, dalla perdita del riflesso pupillare alla luce e da una postura anomala.[24] L'infiammazione del tessuto cerebrale può anche ostacolare il normale flusso del liquido cerebrospinale nel cervello (idrocefalo).[24] Nei bambini, episodi convulsivi sono frequenti, nelle prime fasi di meningite (30% dei casi).[25] Le convulsioni possono essere il risultato di un aumento della pressione nelle aree di infiammazione nel tessuto cerebrale.[24]
L'infiammazione delle meningi può portare ad anomalie nei nervi cranici, un gruppo di nervi derivanti dal tronco cerebrale che servono la zona della testa e del collo e che, tra le altre funzioni, controllano il movimento degli occhi, i muscoli del viso e dell'udito.[16][1] Sintomi visivi e perdita dell'udito, possono persistere anche in seguito di un episodio di meningite.[16] L'infiammazione del cervello (encefalite) o dei suoi vasi sanguigni (vasculite cerebrale), così come la formazione di coaguli di sangue nelle vene (trombosi venosa cerebrale), possono portare a debolezza, perdita di sensibilità, o movimento anormale della parte del corpo che viene controllata dalla zona del cervello interessata dall'infezione.[16][24]
Tipologia
Meningiti a liquor limpido (generalmente virali)
La forma virale è la più lieve, facilmente curabile da 7 a 10 giorni circa, interessa generalmente giovani adulti. Non lascia danni. Nella meningite virale l'esame del liquor mostra i linfociti al di sopra della media, le proteine leggermente alte e il glucosio è a livelli normali o poco abbassati. I sintomi sono febbre, rigidità del collo e vomito improvviso indipendentemente dal cibo assunto. È necessario un breve ricovero ospedaliero, il paziente viene curato soprattutto con riposo a letto, analgesici e antipiretici;
Vi sono anche altre meningiti a liquor limpido che però sono da batteri, dette anche subacute perché mostrano sintomi che sono intermedi tra le virali e le batteriche classiche (vedi oltre):
- Meningite brucellare
- Meningite leptospirosica
- Meningite luetica
- Meningite tubercolare
- Meningite da Listeria monocytogenes
Meningiti a liquor torbido (generalmente da batteri)
La meningite batterica si presenta con il livello del glucosio ridotto al di sotto di 40 mg/dl, mentre le proteine aumentano oltre 80–100 mg/dl. Per accertare la presenza di patogeni di natura batterica si analizzano i campioni di liquor con la colorazione di Gram, la probabilità di trovare i microrganismi dipende dalla concentrazione batterica nel liquor: nel 70-85%, dei casi di pazienti malati, l'esito è positivo. La cura è diversa per ogni tipo di meningite, la terapia più comune è quella antibiotica. La durata del trattamento può variare da 7 giorni a 3 settimane, ma certi casi possono richiedere tempi più lunghi.
Le forme batteriche comprendono:
- Meningite da Neisseria meningitidis o Meningococco, interessa soprattutto bambini ed adolescenti, può dare piccole epidemie. Ridotta con la vaccinazione (che però copre solo alcuni ceppi); è prevista una profilassi nei contatti stretti.
- Meningite da Haemophilus influenzae era fino alla fine degli anni Novanta la causa più comune di meningite nei bambini fino a 4 anni. Con l’introduzione della vaccinazione i casi di meningite causati da questo batterio si sono ridotti moltissimo. Anche in caso di meningite da Hib, è indicata la profilassi antibiotica dei contatti stretti.
- Meningite pneumococcica è l'agente più comune della meningite batterica. Oltre alla meningite, può causare polmonite o infezioni delle prime vie respiratorie, come l’otite. Come il meningococco, si trasmette per via respiratoria e può trovarsi nelle prime vie respiratorie senza causare alcuna malattia. Esistono molti tipi diversi di pneumococco. Le meningiti da pneumococco si presentano in forma sporadica, e non è indicata la profilassi antibiotica di chi è stato in contatto con un caso. Esiste un vaccino.
- Meningite stafilococcica in persone gravemente immunodepresse e in presenza di focolaio purulento della testa, collo ecc.
- Meningite da Pseudomonas aeruginosa anche questa in persone gravemente defedate od ospedalizzate da tempo
Diagnosi
Esami del sangue e imaging biomedico
| Tipo di meningite | Glucosio | Proteine | Cellule |
|---|---|---|---|
| Batterica acuta | basso | alto | Neutrofili, spesso > 300/mm³ |
| Virale acuta | normale | normale o alto | Linfociti, < 300/mm³ |
| Tubercolare | basso | alto | Linfociti e neutrofili, < 300/mm³ |
| Funginea | basso | alto | < 300/mm³ |
| Neoformazione | basso | alto | solitamente linfociti |
Se si sospetta un caso di meningite, vengono immediatamente effettuati gli esami del sangue per la ricerca dei marcatori di infiammazione (ad esempio, la proteina C reattiva e l'emocromo), così come la coltura.[25][27]
L'esame più importante per individuare o escludere la meningite è l'analisi del liquido cerebrospinale, ottenuto attraverso la puntura lombare.[28] Tuttavia, la puntura lombare è controindicata se vi è una massa nel cervello (tumore o ascesso) o se la della pressione intracranica risulta elevata, in quanto può causare una ernia cerebrale. Se un individuo è a rischio per ipertensione intracrranica, l'esecuzione di una tomografia computerizzata (TC) o di una risonanza magnetica (RM) è raccomandata prima della puntura lombare.[25][27][29] Ciò si riscontra nel 45% di tutti i casi negli adulti.[24] Se si rileva la necessità di eseguire una TC o una RM prima della puntura lombare o se quest'ultima si dimostra di difficile esecuzione, le linee guida suggeriscono la somministrazione precoce di antibiotici per evitare ritardi nel trattamento,[25] soprattutto se questo può essere più lungo di 30 minuti.[27][29] Spesso la TC o la RM vengono eseguite in una fase successiva per valutare le complicazioni della meningite.[16]
Nelle forme gravi di meningite, il monitoraggio degli elettroliti del sangue può essere importante. Ad esempio, l'iponatriemia è comune in caso di meningite batterica, a causa di una combinazione di fattori, tra cui la disidratazione, l'escrezione inadeguata dell'ormone antidiuretico o per l'eccessiva somministrazione di liquidi per via endovenosa.[24][30]
La puntura lombare

La puntura lombare viene eseguita posizionando il paziente, di solito disteso sul fianco, applicando una anestesia locale e inserendo un ago nel sacco durale (una sacca intorno al midollo spinale) per raccogliere il liquido cerebrospinale. Quando il liquido viene raggiunto, la pressione di esso viene misurata con un manometro. Normalmente il suo valore è compreso tra i 6 e i 18 cm di acqua (cmH2O).[28] In caso di meningite batterica la pressione è in genere elevata,[25][27] mentre nella meningite criptococcica, la pressione intracranica è marcatamente elevata.[31] L'aspetto iniziale del liquido può rivelarsi un'indicazione della natura dell'infezione: un liquido cefalorachidiano torbido indica alti livelli di proteine, globuli bianchi e rossi e/o batteri e quindi può suggerire meningite batterica.[25]
Il campione di liquor viene esaminato per la presenza e il tipo di globuli bianchi, globuli rossi, contenuto proteico e livello di glucosio.[25] La colorazione di Gram del campione può mostrare i batteri, nel caso di meningite batterica, ma l'assenza di batteri non esclude la meningite batterica in quanto si vedono solo nel 60% dei casi, questa cifra si riduce di un ulteriore 20% se gli antibiotici sono stati somministrati prima del prelievo del campione. La colorazione di Gram è anche meno affidabile in particolari infezioni come nella listeriosi. La cultura microbiologica del campione è più sensibile (identifica l'organismo nel 70-85% dei casi), ma i risultati possono richiedere fino a 48 ore per essere disponibili.[25] Il tipo di globuli bianchi indica se la meningite è batterica (solitamente i neutrofili sono predominanti) o virale (prevalgono i linfociti,[25] anche se all'inizio della malattia ciò non è sempre un indicatore affidabile. Meno comunemente vi è una predominanza di eosinofili, ciò suggerisce una eziologia parassitaria o fungina.[32]
La concentrazione di glucosio nel liquido cefalorachidiano è normalmente superiore al 40% di quella del sangue. Nella meningite batterica è in genere più basso. Il livello di glucosio nel liquor è quindi diviso per il livello di glucosio nel sangue (rapporto glucosio nel liquor/glicemia). Un rapporto ≤ 0,4 è indicativo di meningite batterica.[28] Nel neonato, i livelli di glucosio nel liquido cerebrospinale sono normalmente più elevati e un valore inferiore a 0,6 viene quindi considerato anormale.[25] Gli alti livelli di lattato nel liquido cerebrospinale indicano una maggiore probabilità di meningite batterica, così come un più alto numero di globuli bianchi.[28] Se i livelli di lattato sono meno di 35 mg/dl e non è stata somministrata una terapia antibiotica, si può escludere la meningite batterica.[31][33]
Vari test più specializzati possono essere utilizzati per distinguere tra i vari tipi di meningite. Un test di agglutinazione al lattice può essere positivo in caso di meningite causata da Streptococcus pneumoniae, Neisseria meningitidis, Haemophilus influenzae, Escherichia coli e streptococchi di gruppo B. Il suo uso di routine non tuttavia incoraggiato in quanto porta raramente ad una modifica della terapia, ma può essere utilizzato se gli altri test non arrivano a risultati diagnostici.
Analogamente, il Limulus test può essere positivo nella meningite causata da batteri gram-negativi, ma il suo utilizzo è limitato ai casi in cui gli altri test non siano utili.[25] La reazione a catena della polimerasi (PCR) è una tecnica utilizzata per amplificare le piccole tracce di DNA allo scopo di rilevare la presenza di DNA batterico o virale nel fluido cerebrospinale. È un test altamente sensibile e specifico poiché agisce solo sulle tracce del DNA dell'agente infettante. Si possono identificare i batteri in caso di meningite batterica e può aiutare a distinguere le varie cause di meningite virale.[12] La sierologia (identificazione degli anticorpi anti-virus) può essere utile nella meningite virale.[12] Se si sospetta una meningite tubercolare, al campione viene effettuata una colorazione di Ziehl-Neelsen, che ha una bassa sensibilità e che richiede molto tempo. La PCR viene utilizzata sempre più spesso.[34] La diagnosi di meningite criptococcica può essere fatta a basso costo utilizzando un inchiostro India macchia del QCS, tuttavia, i test per l'antigene criptococcico nel sangue o nel liquido cerebrospinale sono più sensibili, soprattutto nelle persone con AIDS.[35][36]
Una difficoltà diagnostica e terapeutica si ha nei casi di "meningite parzialmente trattata", dove si riscontrano i sintomi della meningite dopo aver ricevuto antibiotici. Quando questo accade, i risultati dell'analisi del liquido cefalorachidiano sono simili a quelli della meningite virale, ma può essere necessario continuare il trattamento antibiotico fino a quando non diviene disponibile una prova definitiva di una causa virale.[12]
Post-mortem

La meningite può essere diagnosticata dopo la morte. I reperti post-mortem sono di solito una infiammazione diffusa degli strati pia madre ed aracnoide delle meningi.[37]
Trattamento

La meningite è potenzialmente pericolosa per la vita e, se non trattata, presenta un alto tasso di mortalità.[25] Inoltre, il ritardo nel trattamento è associtato ad una prognosi più negativa,[24] così che la somministrazione di antibiotici ad ampio spettro dovrebbe essere inizata anche durante la fase di conferma della diagnosi.[29]Se si sospetta una infezione meningococcica, le linee guida raccomandano che l'assunzione immediata di benzilpenicillina prima del ricovero in ospedale.[20] Se visono segni di ipotensione o shock, devono essere somministrati liquidi per via endovenosa.[29] Dato che la meningite può causare una serie di gravi complicanze, controllo medico periodico è consigliato per delimitarle[29] e, se si ritiene necessario, può essere utile un ricoveo in una unità di terapia intensiva.[24]
La ventilazione meccanica può rendersi necessaria, se il livello di coscienza è molto basso o se vi è evidenza di insufficienza respiratoria. Se vi sono segni di aumento della pressione intracranica, devono essere prese adeguate misure di controllo.[24] Le convulsioni sono trattate per mezzo di farmaci anticonvulsivanti.[24] Il verificarsi di idrocefalo può richiedere l'inserimento di un dispositivo di drenaggio temporaneo o a lungo termine, come uno shunt cerebrale. [24]
Meningite batterica
Antibiotici

La terapia antibiotica empirica (somministrazione di antibiotici senza una diagnosi esatta) deve essere iniziata immediatamente, prima ancora che i risultati della puntura lombare e l'analisi del liquido cefalorachidiano siano noti. La scelta del trattamento iniziale dipende dal tipo di batteri che causano la meningite in un determinato luogo. Per esempio, nel Regno Unito la terapia emirica consiste nella somministrazione di una terza generazione di cefalosporina come cefotaxime o ceftriaxone.[27][29] Negli Stati Uniti, dove la resistenza alle cefalosporine si riscontra sempre negli streptococchi, l'aggiunta di vancomicina è raccomandata.[25][24][27] Il solo cloramfenicolo o in combinazione con l'ampicillina, tuttavia, sembra funzionare ugualmente bene.[38]
La terapia empirica può essere scelta anche in base all'età della persona, se l'infezione è stata preceduta da una ferita alla testa, se la persona ha subito un'intervento neurochirurgico recente e se vie è uno shunt cerebrale.[25] Nei bambini piccoli e negli individui di oltre 50 anni, così come gli immunocompromessi, si raccomanda l'aggiunta dell'ampicillina per coprire la possibile infezione da listeria monocytogenes.[25][27] Una volta che i risultati della colorazione di Gram sono disponibili e il tipo battere è noto, è possibile cambiare gli antibiotici scegliendone uno specifico per il gruppo di agenti patogeni presunti.[25]
Per avere disponibili i risultati della cultura del liquido cefalorachidiano è necessario aspettare lunghi tempi, generalemtne dalle 24 alle 48 ore. Una volta disponibili, terapia empirica può essere modificata in terapia antibiotica mirata per l'organismo specifico responsabile e per la sua sensibilità agli antibiotici.[25] Per un antibiotico, perchè sia efficace in caso di meningite, non deve essere attivo solo contro il batterio patogeno ma deve anche essere in grado di raggiungere le meningi in quantità adeguate. Alcuni antibiotici presentano un'inadeguata capacità di penetrazione e quindi scarsa utilità in caso di meningite. La maggior parte degli antibiotici utilizzati per curare la condizione, non sono mai stati testati direttamente sulle persone con meningite durante gli studi clinici, tuttavia le loro proprietà sono state determinate per lo più derivati da studi di laboratorio su cavie.[25] La meningite tubercolare richiede un trattamento prolungato con antibiotici. Mentre la tubercolosi polmonare è solitamente trattata per sei mesi, i casi di meningite tubercolare sono in genere trattati per più di un anno.[34]
Steroidi

La terapia adiuvante con corticosteroidi (di solito desametasone) ha mostrato alcuni vantaggi, come la riduzione della perdita di udito,[39] e migliori risultati neurologici a breve termine,[40] negli adolescenti e negli adulti provenienti da paesi ad alto reddito, con bassi tassi di HIV.[41] I corticosteroidi appaiono, inoltre, essere utili nei pazienti con meningite tubercolare, almeno in quelli che sono negativi all'HIV.[42]
Le linee guida, quindi, consigliamo l'inizio della somministrazione di desametasone o un corticosteroide simile, poco prima della prima dose di antibiotico e di continuare la terapia per quattro giorni.[27][29] Dato che la maggior parte dei benefici del trattamento è limitato ai pazienti con meningite pneumococcica , alcune linee guida suggeriscono che il desametasone deve essere interrotto se un altra causa di meningite viene identificata.[25][27] Il meccanismo più probabile del loro funzionamento è la soppressione dell'infiammazione iperattiva.[9]
Corticosteroidi adiuvanti hanno un ruolo diverso nei bambini rispetto agli adulti. Anche se il beneficio dei corticosteroidi è stato dimostrato negli adulti e nei bambini provenienti da paesi ad alto reddito, il loro uso nei bambini provenienti da paesi a basso reddito non è supportata da elementi di prova. La ragione di questa discrepanza non è chiara.[40] Anche nei paesi ad alto reddito, il beneficio dei corticosteroidi si rileva solo quando vengono somministrati prima della prima dose di antibiotici ed è maggiore nei casi di meningite da H. influenzae,[25][43], la cui incidenza è fortemente diminuita dal l'introduzione del vaccino Hib. Così, i corticosteroidi sono raccomandati per il trattamento della meningite pediatrica se la causa è H. influenzae e solo se vengono somministrati prima della dose iniziale di antibiotici. [25]
Meningite virale
La meningite virale in genere richiede solo una terapia di supporto, difatti la maggior parte dei virus responsabili della meningite non risultano suscettibili ad un trattamento specifico. La meningite virale tende ad avere un decorso più benigno rispetto alla meningite batterica. LHerpes simplex virus e lHuman herpesvirus 3 possono rispondere al trattamento con farmaci antivirali, come l'aciclovir, ma non vi sono studi clinici che hanno provato se questo trattamento sia efficace.[12] I casi lievi di meningite virale possono essere trattati senza ricovero in oespdale e tramite misure conservative, come la somministrazione di fluidi e analgesici e con il riposo a letto.[44]
Meningite fungina
La meningite fungina, come la meningite criptococcica, viene trattatata con lunghe somministrazioni di alte dosi di antimicotici, come l'amfotericina B e la flucitosina.[35][45] L'aumento della pressione intracranica è comune nel caso di meningite fungina e perciò vengono raccomandate frequenti (circa una al giorno) punture lombari per alleviare la pressione[35] o, in alternativa, l'impianto di un drenaggio lombare.[31]
Quadri clinici in rapporto alla eziologia
Meningite batterica acuta
I batteri che sono più frequente causa di meningite sono tre:
- Neisseria meningitidis (meningococco) è un ospite frequente delle prime vie respiratorie. È stato identificato per la prima volta nel 1887, anche se la malattia era già stata descritta nel 1805 nel corso di un’epidemia a Ginevra. Dal 2 al 30% della popolazione sana alberga meningococchi nel naso e nella gola senza presentare alcun sintomo, e questa presenza non è correlata a un aumento del rischio di meningite o di altre malattie gravi. La trasmissione del germe avviene per via respiratoria, e il rischio di sviluppare la malattia sembra essere maggiore in persone che hanno acquisito l’infezione da poco, rispetto a chi invece è portatore da più tempo. Esistono 13 diversi sierogruppi di meningococco, ma solo 6 (denominati A, B, C, W135, X e Y) causano meningite e altre malattie gravi. In Italia e in Europa i sierogruppi B e C sono i più frequenti. I sintomi non sono diversi da quelli delle altre meningiti batteriche, ma nel 10-20% dei casi la malattia è rapida e acuta, con un decorso fulminante che può portare al decesso in poche ore anche in presenza di una terapia adeguata. I malati di meningite o altre forme gravi sono considerati contagiosi per circa 24 ore dall’inizio della terapia antibiotica specifica. La contagiosità è comunque bassa, e i casi secondari sono rari. Il meningococco può tuttavia dare origine a focolai epidemici. Per limitare il rischio di casi secondari, è importante che i contatti stretti dei malati effettuino una profilassi con antibiotici. In particolare, vengono definiti come contatti stretti di un malato:
- i conviventi
- chi ha dormito o mangiato spesso nella stessa casa del paziente
- le persone che nei sette giorni precedenti l’esordio hanno avuto contatti con la sua saliva (attraverso baci, stoviglie, spazzolini da denti)
- i sanitari che sono stati direttamente esposti alle secrezioni respiratorie del paziente (per esempio durante manovre di intubazione o respirazione bocca a bocca).
- Inoltre, la sorveglianza dei contatti è importante per identificare chi dovesse presentare febbre, in modo da diagnosticare e trattare rapidamente eventuali ulteriori casi. Questa sorveglianza è prevista per 10 giorni dall’esordio dei sintomi del pazienti.
- Streptococcus pneumoniae (pneumococco) è, dopo il meningococco, uno degli agenti più comuni della meningite. Oltre alla meningite, può causare polmonite o infezioni delle prime vie respiratorie, come l’otite. Come il meningococco, si trasmette per via respiratoria e può trovarsi nelle prime vie respiratorie senza causare alcuna malattia. Esistono molti tipi diversi di pneumococco. Le meningiti da pneumococco si presentano in forma sporadica, e non è indicata la profilassi antibiotica di chi è stato in contatto con un caso.
- Haemophilus influenzae tipo b (emofilo o Hib) era fino alla fine degli anni novanta la causa più comune di meningite nei bambini fino a 5 anni. Con l’introduzione della vaccinazione i casi di meningite causati da questo batterio si sono ridotti moltissimo. In caso di meningite da Hib, è indicata la profilassi antibiotica dei contatti stretti.
Meningite virale acuta
Per quanto riguarda la meningite virale, gli agenti più frequenti sono herpes virus ed enterovirus. La meningite di origine fungina si manifesta invece soprattutto in persone con deficit della risposta immunitaria, come per esempio i malati di Aids, e può rappresentare comunque un pericolo per la vita.
Meningite acuta da elminti e protozoi
Le meningiti acute da protozoi sono sostenute principalmente da Naegleria fowleri, Toxoplasma gondii e Trypanosoma brucei. Tuttavia, questi agenti eziologici sono responsabili di quadri altamente pleomorfi a carico del sistema nervoso; le meningiti, infatti, risultano essere provocate dalla diffusione di un quadro più grave di encefalite. Come per queste patologie, i protozoi sono agenti insoliti di meningite; l'importanza è tuttavia giustificata dalla presenza di malattie gravi nei soggetti immunocompromessi.
Meningite cronica
Altra forma di meningite cronica e' la meningite cronica saccata cosi detta per la sua circoscrizione ad una porzione di membrana. Questa forma non e' contagiosa e riguarda l'infiammazione di una delle tre membrane che rivestono il cervello, di solito la più a contatto. E' rilevabile da esame di risonanza magnetica e dall' analisi del liquor. Curabile con trattamento antibiotico per un tempo prolungato data la sua forma cronica.
Meningite nel neonato
I principali agenti eziologici sono: Escherichia coli K1, Streptococcus agalactiae, Listeria monocytogenes. E. coli K1 si ritrova comunemente nelle vie genitali delle gestanti; il passaggio del feto nel canale del parto infetto può predisporre il neonato alla malattia, caratterizzata da batteriemia e gravissima meningite. S. agalactiae è il responsabile della malattia ad esordio precoce e ad esordio tardivo del neonato; la prima è un quadro caratteristico di malattia sistemica subito dopo il parto (massimo 5 giorni). La seconda può manifestarsi da 1 a 8 settimane dalla nascita. Entrambe le malattie si manifestano con sepsi, polmonite e meningite gravi. Il 20% delle donne è portatore di S. agalactiae al termine del parto, con una possibilità di trasmettere il batterio al feto nel 60% dei casi; tuttavia, la malattia è clinicamente evidenziabile nel 0.5% - 1% dei casi. La diagnosi precoce è molto importante: in caso di isolamento pre parto, occorre sottoporre la donna ad una terapia preventiva a base di penicillina o eritromicina.
Neisseria meningitidis (meningococco) è invece l'agente eziologico di meningiti dell'infanzia, con una frequenza massima al 6º anno di età. Sul fronte della lotta al meningococco, sono attualmente disponibili vaccini polisaccaridici contro i sierogruppi A, C, Y e W 135, che però forniscono una protezione di breve durata ai soli soggetti di età maggiore di 2 anni. Non esistono ancora vaccini per prevenire le meningiti da meningococco sierogruppo B ma ci sono vaccini “coniugati” contro il gruppo C, efficaci già nel primo anno di vita, che inducono una protezione persistente. In alcuni paesi a elevata incidenza è stata introdotta la vaccinazione per tutti i nuovi nati.
Nei neonati alcuni dei sintomi sopra elencati non sono molto evidenti. Invece, può esserci un pianto continuo, irritabilità e sonnolenza al di sopra della norma, e scarso appetito. A volte si nota l'ingrossamento della testa, soprattutto nei punti non ancora saldati completamente (le fontanelle), che può essere palpato facilmente.
Prognosi

No dati
≤ 10
10–25
25–50
50–75
75–100
100–200
200–300
300–400
400–500
500–1000
1000–1500
≥ 1500
La letalità della malattia è molto elevata in soggetti molto giovani e molto anziani. Nei neonati mediamente il valore si aggira attorno al 20-30% dei casi di meningite batterica. Già durante l'adolescenza la mortalità scende drasticamente al 2% per poi crescere nuovamente al 19-37% negli adulti.[16][24] Il rischio di morte però non è solamente influenzato dall'età del soggetto, ma anche dalla natura del patogeno e dalla durata in cui questo è stato presente nel liquor.[16] Ad esempio l'H. influenza e il meningococco hanno una prognosi migliore rispetto agli Streptococchi di tipo B, batteri gram-negativi e allo S. pneumoniae.[16] Negli adulti, la meningite da meningococco ha una minor mortalità (3-7%) rispetto alla meningite da pneumococco.[24]
Nei bambini numerose possono essere le disabilità a carico del sistema nervoso dovute all'infezione.[16] Epilessia, sordità e disturbi dell'apprendimento irreversibili sono riportati su circa il 15% dei soggetti colpiti sopravvissuti.[47] Negli adulti la prognosi è positiva nel 66% dei casi in cui si registra assenza o disturbi di lieve entità; la sordità viene riportata nel 14% dei casi, i disturbi cognitivi nel 10%.[24]
Note
- ^ a b c d e f g h Attia J, Hatala R, Cook DJ, Wong JG, The rational clinical examination. Does this adult patient have acute meningitis?, in JAMA, vol. 282, n. 2, luglio 1999, pp. 175–81, DOI:10.1001/jama.282.2.175, PMID 10411200.
- ^ a b Arthur Earl Walker, Edward R. Laws, George B. Udvarhelyi, Infections and inflammatory involvement of the CNS, in The Genesis of Neuroscience, Thieme, 1998, pp. 219–21, ISBN 1-879284-62-6.
- ^ Whytt R, Observations on the Dropsy in the Brain, Edinburgh, J. Balfour, 1768.
- ^ a b c Greenwood B, 100 years of epidemic meningitis in West Africa – has anything changed?, in Tropical Medicine & International health: TM & IH, vol. 11, n. 6, giugno 2006, pp. 773–80, DOI:10.1111/j.1365-3156.2006.01639.x, PMID 16771997.
- ^ Vieusseux G, Memoire sur la maladie qui regnéà Geneve au printemps de 1805, in Journal de Médecine, de Chirurgie et de Pharmacologie (Bruxelles), vol. 11, 1806, pp. 50–53.
- ^ Weichselbaum A, Ueber die Aetiologie der akuten Meningitis cerebro-spinalis, in Fortschrift der Medizin, vol. 5, 1887, pp. 573–583.
- ^ Rosenberg DH, Arling PA, Penicillin in the treatment of meningitis, in JAMA, vol. 125, 1944, pp. 1011–1017. reproduced in Rosenberg DH, Arling PA, Penicillin in the treatment of meningitis, in JAMA, vol. 251, n. 14, aprile 1984, pp. 1870–6, DOI:10.1001/jama.251.14.1870, PMID 6366279.
- ^ Peltola H, Worldwide Haemophilus influenzae type b disease at the beginning of the 21st century: global analysis of the disease burden 25 years after the use of the polysaccharide vaccine and a decade after the advent of conjugates, in Clinical Microbiology Reviews, vol. 13, n. 2, aprile 2000, pp. 302–17, DOI:10.1128/CMR.13.2.302-317.2000, PMC 100154, PMID 10756001.
- ^ a b de Gans J, van de Beek D, Dexamethasone in adults with bacterial meningitis, in The New England Journal of Medicine, vol. 347, n. 20, novembre 2002, pp. 1549–56, DOI:10.1056/NEJMoa021334, PMID 12432041. Errore nelle note: Tag
<ref>non valido; il nome "deGans2002" è stato definito più volte con contenuti diversi - ^ van de Beek D, de Gans J, McIntyre P, Prasad K, Corticosteroids for acute bacterial meningitis, in Cochrane Database of Systematic Reviews (Online), n. 1, 2007, pp. CD004405, DOI:10.1002/14651858.CD004405.pub2, PMID 17253505.
- ^ Swartz MN, Bacterial meningitis—a view of the past 90 years, in The New England Journal of Medicine, vol. 351, n. 18, ottobre 2004, pp. 1826–28, DOI:10.1056/NEJMp048246, PMID 15509815.
- ^ a b c d e f g Logan SA, MacMahon E, Viral meningitis, in BMJ (Clinical research ed.), vol. 336, n. 7634, gennaio 2008, pp. 36–40, DOI:10.1136/bmj.39409.673657.AE, PMC 2174764, PMID 18174598. Errore nelle note: Tag
<ref>non valido; il nome "LoganMacMahon" è stato definito più volte con contenuti diversi - ^ Lapeyssonnie L, Cerebrospinal meningitis in Africa, in Bulletin of the World Health Organization, vol. 28, 1963, pp. SUPPL:1–114, PMC 2554630, PMID 14259333.
- ^ Greenwood B, Manson Lecture. Meningococcal meningitis in Africa, in Trans. R. Soc. Trop. Med. Hyg., vol. 93, n. 4, 1999, pp. 341–53, PMID 10674069.
- ^ WHO, Detecting meningococcal meningitis epidemics in highly-endemic African countries (PDF), in Weekly Epidemiological Record, vol. 78, n. 33, 2003, pp. 294–6, PMID 14509123.
- ^ a b c d e f g h i j k l m Sáez-Llorens X, McCracken GH, Bacterial meningitis in children, in Lancet, vol. 361, n. 9375, giugno 2003, pp. 2139–48, DOI:10.1016/S0140-6736(03)13693-8, PMID 12826449.
- ^ Wilder-Smith A, Meningococcal vaccine in travelers, in Current Opinion in Infectious Diseases, vol. 20, n. 5, ottobre 2007, pp. 454–60, DOI:10.1097/QCO.0b013e3282a64700, PMID 17762777.
- ^ a b World Health Organization, Control of epidemic meningococcal disease, practical guidelines, 2nd edition, WHO/EMC/BA/98 (PDF), vol. 3, 1998, pp. 1–83.
- ^ a b van de Beek D, de Gans J, Spanjaard L, Weisfelt M, Reitsma JB, Vermeulen M, Clinical features and prognostic factors in adults with bacterial meningitis, in The New England Journal of Medicine, vol. 351, n. 18, October 2004, pp. 1849–59, DOI:10.1056/NEJMoa040845.
- ^ a b Theilen U, Wilson L, Wilson G, Beattie JO, Qureshi S, Simpson D, Management of invasive meningococcal disease in children and young people: Summary of SIGN guidelines, in BMJ (Clinical research ed.), vol. 336, n. 7657, June 2008, pp. 1367–70, DOI:10.1136/bmj.a129.
- ^ Management of invasive meningococcal disease in children and young people (PDF), Edinburgh, Scottish Intercollegiate Guidelines Network (SIGN), May 2008, ISBN 978-1-905813-31-5.
- ^ Thomas KE, Hasbun R, Jekel J, Quagliarello VJ, The diagnostic accuracy of Kernig's sign, [[Brudzinski neck sign]], and nuchal rigidity in adults with suspected meningitis (PDF), in Clinical Infectious Diseases, vol. 35, n. 1, July 2002, pp. 46–52, DOI:10.1086/340979. Wikilink compreso nell'URL del titolo (aiuto)
- ^ Varon J, Chen K, Sternbach GL, Rupert Waterhouse and Carl Friderichsen: adrenal apoplexy, in J Emerg Med, vol. 16, n. 4, 1998, pp. 643–7, DOI:10.1016/S0736-4679(98)00061-4.
- ^ a b c d e f g h i j k l m n o van de Beek D, de Gans J, Tunkel AR, Wijdicks EF, Community-acquired bacterial meningitis in adults, in The New England Journal of Medicine, vol. 354, n. 1, January 2006, pp. 44–53, DOI:10.1056/NEJMra052116.
- ^ a b c d e f g h i j k l m n o p q r s t u Tunkel AR, Practice guidelines for the management of bacterial meningitis (PDF), in Clinical Infectious Diseases, vol. 39, n. 9, November 2004, pp. 1267–84, DOI:10.1086/425368.
- ^ Drew Provan, Andrew Krentz, Oxford Handbook of Clinical and Laboratory Investigation, Oxford, Oxford University Press, 2005, ISBN 0-19-856663-8.
- ^ a b c d e f g h i Chaudhuri A, EFNS guideline on the management of community-acquired bacterial meningitis: report of an EFNS Task Force on acute bacterial meningitis in older children and adults, in European Journal of Neurolology, vol. 15, n. 7, July 2008, pp. 649–59, DOI:10.1111/j.1468-1331.2008.02193.x.
- ^ a b c d Straus SE, Thorpe KE, Holroyd-Leduc J, How do I perform a lumbar puncture and analyze the results to diagnose bacterial meningitis?, in Journal of the American Medical Association, vol. 296, n. 16, October 2006, pp. 2012–22, DOI:10.1001/jama.296.16.2012.
- ^ a b c d e f g Heyderman RS, Lambert HP, O'Sullivan I, Stuart JM, Taylor BL, Wall RA, Early management of suspected bacterial meningitis and meningococcal septicaemia in adults (PDF), in The Journal of infection, vol. 46, n. 2, February 2003, pp. 75–7, DOI:10.1053/jinf.2002.1110. – formal guideline at British Infection Society & UK Meningitis Research Trust, Early management of suspected meningitis and meningococcal septicaemia in immunocompetent adults, su meningitis.org, British Infection Society Guidelines, December 2004. URL consultato il 19 ottobre 2008.
- ^ Maconochie I, Baumer H, Stewart ME, Fluid therapy for acute bacterial meningitis, in Cochrane Database of Systematic Reviews, n. 1, 2008, pp. CD004786, DOI:10.1002/14651858.CD004786.pub3, CD004786.
- ^ a b Perfect JR, Dismukes WE, Dromer F et al, Clinical practice guidelines for the management of cryptococcal disease: 2010 update by the infectious diseases society of america, in Clinical Infectious Diseases, vol. 50, n. 3, 2010, pp. 291–322, DOI:10.1086/649858.
- ^ Errore nelle note: Errore nell'uso del marcatore
<ref>: non è stato indicato alcun testo per il marcatoreGraeff - ^ K Sakushima, Hayashino, Y; Kawaguchi, T; Jackson, JL; Fukuhara, S, Diagnostic accuracy of cerebrospinal fluid lactate for differentiating bacterial meningitis from aseptic meningitis: a meta-analysis., in The Journal of infection, vol. 62, n. 4, 2011 Apr, pp. 255-62.
- ^ a b Thwaites G, Chau TT, Mai NT, Drobniewski F, McAdam K, Farrar J, Tuberculous meningitis (PDF), in Journal of Neurology, Neurosurgery, and Psychiatry, vol. 68, n. 3, March 2000, pp. 289–99, DOI:10.1136/jnnp.68.3.289.
- ^ a b c Bicanic T, Harrison TS, Cryptococcal meningitis (PDF), in British Medical Bulletin, vol. 72, n. 1, 2004, pp. 99–118, DOI:10.1093/bmb/ldh043.
- ^ Sloan D, Dlamini S, Paul N, Dedicoat M, Treatment of acute cryptococcal meningitis in HIV infected adults, with an emphasis on resource-limited settings, in Cochrane Database of Systematic Reviews, n. 4, 2008, pp. CD005647, DOI:10.1002/14651858.CD005647.pub2, CD005647.
- ^ Warrell DA, Farrar JJ, Crook DWM, 24.14.1 Bacterial meningitis, in Oxford Textbook of Medicine Volume 3, Fourth, Oxford University Press, 2003, pp. 1115–29, ISBN 0-19-852787-X.
- ^ K Prasad, Kumar, A; Gupta, PK; Singhal, T, Third generation cephalosporins versus conventional antibiotics for treating acute bacterial meningitis., in Cochrane database of systematic reviews (Online), n. 4, 2007 Oct 17, pp. CD001832.
- ^ van de Beek D, Adjunctive dexamethasone in bacterial meningitis: a meta-analysis of individual patient data, in Lancet Neurol, vol. 9, n. 3, March 2010, pp. 254–63, DOI:10.1016/S1474-4422(10)70023-5.
- ^ a b Brouwer MC, McIntyre P, de Gans J, Prasad K, van de Beek D, Corticosteroids for acute bacterial meningitis, in Cochrane Database of Systematic Reviews, n. 9, 2010, pp. CD004405, DOI:10.1002/14651858.CD004405.pub3, CD004405.
- ^ Assiri AM, Alasmari FA, Zimmerman VA, Baddour LM, Erwin PJ, Tleyjeh IM, Corticosteroid administration and outcome of adolescents and adults with acute bacterial meningitis: a meta-analysis, in Mayo Clin. Proc., vol. 84, n. 5, May 2009, pp. 403–9, DOI:10.4065/84.5.403.
- ^ K Prasad, Singh, MB, Corticosteroids for managing tuberculous meningitis., in Cochrane database of systematic reviews (Online), n. 1, 2008 Jan 23, pp. CD002244.
- ^ McIntyre PB, Dexamethasone as adjunctive therapy in bacterial meningitis. A meta-analysis of randomized clinical trials since 1988, in Journal of the American Medical Association, vol. 278, n. 11, September 1997, pp. 925–31, DOI:10.1001/jama.1997.03550110063038.
- ^ Meningitis and Encephalitis Fact Sheet, su ninds.nih.gov, National Institute of Neurological Disorders and Stroke (NINDS), 11 dicembre 2007. URL consultato il 27 aprile 2009.
- ^ Gottfredsson M, Perfect JR, Fungal meningitis, in Seminars in Neurology, vol. 20, n. 3, 2000, pp. 307–22, DOI:10.1055/s-2000-9394.
- ^ Mortality and Burden of Disease Estimates for WHO Member States in 2002 (XLS), in World Health Organization, 2002.
- ^ Richardson MP, Reid A, Tarlow MJ, Rudd PT, Hearing loss during bacterial meningitis (PDF), in Archives of Disease in Childhood, vol. 76, n. 2, February 1997, pp. 134–38, DOI:10.1136/adc.76.2.134.
Voci correlate
Altri progetti
 Wikiquote contiene citazioni di o su meningite
Wikiquote contiene citazioni di o su meningite Wikinotizie contiene notizie di attualità su meningite
Wikinotizie contiene notizie di attualità su meningite Wikimedia Commons contiene immagini o altri file su meningite
Wikimedia Commons contiene immagini o altri file su meningite