Morbillo
| Morbillo | |
|---|---|
 | |
| Specialità | infettivologia |
| Classificazione e risorse esterne (EN) | |
| MeSH | D008457 |
| MedlinePlus | 001569 |
| eMedicine | 966220 |
Il morbillo (dal latino morbus, malattia[1]) è una malattia infettiva esantematica altamente contagiosa causata da un virus, il Paramyxovirus del genere Morbillivirus.[2][3]
Il morbillo provoca principalmente un’eruzione cutanea simile a quelle della rosolia o della scarlattina, che il più delle volte si risolve spontaneamente[4] ma che può, in casi relativamente rari, portare alla morte, perdita della vista[5], perdita dell'udito[6], danni cerebrali permanenti.[2] I segni e sintomi iniziali di solito includono febbre, spesso superiore a 40 °C, tosse, naso che cola e occhi rossi.[2][7] Due o tre giorni dopo l'inizio dei sintomi, piccole macchie bianche possono formarsi all'interno della bocca, note come macchie di Köplik. Un rash cutaneo rosso e che di solito inizia sul viso e poi si diffonde al resto del corpo, esordisce tipicamente da tre a cinque giorni dopo l'inizio dei sintomi.[7] I sintomi si sviluppano solitamente in 10-12 giorni dopo l'esposizione a una persona infetta e si protraggono per 7-10 giorni.[8][9] Le complicanze si verificano in circa il 30% dei casi, nei bambini inferiori a 5 anni di vita, e possono includere, tra le altre, diarrea (8%), otite (7%), polmonite (6%), encefalite (0,1%).[8][10] La malattia è responsabile di un numero di morti che va dalle 30 alle 100 ogni 100 000 persone infette e, solitamente, per superinfezioni batteriche[4]. La rosolia (morbillo tedesco) e il morbillo sono malattie diverse.[11]
Il morbillo è una malattia che si diffonde facilmente per via aerea, soprattutto attraverso i colpi di tosse e gli starnuti delle persone infette. Può anche essere diffuso attraverso il contatto con la saliva o le secrezioni nasali.[8] Nove persone su dieci che non sono immuni e condividono lo spazio in cui vivono con una persona infetta, saranno contagiate. Le persone sono infettive da quattro giorni prima a quattro giorni dopo l'inizio del rash.[10]
Una volta contratto, il morbillo dà un’immunizzazione teoricamente definitiva, quindi non ci si ammalerà più per l’intera durata della vita.[4][8] Il test per la ricerca del virus, da utilizzare nei casi sospetti, è importante per le iniziative della sanità pubblica.[10]
Il vaccino contro il morbillo è efficace nel prevenire la malattia. La vaccinazione ha portato a una diminuzione del 75% dei decessi dovuti a questa malattia tra il 2000 e il 2013 e circa l'85% dei bambini a livello mondiale sono vaccinati. Nessun trattamento specifico è disponibile. La terapia di supporto può migliorare la prognosi.[8] Questa può consistere nella somministrazione di una soluzione orale di reidratazione, cibo sano e farmaci per controllare la febbre.[8][9] Gli antibiotici possono essere utilizzati nel caso si verifichi un'infezione batterica secondaria, come la polmonite. L'assunzione di vitamina A è anche consigliata nei Paesi in via di sviluppo.[8]
In epoca pre-vaccinale, il morbillo era endemico in quasi tutto il mondo e la maggior parte delle persone venivano infettate durante l'infanzia. Si verificavano focolai regolari a intervalli di 2 – 5 anni nella maggior parte delle popolazioni, e poche persone rimanevano sensibili oltre 20 anni di età.[12] Oggi, il morbillo, nonostante le campagne di vaccinazione, continua a colpire vari milioni di persone l'anno,[2] soprattutto nelle aree in via di sviluppo dell'Africa e dell'Asia[8] ed è, tra quelle prevenibili con il vaccino, la malattia che provoca il maggior numero di morti rispetto a qualsiasi altra patologia.[13] Nel 2013 vi sono stati circa 96 000 decessi dovuti al morbillo, un dato in calo rispetto ai 545 000 decessi registrati nel 1990.[14] Si stima che negli anni 1980, la malattia causasse 2,6 milioni di morti all'anno.[8] Prima che fosse disponibile il vaccino, negli Stati Uniti si verificavano da tre a quattro milioni di casi ogni anno.[10] La maggior parte delle morti riguarda bambini di età inferiore ai cinque anni.[8] Il rischio di morte tra gli infetti è di solito dello 0,2%,[10] ma può arrivare fino al 10% in coloro che accusano malnutrizione.[8] Si ritiene che non colpisca gli altri animali.[8]
Storia[modifica | modifica wikitesto]


Stime basate sulla biologia molecolare moderna collocano la nascita di morbillo come malattia umana poco dopo il 500 d.C.[16] (la precedente idea che la peste antonina del 165-180 d.C. fosse stata causata dal morbillo è oggi screditata). La prima descrizione sistematica della malattia e la sua distinzione dal vaiolo e dalla varicella, è attribuita al medico persiano Rhazes (860-932), che pubblicò il libro del vaiolo e del morbillo.[17] Considerando quello che oggi è noto circa l'evoluzione del morbillo, il resoconto di Rhazes appare straordinariamente preciso e un recente lavoro che ha esaminato il tasso di mutazione del virus indica che il virus del morbillo è nato differenziandosi da quello della peste bovina (bovini peste) come una zoonosi tra il 1100 e il 1200 d.C., un periodo che potrebbe essere stato preceduto da focolai limitati che coinvolgevano un virus non ancora completamente adattato agli esseri umani.[16] Questo concorda con l'affermazione che il morbillo richieda una popolazione suscettibile maggiore di 500 000 individui per sostenere una epidemia, una situazione che si è verificata solo in seguito alla crescita delle città medievali europee.[18]
Il morbillo è una malattia endemica, il che significa che è continuamente presente in una comunità, e molte persone riescono a sviluppare resistenza. Nelle popolazioni non abituate al morbillo, l'eventuale esposizione a un nuovo focolaio può essere devastante. Nel 1529, un'epidemia di morbillo a Cuba uccise i due terzi di coloro che in precedenza erano sopravvissuti al vaiolo, e due anni più tardi, un secondo focolaio fu responsabile della morte di metà della popolazione dell'Honduras, mentre un'altra epidemia colpiva duramente il Messico, l'America centrale e la civiltà Inca.[19]
Si stima che il morbillo abbia ucciso circa 200 milioni di persone in tutto il mondo nei centocinquant'anni compresi tra circa il 1855 e il 2005:[20] nel 1850 fu responsabile del decesso del 20% della popolazione delle Hawaii,[21] nel 1875 uccise oltre 40 000 figiani, circa un terzo della popolazione.[22] Inoltre, si ritiene che, prima dell'introduzione del vaccino, ogni anno morissero sette-otto milioni di bambini in tutto il mondo.[23]
Nel 1954, il virus che causa la malattia fu isolato su un ragazzo di 13 anni, David Edmonston, e poi è stato adattato e propagato in coltura di tessuti embrionali di pollo.[24] A oggi, ventuno genotipi del virus del morbillo sono stati identificati.[25] Presso la Merck, Maurice Hilleman sviluppò il primo vaccino di successo[26] e nel 1963 diversi vaccini sono stati resi disponibili.[27] Nel 1958 è stato messo a punto un migliore vaccino contro il morbillo.[28] Il morbillo, come malattia endemica, è stato eliminato dagli Stati Uniti nel 2000, ma continua a essere presente, portato dai viaggiatori internazionali.
Epidemiologia[modifica | modifica wikitesto]
| Incidenza del morbillo, casi segnalati WHO | ||||||||||
|---|---|---|---|---|---|---|---|---|---|---|
| Regioni WHO | 1980 | 1990 | 2000 | 2005 | 2010 | 2011 | 2012 | 2013 | 2014 | 2015 |
| Africa[29] | 1240993 | 481204 | 520102 | 316219 | 199174 | 195620 | 108004 | 171178 | 73914 | 52754 |
| Americhe[30] | 257790 | 218579 | 1754 | 85 | 247 | 1348 | 143 | 491 | 1966 | 611 |
| Medio oriente[31] | 341624 | 59058 | 38592 | 15069 | 10072 | 34667 | 34504 | 20884 | 18080 | 21336 |
| Europa[32] | 851849 | 234827 | 37421 | 37338 | 30625 | 37101 | 27379 | 26436 | 14176 | 25958 |
| Sud est asiatico[33] | 199535 | 224925 | 78558 | 88973 | 54228 | 69546 | 46945 | 30101 | 41346 | 29927 |
| Pacifico Occidentale[34] | 1319640 | 155490 | 177052 | 128017 | 49460 | 21050 | 10764 | 31844 | 131043 | 65176 |
| Mondo | 4211431 | 1374083 | 853479 | 585701 | 343806 | 359332 | 227739 | 280934 | 280525 | 195762 |
| Il sistema di sorveglianza del morbillo rivela una discrepanza dei dati tra il numero di casi segnalati e il numero di decessi, l'OMS ha stimato che i casi di morbillo del 2000 siano stati 32 768 300 e nel 2015 siano stati 9 719 600.[35] | ||||||||||
Il morbillo è una malattia estremamente contagiosa e la sua continua presenza in una comunità dipende dalla generazione di ospiti suscettibili, prevalentemente dalla nascita di bambini. Nelle comunità che generano insufficienti nuovi ospiti, la malattia si estinguerà. Questo concetto è stato riconosciuto da Bartlett nel 1957, che fece riferimento al numero minimo di supporto per il morbillo come la dimensione critica della comunità.[36] L'analisi dei focolai nelle comunità insulari ha suggerito che la dimensione critica per il morbillo è di circa 250 000 individui.[37] Per ottenere l'immunità di gregge, oltre il 95% della comunità deve essere vaccinata a causa della facilità con cui il virus viene trasmesso da persona a persona.[23]
Nel 2015, l'Organizzazione mondiale della sanità ha stimato 134 200 decessi causati dal morbillo; un dato in forte discesa rispetto ai 651 600 decessi stimati nel 2000.[35][38] Dal 2013, il morbillo rimane la principale causa, in tutto il mondo, di morti prevenibili mediante vaccinazione.[13] Nei Paesi sviluppati, la morte avviene in uno o due casi ogni 1 000 (0,1% - 0,2%).[39] Nelle popolazioni con alti livelli di malnutrizione e con la mancanza di un'adeguata assistenza sanitaria, la letalità associata al morbillo può raggiungere il 10%.[38] I focolai (tre o più casi) di morbillo possono comportare una mortalità particolarmente alta nelle aree di guerra, nei campi profughi o dove disastri naturali hanno compromesso le strutture sanitarie.[38] I decessi sono per lo più dovuti alle complicanze e in sei casi su dieci alla polmonite.[12] Nel 2015, il numero di decessi dovuti al morbillo si stima sia stato inferiore del 79% rispetto al 2000, per via di un aumento dei tassi di vaccinazione tra gli Stati membri delle Nazioni Unite.[35]
Epidemie[modifica | modifica wikitesto]
L'immunizzazione vaccinale contro il morbillo, iniziata nel 1960, ha cambiato radicalmente l'epidemiologia della malattia. Il morbillo non è più endemico in molti Paesi ma focolai derivanti, per lo più, da casi importati, possono verificarsi in molti Paesi dove sottogruppi della popolazione non sono adeguatamente immunizzati. Quanto più alta è la copertura della vaccinazione, tanto minore è l'impatto del morbillo anche a fronte di casi importati. Il grado di successo dei programmi nazionali di vaccinazione contro il morbillo, misurato dalla copertura ottenuta, è significativamente associato all'impatto del morbillo.[40][41] L'immunizzazione di routine nell'infanzia porta ad allargare gli intervalli temporali tra le epidemie durante i quali si accumula il gruppo di individui suscettibili. Questo provoca un innalzamento dell'età, bambini più grandi e giovani adulti, dei casi di morbillo nelle epidemie dei Paesi con più alta copertura vaccinale.[12]
| Italia, numero casi annuali e copertura con vaccinazione[42][43] | |||||||||
|---|---|---|---|---|---|---|---|---|---|
| 2016 | 2015 | 2014 | 2013 | 2012 | 2011 | 2010 | 2009 | 2008 | |
| Copertura prima vaccinazione (%) | - | 85 | 87 | 90 | 90 | 90 | 91 | 90 | 90 |
| Numero casi | 843 | 252 | 1694 | 2251 | 389 | 965 | 909 | 1103 | 1387 |
Dal 2011 al 2016, vi sono stati oltre 160 000 casi segnalati in 30 Paesi europei. La maggior parte di essi si sono verificati in soggetti non vaccinati e con importanti focolai in cinque Paesi europei: Germania, Italia, Francia, Romania e Regno Unito. All'inizio del 2014, vi è stata un'epidemia di morbillo in Vietnam che ha causato oltre 100 decessi.[44][45]
Nel 2014, una revisione da parte del Centers for Disease Control ha registrato un totale di 911 casi di morbillo tra il 2001 e il 2011, con un numero medio annuale di 61 casi concludendo che "l'eliminazione del morbillo endemico è stata ottenuta negli Stati Uniti."[46] Tuttavia, nel 2014, un'epidemia di morbillo si è verificata negli Stati Uniti con una diffusione più elevata di quanto le previsioni avessero stimato, considerando oltre venti anni di copertura vaccinale superiore al 90%. Tra i ventitré focolai del 2014 la maggioranza dipendeva da non residenti, con ceppi virali importati, per lo più, dalle Filippine, ma un importante focolaio, 283 casi, si è sviluppato in una comunità Amish non vaccinata per motivi religiosi.[47] Nel 2015, una donna statunitense è morta di polmonite in seguito al morbillo. È stato il primo decesso negli Stati Uniti a causa del morbillo dal 2003.[48] La donna era stata vaccinata contro il morbillo ma assumeva farmaci immunosoppressivi per un'altra condizione.[49]
Tra il 29 settembre 2014 e 27 settembre 2015 sono stati segnalati 1392 casi di morbillo a Berlino, capitale della Germania. La maggior parte dei casi sono stati segnalati da gennaio ad aprile. Il ceppo virale è stato individuato come importato presumibilmente dai richiedenti asilo provenienti dalla Bosnia-Erzegovina e dalla Serbia. In Bosnia-Erzegovina un'epidemia di morbillo con migliaia di casi era già dilagante nel mese di febbraio 2014.[50][51]
Nei primi mesi del 2017, al 16 aprile, in Italia sono stati segnalati 1603 casi di morbillo, più del doppio dei casi dell'intero anno precedente.[52] L'epidemia, attribuita a una copertura vaccinale non ottimale, ha spinto il Centers for Disease Control USA ad allertare i viaggiatori sul rischio morbillo per chi visita l'Italia.[53][54]
Tra il 1987 e il 2000, il tasso di mortalità negli Stati Uniti, a causa del morbillo, si attestava a tre casi su 1000 casi o lo 0,3%.[55] In Italia il tasso di mortalità è tra lo 0,1% e lo 0,03%[4]. Nei Paesi in via di sviluppo, con alti tassi di malnutrizione e scarsa assistenza sanitaria, i tassi di mortalità erano intorno al 28%.[55] Nei soggetti immunocompromessi (ad esempio, le persone con AIDS) il tasso di letalità è di circa il 30%.[56] I più gravi fattori di rischio per il morbillo e le sue complicanze, comprendono la malnutrizione,[57] l'immunodeficienza,[57] la gravidanza,[57] e la carenza di vitamina A.[57][58]
Eziologia[modifica | modifica wikitesto]
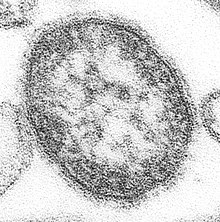
Il morbillo è causato dal Paramyxovirus, un virus a RNA a singolo filamento negativo, del genere Morbillivirus della famiglia Paramyxoviridae.[12] Il virus è stato isolato nel 1954 dal premio Nobel John Franklin Enders e Thomas Peebles, da pazienti che presentavano le macchie di Köplik.[59]
Il virus del morbillo è affine ad altri virus della stessa famiglia che infettano gli animali, tra cui il virus del cimurro canino e quello della peste bovina. I primati possono essere infettati in vitro, ma gli esseri umani sono gli unici ospiti naturali del virus e non vi sono altri serbatoi animali noti.
Questo virus è altamente contagioso e si diffonde attraverso la tosse e gli starnuti, con uno stretto contatto personale o il contatto diretto con le secrezioni. I fattori di rischio per l'infezione da virus del morbillo comprendono l'immunodeficienza causata dal virus dell'HIV o dall'AIDS,[60] immunosoppressione dopo un trapianto di organo o di un trapianto di cellule staminali ematopoietiche,[61] terapia con corticosteroidi,[57] viaggi in zone dove il morbillo è endemico o il contatto con i viaggiatori provenienti da quelle aree[57] e la perdita di anticorpi, ereditati prima dell'età della vaccinazione di routine.[62]
Modalità di contagio[modifica | modifica wikitesto]
Il morbillo è una malattia infettiva acuta con altissimo indice di contagiosità (97-98%); il contagio avviene per via aerea, con il virus trasportato dalle goccioline di Flugge, per contatto diretto o indiretto con i fluidi corporei di una persona malata (sperma, muco). Il malato è contagioso da 1-3 giorni prima dell'inizio dei sintomi (e quindi 3-5 giorni prima della comparsa delle manifestazioni cutanee) fino a 7 giorni dopo la comparsa dell'esantema.[63]
Segni e sintomi[modifica | modifica wikitesto]

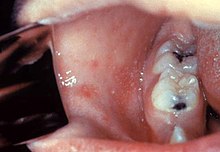
I classici segni e i sintomi del morbillo cominciano nella fase pre-esantematica con febbre alta per quattro giorni, seguita da segni di mucosite: tosse, rinite (raffreddore, febbre, starnuti) e congiuntivite (occhi rossi)/fotofobia.[64] Le macchie di Köplik che si possono osservare all'interno della bocca sono patognomoniche (diagnostiche) per il morbillo, ma sono temporanee (24-48 ore) e quindi possono non essere viste.[64] Riconoscere queste macchie prima che una persona raggiunga l'infettività massima può aiutare i medici a ridurre la diffusione della malattia.[65] La febbre è frequente e di solito dura circa una settimana, arrivando fino a 40 °C.[23] Dopo 3-4 giorni dall’inizio della fase pre-esantematica appare il tipico esantema del morbillo. La caratteristica eruzione cutanea del morbillo viene classicamente descritta come una eruzione cutanea maculopapulare rossa generalizzata che inizia diversi giorni dopo l'inizio della febbre. Inizia sul retro delle orecchie e vicino all'attaccatura dei capelli, dopo poche ore, si diffonde alla testa e al collo prima di arrivare a coprire la maggior parte del corpo, causando spesso prurito. Questa eruzione cutanea dura fino a otto giorni. L'eruzione cutanea è detta a "macchia", cambiando colore dal rosso al marrone scuro, attenuandosi in 3-4 giorni, prima di scomparire. La remissione dell'esantema può presentare una desquamazione simile alla forfora.[66] Nel complesso, il morbillo di solito si risolve dopo circa tre settimane.[23]
In una rara e severa forma di morbillo, detta "morbillo emorragico", classificata anche come complicazione del morbillo, sono presenti emorragie cutanee e viscerali, petecchie, ematuria, ecchimosi, epistassi.[10]
Complicanze[modifica | modifica wikitesto]
La malattia ha quasi sempre decorso benigno, anche se alcune forme possono essere particolarmente aggressive (soprattutto in soggetti con basse difese immunitarie) ma possono comparire delle complicazioni che sono più frequenti nei bambini molto piccoli e negli adulti. Le più frequenti sono dovute a infezione batterica sovrapposta. Le complicanze possono essere a carico dell'apparato respiratorio, del sistema nervoso, dell'apparato gastro enterico, dell'apparato visivo e dell'orecchio con possibilità di aggravamento fino a seri problemi alla vista o all'udito.
Alcune complicanze del morbillo sono relativamente comuni, circa il 20-30% dei casi presenta una o più complicanze, e hanno una codifica specifica nel sistema di codifica internazionale delle malattie ICD-10.
- B05.0. Morbillo complicato da encefalite
- B05.1. Morbillo complicato da meningite
- B05.2. Morbillo complicato da polmonite
- B05.3. Morbillo complicato da otite media acuta
- B05.4. Morbillo con complicanze intestinali.
Le più frequenti sono le complicanze intestinali, diarrea, stomatite, che possono portare a disidratazione (8%), l'otite media (1-9%) e la polmonite, sia polmonite diretta virale sia polmonite batterica secondaria, (1-6%).[67] Con tassi inferiori l'encefalite acuta[68], la panencefalite sclerosante subacuta, le ulcere corneali (che portano a cicatrici corneali)[69], la sindrome del morbillo atipico e la porpora trombocitopenica acuta.[2][10] Le complicanze sono generalmente più gravi negli adulti che contraggono il virus e nei soggetti malnutriti o immunocompromessi.[10][70] Nel 1920 il tasso di letalità per la polmonite a seguito del morbillo fu di circa il 30%.[71]
Otite[modifica | modifica wikitesto]
L'otite media acuta è stata in alcune epidemie di morbillo la complicanza più frequente, insorgendo in oltre il 25% dei soggetti contagiati. Si ipotizza sia dovuta a una transitoria insufficienza della risposta immunitaria all'infezione. Il virus del morbillo è stato isolato nel fluido dell'orecchio medio.[6][72] Alcuni casi di perdita dell'udito associati al morbillo sono imputabili a superinfezioni batteriche oltre che alle labirintiti virali.[73]
Polmonite[modifica | modifica wikitesto]
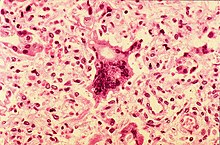
Si tratta di una infezione polmonare dovuta al morbillivirus che può manifestarsi anche in corso di un morbillo non evidentemente complicato; nei lattanti, è una frequente causa di decessi. Si manifesta normalmente come polmonite interstiziale associata all'infiammazione dei bronchi (bronchite), principalmente con un disturbo della respirazione (dispnea e tosse). L'epitelio del sistema respiratorio è direttamente danneggiato dal virus del morbillo e si osserva una perdita delle ciglia polmonari. Da questi danni deriva una predisposizione alle complicanze da superinfezione batterica.
Una rara forma di polmonite virale associata al morbillo è la polmonite a cellule giganti. La malattia, nota anche come polmonite di Hecht è caratterizzata dalla presenza di corpi d’inclusione a cellule giganti multinucleate. Tipicamente associata al morbillo, può essere individuata anche con la pertosse e raramente con difterite o influenza. Si verifica soprattutto nei bambini con malattie del sistema reticoloendoteliale o soggetti debilitati e ha una prognosi infausta.
Complicanze neurologiche[modifica | modifica wikitesto]
Il virus del morbillo è neurotropo. Durante la malattia l'interessamento del sistema nervoso centrale è comune nel morbillo, tanto che sono state riportate modificazioni elettro-encefalografiche nel 50% dei casi di morbillo, non complicati.[74]
Sono state identificate diverse complicanze neurologiche del morbillo:
- meningite asettica
- encefalite primaria
- encefalite acuta demielinizzante (ADEM)
- encefalite morbillosa da corpi inclusi (MIBE)
- panencefalite subacuta sclerosante (PESS).
Meningite asettica[modifica | modifica wikitesto]
Anche nei Paesi avanzati si è osservato un aumento dei casi di meningite virale associato alle epidemie di morbillo.[75] Il virus del morbillo passerebbe dalle vie respiratorie al fluido spinale infiammando le meningi. L'infiammazione può essere circoscritta alle meningi o può diffondersi al cervello (meningoencefalite).
Encefalite morbillosa primaria[modifica | modifica wikitesto]
L'encefalite primaria può esordire nella fase esantematica del morbillo, entro i primi 7 giorni. Si ritiene sia dovuta all'invasione diretta e alla replicazione del virus nel sistema nervoso centrale seguita da infiltrati leucocitari e dalla produzione di citochine.[76] Il virus può essere rilevato nel siero cerebrospinale e nei tessuti nervosi. È caratterizzata all'inizio da agitazione o sopore, che in poche ore possono portare a convulsioni, deficit motori e sensitivi, fino al coma. Si verificherebbe nello 0,1-0,3% dei casi con un tasso di letalità pari a circa il 15%.[77]
Encefalite acuta demielinizzante[modifica | modifica wikitesto]
L'encefalite acuta demielinizzante o encefalomielite acuta disseminata si verifica in circa lo 0,1% dei casi segnalati e 1 su 1-2 000 000 di vaccinazioni. Si tratta di una encefalite postinfettiva demielinizzante causata da una infiammazione immuno-mediata conseguente all'infezione del morbillo. L'insorgenza si verifica generalmente da 2 a 30 giorni dopo l'infezione ed è caratterizzata da febbre, mal di testa, vomito, collo rigido, meningite, sonnolenza, convulsioni e coma. Nei casi con interessamento midollare si manifestano disfunzioni vescicali e intestinali. Il liquido cerebrospinale mostra proliferazione cellulare e aumento della concentrazione di proteine ma, contrariamente alla encefalite primaria, non permette di isolare il virus. Il tasso di letalità è di circa il 5% nei bambini e il 25% negli adulti. Alcune forme di danno neurologico residuo si verificano in oltre il 25% dei casi. Le crisi epilettiche (con o senza febbre) sono riportate nello 0,6%-0,7% dei casi.[77]
Panencefalite subacuta sclerosante (PESS)[modifica | modifica wikitesto]
La panencefalite, o leucoencefalite, subacuta sclerosante è dovuta a un virus mutato del morbillo che provoca un'infiammazione cerebrale persistente (rigonfiamento e irritazione).
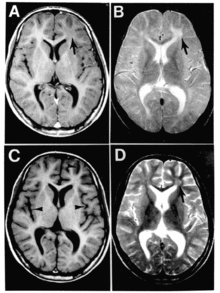
A + B: situazione alla prima indagine, le frecce indicano le lesioni infiammatorie nel cervello.
C + D: situazione tre mesi più tardi. Le lesioni sono meno importanti, ma emerge chiaramente l'atrofia corticale
La panencefalite sclerosante subacuta è una rara malattia degenerativa del sistema nervoso centrale che si ritiene dovuta all'infezione persistente del virus del morbillo nel cervello. L'insorgenza si verifica normalmente prima dei 20 anni, in media circa 7 anni dopo aver contratto il morbillo (min 1 mese – max 27 anni), e si verifica in cinque o dieci casi per milione di casi segnalati dal morbillo.[10][78] L'insorgenza è insidiosa, con un progressivo deterioramento del comportamento e dell'intelletto, seguito da atassia, convulsioni miocloniche e, infine, morte. La PESS è estremamente rara da quando vengono applicati i programmi di vaccinazione ma studi recenti concludono che la sua incidenza su chi ha contratto il morbillo prima dei 2 anni di età è dell'ordine di 1 su 630[79][80], 1 su 1 000[81], 1 su 5 000.[82] L'unico modo in cui i bambini possono essere protetti prima che raggiungano l'età in cui fare la vaccinazione, consiste nell'evitare la loro esposizione a soggetti potenzialmente infettivi e a persone non vaccinate.[79][80]
Encefalite morbillosa da corpi inclusi (MIBE)[modifica | modifica wikitesto]
Nei soggetti con immunodeficienza congenita o acquisita, in particolare con linfomi o leucemia, in rari casi può insorgere una speciale forma di encefalite da morbillo con corpi inclusi. Questa complicazione in genere si manifesta entro un anno dalla infezione da morbillo ed è molto difficile da trattare, risultando fatale nel giro di pochi mesi. Nella MIBE i cloni virali presenti nel cervello vanno incontro a mutazioni delle proteine dell'involucro virale, analoghe alle mutazioni del virus nella PESS.[83][84][85] Nei soggetti immunocompromessi la MIBE può essere provocata anche dal virus della vaccinazione.[86] Per questa e altre ragioni, le persone con una immunodeficienza congenita o acquisita particolarmente grave (sintomatica) non devono essere vaccinate contro il morbillo.[10]
Complicanze oftalmiche[modifica | modifica wikitesto]
Nel 2004 una ricerca stimava che il morbillo fosse la causa di 15-60 000 casi di cecità infantile ogni anno.[5] Oltre alla congiuntivite che si verifica in quasi tutti i pazienti del morbillo nella fase pre-esantematica e che il più delle volte si risolve spontaneamente, può insorgere la cheratite, un'infezione della cornea. In confronto alla congiuntivite, la cheratite ha sintomi più gravi e conseguenze molto più pericolose. I sintomi includono il dolore, l'arrossamento e la sensibilità alla luce. Può sembrare di avere della sabbia nell'occhio. Spesso trattata con gocce medicate, la cheratite provoca temporaneamente visione sfocata, ma se porta a ulcerazioni il danno alla vista può essere permanente.[69] Le ulcere corneali possono verificarsi come conseguenza dell'infezione prodotta dal virus del morbillo o da batteri come sovrainfezione secondaria al morbillo. Le ulcere possono apparire come puntini bianchi sulla parte anteriore dell'occhio e sono di solito trattate con antivirali o antibiotici topici. Quando guariscono, possono lasciare la cornea opaca. Sono rari, ma documentati[87], i casi in cui il virus del morbillo provoca una retinopatia con danni, anche gravi, alla retina. La retinite può causare perdite visive temporanee e in alcuni casi permanenti. L'infiammazione, non necessariamente conseguente all'encefalite indotta dal morbillo, può attaccare anche il nervo ottico comportando una neurite ottica. I casi acuti possono essere trattati con corticosteroidi. Come per la retinite, la perdita della vista dalla neurite ottica può essere temporanea o permanente.[69] I casi di cecità e gravi complicanze oftalmiche associati al morbillo si concentrano nei Paesi in via di sviluppo dove i programmi di immunizzazione sono carenti e spesso interrotti da conflitti. Fattore aggravante è la malnutrizione, in particolare la carenza di vitamina A.[69]
Altre complicanze[modifica | modifica wikitesto]
- Morbillo croup: quando si manifesta con laringite e gonfiore delle mucose, associati a raucedine e mancanza di respiro già nei giorni di viremia primaria (2-3).
- Sindrome del morbillo atipico: si verifica solo in persone che hanno ricevuto vaccino inattivato (ucciso) dal morbillo (KMV), non più disponibili dal 1968, e sono successivamente esposti a virus del morbillo di tipo selvaggio. Circa 600 000 - 900 000 persone hanno ricevuto KMV negli Stati Uniti dal 1963 al 1967. KMV sensibilizza il destinatario agli antigeni del virus del morbillo senza fornire un'adeguata protezione. L'infezione successiva con il virus del morbillo porta a segni di poliserositismi di ipersensibilità. La malattia è caratterizzata da febbre, polmonite, effusioni pleuriche ed edema. L'eruzione è generalmente maculopapolare o petecchiale, ma può avere componenti orticariali, purpuri o vescicolari. L'eruzione partirebbe dai polsi o dalle caviglie. Il morbillo atipico può essere prevenuto rivaccinando con vaccino vivo contro il morbillo. Le reazioni locali, moderate o severe, con o senza febbre, possono seguire la rivaccinazione. Queste reazioni sono meno severe di quelle da morbillo.[2][10]
- La porpora trombocitopenica acuta può manifestarsi nelle sei settimane successive all'infezione e si manifesta con petecchie e/o ecchimosi, anche se occasionalmente possono verificarsi sanguinamenti gravi.[2]
- Il morbillo in gravidanza comporta un rischio più elevato di travaglio prematuro, aborto spontaneo e neonati con basso peso alla nascita. Sono stati riportati difetti di nascita (senza schema definitivo della malformazione), senza conferma che il morbillo ne fosse la causa.[88][89]
Ulteriori complicanze sono l'appendicite, l'epatite e la linfoadenopatia generalizzata. Molto rare l'infiammazione del muscolo cardiaco (miocardite) e la glomerulonefrite.
Diagnosi[modifica | modifica wikitesto]
La diagnosi clinica del morbillo richiede una storia di febbre da almeno tre giorni accompagnata da almeno tosse, rinite o congiuntivite. L'osservazione delle macchie di Köplik è diagnostica per il morbillo.[65][90][91] Un contatto con altri soggetti noti per avere la malattia aggiunge una forte evidenza epidemiologica per la diagnosi. Qualsiasi contatto con una persona infetta, tra cui lo sperma attraverso un rapporto sessuale, la saliva o il muco, può trasmettere l'infezione.[91]
Test di laboratorio[modifica | modifica wikitesto]
In alternativa, una diagnosi di laboratorio può essere fatta con la conferma della presenza di anticorpi IgM per il morbillo o l'isolamento del virus a RNA del morbillo dai campioni respiratori.[92] Quando non è possibile prelevare il sangue, può essere raccolta la saliva per test sulle IgA specifiche per il morbillo.[93]
Diagnosi differenziale[modifica | modifica wikitesto]
La diagnosi differenziale si pone soprattutto per la scarlattina, rosolia e sesta malattia. Nella sesta malattia il rash morbilliforme, che dura uno o due giorni, parte dal torace e raggiunge il viso solo successivamente. La rosolia di solito si manifesta con febbre moderata e debole, rash non confluenti sul collo e sul petto. Tipico è anche un gonfiore dei linfonodi del collo. Nella scarlattina il rash finemente screziato è più scarlatto e inizia nella regione inguinale o nelle ascelle e risale da lì alla testa, dove si concentra nell'area bocca-mento. Tipica è anche la cosiddetta lingua a fragola e una faringite (mal di gola).
In aggiunta a queste malattie si possono valutare anche: malattia di Kawasaki, mononucleosi, toxoplasmosi, infezioni da micoplasmi e reazioni allergiche. Queste malattie possono essere escluse rilevando gli anticorpi specifici.[94]
Trattamento[modifica | modifica wikitesto]
Non esiste un trattamento specifico per il morbillo. La maggior parte delle persone affette si riprenderà con il riposo e terapia di supporto, se non si verificheranno complicanze.[88][95][96] Il trattamento del morbillo è essenzialmente un trattamento di supporto mantenendo una buona idratazione e sostituendo i fluidi persi attraverso diarrea o emesi. La reidratazione intravenosa può essere necessaria se la disidratazione è grave. L'ospedalizzazione è indicata per il trattamento delle complicanze gravi del morbillo (ad esempio superinfezioni batteriche, polmonite, disidratazione, croup). Le sovrainfezioni secondarie (per es. otite media o polmonite batterica) devono essere trattate con antibiotici. I pazienti con gravi infezioni complicanti (per es., encefalomielite) dovrebbero essere ospedalizzati.

La febbre può essere gestita con antipiretici standard. Idonee precauzioni per la diffusione aerea vanno adottate nei giorni in cui la malattia è contagiosa.
Il virus del morbillo, in vitro, è suscettibile ad alcuni antivirali. La ribavirina, intravena o orale, è stata utilizzata per trattare adulti immunocompromessi con complicanze severe del morbillo o con la PESS. Questo trattamento dovrebbe essere considerato sperimentale.[97]
Le immunoglobuline possono impedire o modificare la malattia in soggetti sensibili se somministrate entro sei giorni dall'esposizione. Le immunoglobuline possono essere somministrate a soggetti immunocompromessi, infanti da sei mesi a un anno, neonati di età inferiore ai sei mesi che sono nati da madri senza immunità al morbillo, donne in gravidanza.
L'uso della vitamina A durante il trattamento è raccomandato dall'Organizzazione mondiale della sanità per diminuire il rischio di cecità.[98] Una revisione sistematica di studi per il suo utilizzo non ha trovato significative riduzioni della mortalità complessiva, ma ha ridotto la mortalità nei bambini di età inferiore ai due anni.[99][100][101]
Non è chiaro se la supplementazione di zinco nei bambini con il morbillo possa influire sul decorso della malattia.[102]
Prognosi[modifica | modifica wikitesto]
La prognosi per il morbillo è generalmente buona, con infezioni che solo occasionalmente sono fatali. Il tasso di mortalità infantile da infezione del morbillo nei Paesi avanzati è relativamente basso. Tuttavia possono svilupparsi molte complicazioni e sequele. Il morbillo è tuttora una delle cause principali della cecità infantile nei Paesi in via di sviluppo. Globalmente, il morbillo è ancora, al 2017, una delle principali cause di morte nei bambini piccoli, specie in Africa e Asia. I tassi di mortalità sono più elevati nei bambini di età inferiore ai cinque anni. I tassi di mortalità più elevati sono tra i neonati di età compresa tra quattro e dodici mesi e nei bambini immunocompromessi a causa dell'infezione da virus dell'immunodeficienza umana (HIV) o di altre cause. Le complicanze del morbillo sono più probabili nei soggetti di età inferiore a cinque anni o più di venti anni, e la morbilità e la mortalità sono aumentate in persone con disordini di carenza del deficit immunitario, malnutrizione, carenza di vitamina A e inadeguate vaccinazioni.
- L'epidemia italiana di morbillo del 2002 ha causato, su circa 40 000 bambini malati, più di 600 ricoveri ospedalieri, quindici encefaliti e sei decessi[103][104].
- L'epidemia in Bulgaria del 2009-2011 ha causato, su 24.364 casi, 19.167 ricoveri ospedalieri registrando 4.704 polmoniti, 3.206 diarrea, 15 encefaliti acute, 21 otiti, 123 polmoniti con diarrea, 5 polmoniti con encefalite e 24 decessi (19 polmoniti, 5 encefaliti).[105]
- L'epidemia in Francia del 2008-2011 ha causato, su oltre 20 000 malati, circa 5 000 ricoveri ospedalieri, 1.023 polmoniti gravi, 27 encefalomieliti e 10 decessi.[106]
- L'epidemia nelle Filippine, nel 2014, ha registrato 57.564 casi e 110 decessi.[107]
Prevenzione[modifica | modifica wikitesto]



Nel 2000 l'Assemblea Generale delle Nazioni Unite ha adottato l'obiettivo 4 del Millennio per la riduzione della mortalità infantile di due terzi entro il 2015, con la copertura vaccinale contro il morbillo come uno degli indicatori del progresso verso tale obiettivo. Nel 2010 l'Assemblea mondiale della sanità (WHA) ha stabilito tre traguardi per il controllo del morbillo entro il 2015: (1) una maggiore copertura con la prima dose di vaccino per bambini di età di 1 anno ( ≥90% a livello nazionale e ≥80 % in ogni distretto); (2) riduzione dell'incidenza annuale del morbillo annuale a <5 casi per milione di abitanti; (3) la riduzione della mortalità sul morbillo globale del 95% rispetto alla stima del 2000. Nel 2012 il WHA ha approvato il piano d'azione globale contro il morbillo con l'obiettivo di eliminare il morbillo in 4 regioni dell'OMS entro il 2015. Gli Stati membri in tutte 6 le regioni dell'OMS hanno adottato obiettivi di eliminazione del morbillo con piani nazionali di immunizzazione.[35]
Nei paesi sviluppati, con un basso tasso di trasmissione del morbillo, i bambini vengono immunizzati contro il morbillo ad una età di 12 mesi, in genere come parte del vaccino MPR (morbillo, parotite e rosolia). La vaccinazione non viene somministrata prima di questa età, poiché i bambini più piccoli non rispondono adeguatamente al vaccino a causa di un sistema immunitario immaturo.[62] Ai neonati gli anticorpi anti-morbillo vengono trasferiti dalle madri che sono state vaccinate contro il morbillo o che sono state precedentemente infettate dal virus.[62] Tuttavia, questi anticorpi vengono trasferiti in basse quantità e conferiscono una immunità parziale che dopo 6 mesi dalla nascita gradualmente scompare.[12][62] Pertanto i bambini sotto un anno di età, i cui anticorpi anti-morbillo materni sono scomparsi, diventano sensibili alla infezione e possono sviluppare episodi lievi e brevi di morbillo che conferiscono poi piena immunità.[12][62][98] La presenza di anticorpi materni nel neonato è la causa più comune della inefficacia della vaccinazione primaria. L'età della prima immunizzazione con il vaccino del morbillo deve equilibrare la probabilità di sieroconversione con il rischio di infezione. Questo è il motivo per cui, nei paesi in via di sviluppo, in cui il morbillo è altamente endemico, la prima dose di vaccino contenente il morbillo (MCV) viene somministrata già da nove mesi, spesso seguita da un'altra dose un anno dopo.[12] Nei paesi dove la copertura vaccinale è già sufficientemente alta una seconda dose di vaccino viene solitamente somministrata ad un'età compresa tra i quattro e i cinque anni. È stato dimostrato che sono necessarie due dosi di vaccino contro il morbillo per interrompere la trasmissione indigena e ottenere l'immunità di gregge. Una dose singola nel secondo anno di vita indurrebbe l'immunità in circa il 95% delle persone immunizzate. Ciò significa che sarebbe necessario, per raggiungere il livello di immunità desiderato al 95%, vaccinare il 100% della popolazione suscettibile. Visto che circa il 95% di coloro che non rispondono ad una prima dose sviluppano l'immunità ad una seconda dose, si rende necessario per raggiungere l'immunità di gregge al morbillo una vaccinazione generalizzata con 2 dosi. I tassi di vaccinazione sono stati sufficientemente elevati da rendere il morbillo relativamente raro. Le reazioni avverse alla vaccinazione sono altrettanto rare, con febbre e dolore nel sito di iniezione le più frequenti. Le reazioni avverse potenzialmente letali si verificano in meno di un caso per milione di vaccinazioni (<0,0001%).[108]
Il vaccino risulta meno efficace nei bambini con infezione da HIV rispetto alla popolazione generale[109], ma il trattamento precoce con farmaci antiretrovirali può aumentare la sua efficacia.[110]
Stato della ricerca[modifica | modifica wikitesto]
Nel mese di maggio 2015, sulla rivista Science, è stato pubblicato un rapporto in cui i ricercatori hanno scoperto che l'infezione di morbillo può lasciare nella popolazione un maggior rischio di mortalità da altre malattie per 2 o 3 anni.[111][112]
Un trattamento specifico per il morbillo, tramite il farmaco sperimentale ERDRP-0519, ha mostrato risultati promettenti in studi su animali, ma non è ancora stato testato negli esseri umani.[113][114][115]
Note[modifica | modifica wikitesto]
- ^ morbillo in Vocabolario - Treccani, su treccani.it. URL consultato il 3 dicembre 2018.
- ^ a b c d e f g Caserta, MT (a cura di), Measles, su Merck Manual Professional, Merck Sharp & Dohme Corp., settembre 2013. URL consultato il 23 marzo 2014.
- ^ Measles (Red Measles, Rubeola), su Dept of Health, Saskatchewan. URL consultato il 10 febbraio 2015 (archiviato dall'url originale il 10 febbraio 2015).
- ^ a b c d Morbillo, su epicentro.iss.it. URL consultato il 25 aprile 2017.
- ^ a b Semba RD, Bloem MW., Measles blindness, in Surv Ophthalmol., vol. 49, n. 2, 2004, pp. 243-55.
- ^ a b Cohen BE, Durstenfeld A, Roehm PC, Viral Causes of Hearing Loss: A Review for Hearing Health Professionals, in Trends in Hearing, 2014.
- ^ a b Measles (Rubeola) Signs and Symptoms, su cdc.gov, 3 novembre 2014. URL consultato il 5 febbraio 2015.
- ^ a b c d e f g h i j k l Measles Fact sheet N°286, su who.int, novembre 2014. URL consultato il 4 febbraio 2015.
- ^ a b Conn's Current Therapy 2015: Expert Consult - Online, Elsevier Health Sciences, 2014, p. 153, ISBN 978-0-323-31956-0.
- ^ a b c d e f g h i j k William Atkinson, Epidemiology and Prevention of Vaccine-Preventable Diseases, 12ª ed., Public Health Foundation, 2011, pp. 301-323, ISBN 978-0-9832631-3-5. URL consultato il 25 aprile 2017.
- ^ John A. Marx, Rosen's emergency medicine : concepts and clinical practice, 7th, Philadelphia, Mosby/Elsevier, 2010, p. 1541, ISBN 978-0-323-05472-0.
- ^ a b c d e f g Measles, factsheet, su ecdc.europa.eu, European Centre for Disease Prevention and Control (ECDC). URL consultato il 25 aprile 2017.
- ^ a b SK Kabra e R Lodhra, Antibiotics for preventing complications in children with measles, in Cochrane Database of Systematic Reviews, vol. 8, 14 agosto 2013, pp. CD001477, DOI:10.1002/14651858.CD001477.pub4, PMID 23943263.
- ^ Collaborators GBD 2013 Mortality and Causes of Death, Global, regional, and national age-sex specific all-cause and cause-specific mortality for 240 causes of death, 1990-2013: a systematic analysis for the Global Burden of Disease Study 2013., in Lancet, vol. 385, 17 dicembre 2014, pp. 117-171, DOI:10.1016/S0140-6736(14)61682-2, PMC 4340604, PMID 25530442.
- ^ " Maurice R. Hilleman Dies; Created Vaccines, su washingtonpost.com, 13 aprile 2005.
- ^ a b Yuki Furuse, Akira Suzuki e Hitoshi Oshitani, Origin of measles virus: divergence from rinderpest virus between the 11th and 12th centuries, in Virology Journal, vol. 7, 4 marzo 2010, p. 52, DOI:10.1186/1743-422X-7-52, ISSN 1743-422X, PMC 2838858, PMID 20202190. URL consultato il 14 settembre 2014.
- ^ Cohen SG, Measles and immunomodulation, in The Journal of allergy and clinical immunology, vol. 121, n. 2, febbraio 2008, pp. 543-4, DOI:10.1016/j.jaci.2007.12.1152, PMID 18269930.
- ^ Francis L. Black, Measles endemicity in insular populations: Critical community size and its evolutionary implication, in Journal of Theoretical Biology, vol. 11, n. 2, luglio 1966, pp. 207-211, DOI:10.1016/0022-5193(66)90161-5, ISSN 0022-5193, PMID 5965486.
- ^ Joseph Patrick Byrne, Encyclopedia of Pestilence, Pandemics, and Plagues: A–M, ABC-CLIO, 2008, p. 413, ISBN 0-313-34102-8.
- ^ Torrey EF and Yolken RH. 2005. Their bugs are worse than their bite. Washington Post, April 3, p. B01., su birdflubook.com. URL consultato il 27 febbraio 2016 (archiviato dall'url originale il 28 aprile 2013).
- ^ Migration and Disease. URL consultato il 13 ottobre 2017 (archiviato dall'url originale il 1º gennaio 2009).. Digital History.
- ^ Fiji School of Medicine (archiviato dall'url originale il 10 aprile 2015).
- ^ a b c d Ludlow M, McQuaid S, Milner D, de Swart RL, Duprex WP, Pathological consequences of systemic measles virus infection, in The Journal of pathology, vol. 235, n. 2, gennaio 2015, pp. 253-65, DOI:10.1002/path.4457, PMID 25294240.
- ^ Live attenuated measles vaccine, in EPI Newsletter / C Expanded Program on Immunization in the Americas, vol. 2, n. 1, 1980, p. 6, PMID 12314356.
- ^ Rima BK, Earle JA, Yeo RP, Herlihy L, Baczko K, ter Meulen V, Carabaña J, Caballero M, Celma ML, Fernandez-Muñoz R, Temporal and geographical distribution of measles virus genotypes, in The Journal of General Virology, vol. 76, n. 5, 1995, pp. 1173-80, DOI:10.1099/0022-1317-76-5-1173, PMID 7730801.
- ^ Offit PA, Vaccinated: One Man's Quest to Defeat the World's Deadliest Diseases, Washington, DC, Smithsonian, 2007, ISBN 0-06-122796-X.
- ^ " Measles Prevention: Recommendations of the Immunization Practices Advisory Committee (ACIP).". Centers for Disease Control and Prevention (CDC).
- ^ Measles: Questions and Answers, (PDF), su immunize.org.
- ^ Africa (Regione WHO)=Algeria, Angola, Benin, Botswana, Burkina Faso, Burundi, Camerun, Capo Verde, Repubblica Centrafricana, Ciad, Comore, Congo, Costa d'Avorio, Repubblica Democratica del Congo, Guinea Equatoriale, Eritrea, Ghana, Guinea, Guinea-Bissau, Kenya, Lesotho, Liberia, Madagascar, Malawi, Mali, Mauritania, Maurizius, Mozambico, Namibia, Nigeria, Ruanda, Sao Tome e Principe, Senegal, Seychelles, Sierra Leone, Sudafrica, Sud Sudan, Swaziland, Togo, Uganda, Repubblica di Tanzania, Zambia, Zimbabwe
- ^ Americhe (regione WHO)=Antigua e Barbuda, Argentina, Bahamas, Barbados, Belize, Bolivia, Brasile, Canada, Cile, Colombia, Costa Rica, Cuba, Dominica, Repubblica Dominicana, Ecuador, El Salvador, Grenada, Guatemala, Guyana, Haiti, Honduras, Giamaica, Messico, Nicaragua, Panama, Paraguay, Perù, Saint Kitts e Nevis, Saint Lucia, Saint Vincent e Grenadine, Suriname, Trinidad e Tobago, Stati Uniti d'America, Uruguay, Venezuela
- ^ Medio oriente(regione WHO)=Afghanistan, Bahrein, Djibouti, Egitto, Iran, Iraq, Giordania, Kuwait, Libano, Libia, Marocco, Oman, Pakistan, Qatar, Arabia Saudita, Somalia, Sudan, Siria, Arabia Saudita, Tunisia, Emirati, Yemen
- ^ Europa (regione WHO)=Albania, Andorra, Armenia, Austria, Azerbaigian, Bielorussia, Belgio, Bosnia-Erzegovina, Bulgaria, Croazia, Cipro, Repubblica ceca, Danimarca, Estonia, Finlandia, Francia, Georgia, Germania, Grecia, Ungheria, Islanda, Irlanda, Israele, Kazakistan, Kirghizistan, Lettonia, Lituania, Lussemburgo, Malta, Monaco, Montenegro, Paesi Bassi, Norvegia, Polonia, Portogallo, Repubblica di Moldova, Regno Unito, Romania, Federazione Russa, San Marino, Serbia, Slovacchia, Slovenia, Spagna, Svezia, Svizzera, Tajikistan, Macedonia, Turchia, Turkmenistan, Ucraina, Uzbekistan
- ^ Sud est asiatico (regione WHO)=Bangladesh, Bhutan, Corea del sud, India, Indonesia, Maldive, Myanmar, Nepal, Sri Lanka, Thailandia, Timor-Leste
- ^ Pacifico occidentale (regione WHO)=Brunei Darussalam, Cambogia, Cina, Corea del nord, Laos, Malesia, Isole Marshall, Micronesia, Mongolia, Nauru, Niue, Palau, Papua Nuova Guinea, Filippine, Samoa, Singapore, Isole Salomone, Tonga, Tuvalu, Vanuatu, Vietnam
- ^ a b c d Minal K. Patel, Marta Gacic-Dobo, Peter M. Strebel, Alya Dabbagh, Mick N. Mulders, Jean-Marie Okwo-Bele, Laure Dumolard, Paul A. Rota, Katrina Kretsinger, James L. Goodson, Progress towards regional measles elimination –worldwide, 2000–2015, in Weekly epidemiological record, vol. 91, n. 45, WORLD HEALTH ORGANIZATION, 11 novembre 2016, pp. 525-536. URL consultato il 25 aprile 2017.
- ^ M.S. Bartlett, Measles periodicity and community size, in J. Roy. Stat. Soc., Ser. A, n. 120, 1957, pp. 48-70.
- ^ Black FL, Measles endemicity in insular populations; critical community size and its evolutionary implications, in Journal of Theoretical Biology, vol. 11, n. 2, 1966, pp. 207-11, DOI:10.1016/0022-5193(66)90161-5, PMID 5965486.
- ^ a b c Measles, factsheet, su who.int, WHO, marzo 2017. URL consultato il 25 aprile 2017.
- ^ Complications of measles, su cdc.gov, CDC, 3 novembre 2014. URL consultato il 7 novembre 2014.
- ^ E. Colzani,S.A. McDonald,P. Carrillo-Santisteve,M.C. Busana,P. Lopalco,A. Cassini, Impact of measles national vaccination coverage on burden of measles across 29 Member States of the European Union and European Economic Area, 2006–2011, in Vaccine, Elsevier, 1º aprile 2014, DOI:10.1016/j.vaccine.2014.01.094.
- ^ Canada -Measles and Rubella Elimination Working Group (MREWG) - GUIDELINES FOR THE PREVENTION AND CONTROL OF MEASLES OUTBREAKS IN CANADA -2013 (PDF).
- ^ Antonietta Filia, Antonino Bella, Martina del Manso, Cristina Rota – Istituto superiore di sanità, Morbillo: Aspetti epidemiologici, su epicentro.iss.it.
- ^ Epicentro: Copertura vaccinale in Italia.
- ^ Bộ Y tế: "VN đã phản ứng rất nhanh đối với dịch sởi", su tuoitre.vn (archiviato dall'url originale il 31 maggio 2014).
- ^ Vietnam minister calls for calm in face of 8,500 measles cases, 114 fatalities | Health | Thanh Nien Daily, su thanhniennews.com. URL consultato il 19 aprile 2014 (archiviato dall'url originale il 18 aprile 2014).
- ^ Mark Papania, Elimination of Endemic Measles, Rubella, and Congenital Rubella Syndrome From the Western Hemisphere The US Experience, in JAMA Pediatrics, Feb 2014.
- ^ CDC: Measles data and statistic – 27 aprile 2016 (PDF).
- ^ Measles kills first patient in 12 years, USA Today, 2 luglio 2015. URL consultato il 2 luglio 2015.
- ^ First Measles Death in US Since 2003 Highlights the Unknown Vulnerables – Phenomena: Germination, su phenomena.nationalgeographic.com. URL consultato il 3 luglio 2015.
- ^ Robert Koch Institut: Epidemiologisches Bulletin – 2 febbraio 2015, n.5.
- ^ Robert Koch Institut: Epidemiologisches Bulletin – 2 dicembre 2013, n.48.
- ^ Epicentro: Morbillo in Italia: bollettino settimanale – 19 aprile 2017.
- ^ comunicato per i viaggiatori CDC: Measles in Italy, aprile 2017.
- ^ Ansa:Usa, Italia entra in 'viaggi a rischio' per il morbillo. Esperti Cdc consigliano cautela ad americani nel Belpaese - 18 aprile 2017.
- ^ a b Perry RT, Halsey NA, The Clinical Significance of Measles: A Review, in The Journal of Infectious Diseases, vol. 189, S1, 1º maggio 2004, pp. S4–16, DOI:10.1086/377712, PMID 15106083.
- ^ Sension MG, Quinn TC, Markowitz LE, Linnan MJ, Jones TS, Francis HL, Nzilambi N, Duma MN, Ryder RW, Measles in hospitalized African children with human immunodeficiency virus, in American Journal of Diseases of Children (1960), vol. 142, n. 12, 1988, pp. 1271-2, DOI:10.1001/archpedi.1988.02150120025021, PMID 3195521.
- ^ a b c d e f Chen S.S.P., Measles, su emedicine.medscape.com, Medscape, 3 ottobre 2011.
- ^ National Institutes of Health Office of Dietary Supplements, Vitamin A, su ods.od.nih.gov, U.S. Department of Health & Human Services, 2013. URL consultato l'11 marzo 2015.
- ^ Enders JF, Peebles TC, Propagation in tissue culture of cytopathogenic agents from patients with measles, in Proceedings of the Society for Experimental Biology and Medicine. Society for Experimental Biology and Medicine (New York, N.Y.), vol. 86, n. 2, 1954, pp. 277-86, DOI:10.3181/00379727-86-21073, PMID 13177653.
- ^ Gowda VK, Sukanya V, Acquired Immunodeficiency Syndrome with Subacute Sclerosing Panencephalitis, in Pediatric Neurology, vol. 47, n. 5, 2012, pp. 379-381, DOI:10.1016/j.pediatrneurol.2012.06.020, PMID 23044024.
- ^ Waggoner JJ, Soda EA, Deresinski S, Rare and emerging viral infections in transplant recipients, in Clinical Infectious Diseases, vol. 57, n. 8, ottobre 2013, pp. 1182-8, DOI:10.1093/cid/cit456, PMID 23839998.
- ^ a b c d e Leuridan E, Sabbe M, Van Damme P, Measles outbreak in Europe: susceptibility of infants too young to be immunized, in Vaccine, vol. 30, n. 41, settembre 2012, pp. 5905-13, DOI:10.1016/j.vaccine.2012.07.035, PMID 22841972.
- ^ Noyce RS, Richardson CD, Nectin 4 is the epithelial cell receptor for measles virus, in Trends in Microbiology, vol. 20, n. 9, settembre 2012, pp. 429-39, DOI:10.1016/j.tim.2012.05.006, PMID 22721863.
- ^ a b Biesbroeck L, Sidbury R, Viral exanthems: an update, in Dermatologic therapy, vol. 26, n. 6, novembre 2013, pp. 433-8, DOI:10.1111/dth.12107, PMID 24552405.
- ^ a b Baxby D, <71::AID-RMV185>3.0.CO;2-S Classic Paper: Henry Koplik. The diagnosis of the invasion of measles from a study of the exanthema as it appears on the buccal membrane, in Reviews in Medical Virology, vol. 7, n. 2, 1997, pp. 71-4, DOI:10.1002/(SICI)1099-1654(199707)7:2<71::AID-RMV185>3.0.CO;2-S, PMID 10398471.
- ^ NHS UK: Symptoms of measles, su nhs.uk. URL consultato il 26 gennaio 2010..
- ^ W. T. Gardiner, Otitis Media in Measles, in The Journal of Laryngology & Otology, vol. 39, n. 11, 2007, pp. 614-617, DOI:10.1017/S0022215100026712.
- ^ Fisher DL, Defres S, Solomon T, Measles-induced encephalitis, in QJM, vol. 108, 2014, pp. 177-182, DOI:10.1093/qjmed/hcu113, PMID 24865261. URL consultato il 27 agosto 2014.
- ^ a b c d Shirley Dang, Six Ways Measles Can Affect the Eyes, 5 marzo 2015.
- ^ Sabella C, Measles: Not just a childhood rash, in Cleveland Clinic Journal of Medicine, vol. 77, n. 3, 2010, pp. 207-213, DOI:10.3949/ccjm.77a.09123, PMID 20200172.
- ^ J.B Ellison, Pneumonia in Measles, su 1931 Archives of Disease in Childhood, vol. 6, n. 31, 1931, pp. 37-52, PMC 1975146.
- ^ H Yano e al., Isolation of Measles Virus From Middle Ear Fluid of Infants With Acute Otitis Media, in J Infect, vol. 51, n. 4, 2005, pp. 237-240.
- ^ R.Suboti, Histopathological findings in the inner ear caused by measles, in The Journal of Laryngology & Otology, vol. 90, n. 2, 1976, pp. 173-181.
- ^ Renee Buchanan , Daniel J. Bonthius, Measles Virus and Associated Central Nervous System Sequelae, in Seminars in Pediatric Neurology, vol. 19, n. 3, pp. 107-114.
- ^ Warning of rise in meningitis cases from measles outbreak in England and Wales, su meningitis.org.
- ^ Patterson CE, Daley JK, Echols LA, Lane TE, Rall GF, Measles virus infection induces chemokine synthesis by neurons, in J Immunol, vol. 171, 2003, pp. 3102-9.
- ^ a b D.L. Fisher, S. Defres, T. Solomon; Measles-induced encephalitis, QJM, vol. 108, n. 3, 2015, pp. 177-182, https://academic.oup.com/qjmed/article-lookup/doi/10.1093/qjmed/hcu113.
- ^ "NINDS Subacute Sclerosing Panencephalitis Information Page".
- ^ a b Subacute Sclerosing Panencephalitis:the Devastating Measles Complication is More Common than We Think. URL consultato il 30 aprile 2017 (archiviato dall'url originale l'11 gennaio 2017).
- ^ a b Schönberger K, Ludwig M-S, Wildner M, Weissbrich B., Epidemiology of Subacute Sclerosing Panencephalitis (SSPE) in Germany from 2003 to 2009: A Risk Estimation., in PLoS ONE, 2013.
- ^ Robert Koch Institute Berlin: Bollettino epidemiologico, dicembre 2013.
- ^ Bellini WJ, Rota JS, Lowe LE, Katz RS, Dyken PR, Zaki SR, Shieh WJ, Rota PA, Subacute sclerosing panencephalitis: more cases of this fatal disease are prevented by measles immunization than was previously recognized., in The Journal of Infectious Diseases, vol. 192, n. 10, 2005, pp. 1686-1693, DOI:10.1086/497169, PMID 16235165. URL consultato il 27 aprile 2017.
- ^ Hardie DR, Albertyn C, Heckmann JM, Smuts HE, Molecular characterisation of virus in the brains of patients with measles inclusion body encephalitis (MIBE), in Virology Journal., 2013.
- ^ Mustafa MM, Weitman SD, Winick NJ, Bellini WJ, Timmons CF, Siegel JD, Subacute measles encephalitis in the young immunocompromised host: report of two cases diagnosed by polymerase chain reaction and treated with ribavirin and review of the literature, in Clin Infect Dis., vol. 10, 1993, pp. 654-60.
- ^ Budka H, Urbanits S, Liberski PP, Eichinger S, Popow-Kraupp T., Subacute measles virus encephalitis: a new and fatal opportunistic infection in a patient with AIDS., in Neurology., vol. 10, 1996, pp. 586-587.
- ^ Ari Bitnun, Patrick Shannon, Andrew Durward, Paul A. Rota, William J. Bellini, Caroline Graham, Elaine Wang, Elizabeth L. Ford-Jones, Peter Cox, Laurence Becker, Measles Inclusion-Body Encephalitis Caused by the Vaccine Strain of Measles Virus, in Clin Infect Dis, vol. 29, n. 4, 1999, pp. 855-861.
- ^ M. HALTIA, A. TARKKANEN, A. VAHERI, A.PAETAU, K. KAAKINEN, AND H. ERKKILA, Measles retinopathy during immunosuppression (PDF), in British Journal of Oplthalmology, vol. 62, 1978, pp. 356-360.
- ^ a b Measles exposure during pregnancy- guidelines (PDF), su hpsc.ie. URL consultato il 30 aprile 2017 (archiviato dall'url originale il 30 ottobre 2017).
- ^ Chiba ME, Saito M, Suzuki N, Honda Y, Yaegashi N., Measles infection in pregnancy, in J Infect., 2003.
- ^ a b Total Health, Actual Confirmed Measles Cases in UK, in totalhealth, 5 maggio 2010. URL consultato il 4 maggio 2013.
- ^ Durrheim DN, Kelly H, Ferson MJ, Featherstone D, Remaining measles challenges in Australia, in The Medical journal of Australia, vol. 187, n. 3, agosto 2007, pp. 181-4, PMID 17680748.
- ^ Friedman M, Hadari I, Goldstein V, Sarov I, Virus-specific secretory IgA antibodies as a means of rapid diagnosis of measles and mumps infection, in Israel Journal of Medical Sciences, vol. 19, n. 10, 1983, pp. 881-884, PMID 6662670.
- ^ Differential Diagnosis of Typical Measles (PDF), su calhospitalprepare.org.
- ^ Treating measles in children (PDF), WHO, 2004.
- ^ Selina SP Chen, Glenn Fennelly, Russell W Steele, Measles Treatment & Management, su Medscape, 2016.
- ^ Hosoya M; Shigeta S; Mori S; Tomoda A; Shiraishi S; Miike T; Suzuki H, High-dose intravenous ribavirin therapy for subacute sclerosing panencephalitis., in Antimicrob Agents Chemother., vol. 45, n. 3, 2001, pp. 943-5, ISSN 0066-4804.
- ^ a b Measles vaccines: WHO position paper. (PDF), in Weekly epidemiological record, vol. 84, n. 35, 28 agosto 2009, pp. 349-60, PMID 19714924.
- ^ Huiming Y, Chaomin W, Meng M, Vitamin A for treating measles in children, in The Cochrane Database of Systematic Reviews, n. 4, 2005, pp. CD001479, DOI:10.1002/14651858.CD001479.pub3, PMID 16235283.
- ^ D'Souza RM, D'Souza R, Vitamin A for treating measles in children, in The Cochrane Database of Systematic Reviews, n. 1, 2002, pp. CD001479, DOI:10.1002/14651858.CD001479, PMID 11869601.
- ^ D'Souza RM, D'Souza R, Vitamin A for preventing secondary infections in children with measles—a systematic review, in Journal of Tropical Pediatrics, vol. 48, n. 2, aprile 2002, pp. 72-7, DOI:10.1093/tropej/48.2.72, PMID 12022432.
- ^ AA Awotiwon, O Oduwole, A Sinha e CI Okwundu, Zinc supplementation for the treatment of measles in children., in The Cochrane database of systematic reviews, vol. 3, 20 marzo 2015, pp. CD011177, DOI:10.1002/14651858.CD011177.pub2, PMID 25794053.
- ^ Morbillo, in archive.is, 13 aprile 2013. URL consultato il 31 luglio 2017 (archiviato dall'url originale il 13 aprile 2013).
- ^ Morbillo - VaccinarSì, su VaccinarSì. URL consultato il 31 luglio 2017.
- ^ The measles outbreak in Bulgaria, 2009–2011: An epidemiological assessment and lessons learnt.
- ^ Measles Elimination Efforts and 2008–2011 Outbreak, France.
- ^ Philippines measles outbreak 2014: 58,010 cases, 110 deaths.
- ^ Galindo BM, Concepción D, Galindo MA, Pérez A, Saiz J, Vaccine-related adverse events in Cuban children, 1999–2008, in MEDICC Review, vol. 14, n. 1, 2012, pp. 38-43, PMID 22334111.
- ^ Helfand RF, Witte D, Fowlkes A, Garcia P, Yang C, Fudzulani R, Walls L, Bae S, Strebel P, Broadhead R, Bellini WJ, Cutts F, Evaluation of the immune response to a 2-dose measles vaccination schedule administered at 6 and 9 months of age to HIV-infected and HIV-uninfected children in Malawi, in The Journal of Infectious Diseases, vol. 198, n. 10, 2008, pp. 1457-65, DOI:10.1086/592756, PMID 18828743.
- ^ UNICEF, Global goal to reduce measles deaths in children surpassed, su Joint press release, 2007. URL consultato l'11 marzo 2015 (archiviato dall'url originale il 4 febbraio 2015).
- ^ Nicholas Bakalar, Measles May Increase Susceptibility to Other Infections, su The New York Times, The New York Times Company. URL consultato il 7 giugno 2015.
- ^ Mina, Long-term measles-induced immunomodulation increases overall childhood infectious disease mortality, in Science, vol. 348, n. 6235, 8 maggio 2015, pp. 694-699, DOI:10.1126/science.aaa3662. URL consultato il 7 giugno 2015.
- ^ White LK, Yoon JJ, Lee JK, Sun A, Du Y, Fu H, Snyder JP, Plemper RK, Nonnucleoside Inhibitor of Measles Virus RNA-Dependent RNA Polymerase Complex Activity, in Antimicrobial Agents and Chemotherapy, vol. 51, n. 7, 2007, pp. 2293-303, DOI:10.1128/AAC.00289-07, PMC 1913224, PMID 17470652.
- ^ Krumm SA, Yan D, Hovingh ES, Evers TJ, Enkirch T, Reddy GP, Sun A, Saindane MT, Arrendale RF, Painter G, Liotta DC, Natchus MG, von Messling V, Plemper RK, An Orally Available, Small-Molecule Polymerase Inhibitor Shows Efficacy Against a Lethal Morbillivirus Infection in a Large Animal Model, in Science Translational Medicine, vol. 6, n. 232, 2014, pp. 232ra52, DOI:10.1126/scitranslmed.3008517, PMID 24739760.
- ^ Will an anti-viral drug put paid to measles?, su newscientist.com, 16 aprile 2014.
Voci correlate[modifica | modifica wikitesto]
Altri progetti[modifica | modifica wikitesto]
 Wikiquote contiene citazioni di o su morbillo
Wikiquote contiene citazioni di o su morbillo Wikizionario contiene il lemma di dizionario «morbillo»
Wikizionario contiene il lemma di dizionario «morbillo» Wikimedia Commons contiene immagini o altri file su morbillo
Wikimedia Commons contiene immagini o altri file su morbillo
Collegamenti esterni[modifica | modifica wikitesto]
- (EN) measles, su Enciclopedia Britannica, Encyclopædia Britannica, Inc.
| Controllo di autorità | Thesaurus BNCF 42991 · LCCN (EN) sh85082696 · GND (DE) 4120705-1 · BNF (FR) cb12260072w (data) · J9U (EN, HE) 987007558279205171 · NDL (EN, JA) 00562991 |
|---|