Pregabalin
| Pregabalin | |
|---|---|
 | |
 | |
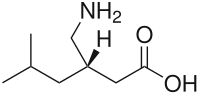
| Nome IUPAC | |
| acido (S)-3-(amminometil)-5-metilesanoico | |
| Caratteristiche generali | |
| Formula bruta o molecolare | C8H17NO2 |
| Massa molecolare (u) | 159,23 g/mol |
| Numero CAS | |
| Numero EINECS | 604-639-1 |
| Codice ATC | N03 |
| PubChem | 5486971 e 25271887 |
| DrugBank | DBDB00230 |
| SMILES | CC(C)CC(CC(=O)O)CN |
| Proprietà chimico-fisiche | |
| Solubilità in acqua | 1.13e+01 |
| Dati farmacologici | |
| Modalità di somministrazione | orale |
| Dati farmacocinetici | |
| Emivita | 5-6,5 ore |
| Indicazioni di sicurezza | |
| Simboli di rischio chimico | |
 
| |
| pericolo | |
| Frasi H | 318 - 361 |
| Consigli P | 280 - 305+351+338 [1] |
Il Pregabalin è un farmaco antiepilettico-anticonvulsivante che trova indicazione specifica nel trattamento delle condizioni di dolore neuropatico con nevralgia post-erpetica e fibromialgia,[2][3][4] nonché per il trattamento delle crisi di tipo parziale semplice o complessa in combinazione con altri agenti anticonvulsivanti.
Il farmaco è strutturalmente simile all'acido γ-aminobutirrico.[5] Secondo l'etichetta approvata dalla Food and Drug Administration il meccanismo d'azione non è stato definitivamente chiarito ma vi sono prove che il pregabalin eserciti i suoi effetti legandosi alla subunità α2δ dei canali del calcio voltaggio dipendenti.[3][4]
Il pregabalin è stato approvato dalla Food and Drug Administration nel 2004[2] ed è commercializzato dalla Pfizer con il nome commerciale di Lyrica e Lyrica Cr a rilascio prolungato.[3][4]
Il farmaco potrebbe presentare un potenziale di instaurare dipendenza se utilizzata in modo improprio, ma il rischio sembra essere più elevato nei pazienti con disturbi da uso di sostanze attuali o passati.[6]
Farmacologia
[modifica | modifica wikitesto]Indicazione d'uso
[modifica | modifica wikitesto]Il farmaco è indicato per la gestione del dolore neuropatico associato alla neuropatia diabetica periferica, alla nevralgia post-erpetica, alla fibromialgia, al dolore neuropatico associato a lesioni del midollo spinale e come terapia aggiuntiva per il trattamento delle crisi epilettiche di tipo parziale nei pazienti di età pari o superiore a 1 mese.[4][7][8][9][10]
È inoltre impiegato come terapia off-label nel trattamento del disturbo d'ansia generalizzato, disturbo d'ansia sociale, disturbo bipolare, insonnia, condizioni di dolore cronico, prurito cronico, tosse cronica e sindrome delle gambe senza riposo.[11][12][13]
Farmacodinamica
[modifica | modifica wikitesto]Il pregabalin si lega alla subunità α2δ dei canali del calcio voltaggio-dipendenti del terminale presinaptico della via afferente dolorifica, diminuendone la conduttanza: in questo modo si riduce la quantità di neurotrasmettitori (come glutammato, noradrenalina, sostanza P) che viene esocitata dal neurone dolorifico di primo ordine, con conseguente riduzione dell’attivazione della via afferente dolorifica.
Non è in grado di interferire in modo diretto legandosi al recettore del GABA, ma può aumentarne la concentrazione tramite l'espressione dell'enzima GAD.
Meccanismo d'azione
[modifica | modifica wikitesto]Il pregabalin è strutturalmente simile al neurotrasmettitore inibitorio acido gamma-aminobutirrico. La molecola è stata modificata per essere un analogo lipofilo al fine di migliorarne la diffusione attraverso la barriera emato-encefalica. Tuttavia, il pregabalin non si lega direttamente ai recettori GABA-A o GABA-B. Inoltre, non viene metabolizzato in un agonista del recettore GABA. Nei modelli animali, si lega alla subunità alfa-2-delta dei canali del calcio voltaggio-dipendenti presenti a livello presinaptico nei tessuti del sistema nervoso centrale. Il legame con la subunità alfa-2-delta riduce l'ingresso di calcio indotto dalla depolarizzazione nelle cellule neuronali e riduce il rilascio di neurotrasmettitori eccitatori. Quest'azione potrebbe giustificare gli effetti anticonvulsivanti e analgesici, inoltre il farmaco non ha attività nota sui canali del sodio, sui recettori della dopamina, sui recettori della serotonina, sui recettori degli oppioidi e non modifica l'attività della cicloossigenasi.[14]
Assorbimento
[modifica | modifica wikitesto]Dopo la somministrazione orale a stomaco vuoto, l'assorbimento è rapido ed esteso.[15] L'assorbibilità orale del pregabalin è riportata essere ≥90% indipendentemente dalla dose.[15] Il picco di concentrazione (Cmax) viene raggiunto entro 1,5 ore dopo dosi singole o multiple e lo stato stazionario si raggiunge entro 24-48 ore con somministrazione ripetuta.[15][4] Sia il Cmax che l'area sotto la curva (AUC) sembrano essere proporzionali alla dose.[15]
Il cibo riduce la velocità di assorbimento e di conseguenza abbassa il Cmax di circa il 25-30% e aumenta il Tmax a circa 3 ore.[4] Tuttavia, l'effetto del cibo non sembra influenzare l'assorbimento totale in modo clinicamente rilevante. Di conseguenza, il pregabalin può essere somministrato con o senza cibo.[4]
Volume di distribuzione
[modifica | modifica wikitesto]Dopo la somministrazione orale, il volume apparente di distribuzione riportato è circa 0,5 L/kg.[4]
Nonostante il pregabalin non sia molto lipofilo, è in grado di attraversare la barriera emato-encefalica.[16] I trasportatori del sistema L facilitano il trasporto di grandi aminoacidi attraverso la barriera emato-encefalica ed è stato confermato che il pregabalin si comporta come substrato.[4][16] Queste informazioni suggeriscono che i trasportatori del sistema L sono responsabili dell'assorbimento della pregabalin nella barriera emato-encefalica.[16]
Nei modelli murini, è stato dimostrato che il farmaco attraversa la placenta.[3]
Legame proteico
[modifica | modifica wikitesto]La pregabalin non è legata alle proteine plasmatiche.[15][3]
Metabolismo
[modifica | modifica wikitesto]Meno del 2% è metabolizzato ed è escreto praticamente inalterato nelle urine.[15][3]
Via di eliminazione
[modifica | modifica wikitesto]Il farmaco viene quasi esclusivamente eliminata attraverso l'urina.[17][18]
Inoltre, basandosi su studi preclinici, sembra che il pregabalin non subisca rachitizzazione all'enantiomero R nel corpo.[19]
Emivita
[modifica | modifica wikitesto]L'emivita di eliminazione del pregabalin è di 6,3 ore.[3]
Clearance
[modifica | modifica wikitesto]Nei soggetti giovani e sani, la clearance renale media è stimata essere compresa tra 67,0 e 80,9 mL/min.[3] Date le caratteristiche di mancato legame alle proteine plasmatiche della pregabalin, questo tasso di clearance suggerisce che sia coinvolta la riassorbimento tubulare renale.[3]
Effetti collaterali
[modifica | modifica wikitesto]In seguito alla sospensione del trattamento con pregabalin può comparire sindrome da astinenza[20].
Il trattamento con pregabalin è stato associato a cambiamenti dell'umore, a comparsa di depressione fino a ideazione e comportamenti suicidari. Da una revisione condotta sui farmaci antiepilettici dalla FDA è stato evidenziato un lieve rischio di ideazione e comportamento suicidario associato alla terapia antiepilettica. I farmaci oggetto dello studio sono stati: carbamazepina, felbamato, gabapentin, lamotrigina, levetiracetam, oxacarbazepina, pregabalin, tiagabina, topiramato, valproato, zonisamide. Sono stati valutati gli studi clinici verso placebo in cui i farmaci antiepilettici sono stati impiegati per il trattamento dell'epilessia e altre patologie, inclusi disturbi psichiatrici. Sulla base dei dati disponibili, l'uso di un farmaco antiepilettico aumenta il rischio di pensieri e comportamenti suicidari di circa 2 volte rispetto al placebo (0,43% vs 0,22%). Tale rischio può manifestarsi già dopo una settimana di terapia e si mantiene per 24 settimane[21].
Durante la sorveglianza post-marketing il pregabalin è stato associato ad episodi di scompenso cardiaco in pazienti con malattia cardiovascolare, in trattamento con l'antiepilettico per il dolore neuropatico[22][23][24].
Il pregabalin è classificato come un farmaco con un basso potenziale di abuso. Questo non esclude comunque che possa essere utilizzato come tale, soprattutto in pazienti con storia di abuso[25][26].
Sono riportati in letteratura casi rari di encefalopatia dopo interruzione improvvisa del pregabalin anche in pazienti non epilettici. La possibilità che si sviluppi edema focale vasogenico in seguito ad interruzione repentina della terapia antiepilettica è un evento noto. Una condizione simile è stata riportata in un paziente non epilettico in terapia con pregabalin per il trattamento del dolore neuropatico conseguente a nevralgia posterpetica. L'interruzione improvvisa del pregabalin ha indotto la comparsa, 30 ore più tardi, di nausea, cefalea, atassia che sono progrediti fino a delirio 8 giorni dopo. La risonanza magnetica ha evidenziato la presenza di lesioni a livello dello splenio del corpo calloso simili a quelle riscontrate in caso di edema cerebrale da alta quota (High-Altitude Cerebral Edema)[27].
Tossicità
[modifica | modifica wikitesto]In una revisione sistematica che ha incluso 38 studi clinici randomizzati, sono state identificate 20 reazioni avverse significativamente associate alla pregabalin, la maggior parte delle quali coinvolge il sistema nervoso centrale e la cognizione. Le reazioni avverse individuate includono vertigini, capogiri, disturbi dell'equilibrio, incoordinazione, atassia, visione offuscata, diplopia, ambliopia, sonnolenza, stato confusionale, tremore, disturbo dell'attenzione, pensiero anormale, astenia, affaticamento, euforia, edema, edema periferico, bocca secca e stitichezza.[28]
I sintomi più comuni della tossicità da pregabalin (che include dosi nell'intervallo di 800 mg/giorno e dosi singole fino a 11.500 mg) includono sonnolenza, confusione, irrequietezza, agitazione, depressione, disturbi affettivi e crisi convulsive.[29]
Poiché non esiste un antidoto per il sovradosaggio da pregabalin, i pazienti dovrebbero ricevere cure di supporto generali. Se appropriato, la gastrolusi o l'induzione del vomito possono aiutare a eliminare la quota di farmaco non ancora assorbita.[29]
Le proprietà farmacocinetiche suggeriscono che i metodi di eliminazione extracorporea, inclusa l'emodialisi, possono essere utili in situazioni di grave tossicità.[30] Tuttavia, ci sono casi in cui i pazienti hanno presentato livelli sierici molto elevati del farmaco e sono stati gestiti con successo solo con cure di supporto.[30]
Note
[modifica | modifica wikitesto]- ^ Sigma Aldrich; rev. del 23.03.2013
- ^ a b Aaron L. Cross, Omar Viswanath e Andrew l Sherman, Pregabalin, StatPearls Publishing, 2023. URL consultato il 4 agosto 2023.
- ^ a b c d e f g h i Pfizer - U.S. FDA Approves LYRICA® CR (pregabalin) Extended-Release Tablets CV, su pfizer.com.
- ^ a b c d e f g h i FDA Label - Pregabalin LYRICA (pregabalin) Capsules, CV (PDF), su accessdata.fda.gov.
- ^ Noor M. Gajraj, Pregabalin: its pharmacology and use in pain management, in Anesthesia and Analgesia, vol. 105, n. 6, 2007-12, pp. 1805–1815, DOI:10.1213/01.ane.0000287643.13410.5e. URL consultato il 4 agosto 2023.
- ^ U. Bonnet e N. Scherbaum, How addictive are gabapentin and pregabalin? A systematic review, in European Neuropsychopharmacology: The Journal of the European College of Neuropsychopharmacology, vol. 27, n. 12, 2017-12, pp. 1185–1215, DOI:10.1016/j.euroneuro.2017.08.430. URL consultato il 4 agosto 2023.
- ^ Dwight Moulin, Aline Boulanger e A. J. Clark, Pharmacological management of chronic neuropathic pain: revised consensus statement from the Canadian Pain Society, in Pain Research & Management, vol. 19, n. 6, 2014, pp. 328–335, DOI:10.1155/2014/754693. URL consultato il 4 agosto 2023.
- ^ Sheena Derry, Rae Frances Bell e Sebastian Straube, Pregabalin for neuropathic pain in adults, in The Cochrane Database of Systematic Reviews, vol. 1, n. 1, 23 gennaio 2019, pp. CD007076, DOI:10.1002/14651858.CD007076.pub3. URL consultato il 4 agosto 2023.
- ^ Ali Bidari, Ehsan Moazen-Zadeh e Banafsheh Ghavidel-Parsa, Comparing duloxetine and pregabalin for treatment of pain and depression in women with fibromyalgia: an open-label randomized clinical trial, in Daru: Journal of Faculty of Pharmacy, Tehran University of Medical Sciences, vol. 27, n. 1, 2019-06, pp. 149–158, DOI:10.1007/s40199-019-00257-4. URL consultato il 4 agosto 2023.
- ^ Bassel W. Abou-Khalil, Update on Antiepileptic Drugs 2019, in Continuum (Minneapolis, Minn.), vol. 25, n. 2, 2019-04, pp. 508–536, DOI:10.1212/CON.0000000000000715. URL consultato il 4 agosto 2023.
- ^ Christopher W. Goodman e Allan S. Brett, A Clinical Overview of Off-label Use of Gabapentinoid Drugs, in JAMA internal medicine, vol. 179, n. 5, 1º maggio 2019, pp. 695–701, DOI:10.1001/jamainternmed.2019.0086. URL consultato il 4 agosto 2023.
- ^ Simy K. Parikh e Stephen D. Silberstein, Current Status of Antiepileptic Drugs as Preventive Migraine Therapy, in Current Treatment Options in Neurology, vol. 21, n. 4, 18 marzo 2019, pp. 16, DOI:10.1007/s11940-019-0558-1. URL consultato il 4 agosto 2023.
- ^ L. Bendtsen, J. M. Zakrzewska e J. Abbott, European Academy of Neurology guideline on trigeminal neuralgia, in European Journal of Neurology, vol. 26, n. 6, 2019-06, pp. 831–849, DOI:10.1111/ene.13950. URL consultato il 4 agosto 2023.
- ^ Charles P. Taylor, Timothy Angelotti e Eric Fauman, Pharmacology and mechanism of action of pregabalin: the calcium channel alpha2-delta (alpha2-delta) subunit as a target for antiepileptic drug discovery, in Epilepsy Research, vol. 73, n. 2, 2007-02, pp. 137–150, DOI:10.1016/j.eplepsyres.2006.09.008. URL consultato il 4 agosto 2023.
- ^ a b c d e f Elinor Ben-Menachem, Pregabalin pharmacology and its relevance to clinical practice, in Epilepsia, 45 Suppl 6, 2004, pp. 13–18, DOI:10.1111/j.0013-9580.2004.455003.x. URL consultato il 4 agosto 2023.
- ^ a b c Yu Takahashi, Tomohiro Nishimura e Kei Higuchi, Transport of Pregabalin Via L-Type Amino Acid Transporter 1 (SLC7A5) in Human Brain Capillary Endothelial Cell Line, in Pharmaceutical Research, vol. 35, n. 12, 29 ottobre 2018, pp. 246, DOI:10.1007/s11095-018-2532-0. URL consultato il 4 agosto 2023.
- ^ Patrick Stump, [Pregabalin--profile of efficacy and tolerability in neuropathic pain], in Drugs of Today (Barcelona, Spain: 1998), 45 Suppl C, 2009-10, pp. 19–27. URL consultato il 4 agosto 2023.
- ^ Dong-Won Lee, Hyeon Jeong Lee e Hyun-Jung Kim, Two cases of pregabalin neurotoxicity in chronic kidney disease patients, in NDT plus, vol. 4, n. 2, 2011-04, pp. 138, DOI:10.1093/ndtplus/sfq219. URL consultato il 4 agosto 2023.
- ^ Juana Rodríguez, Gregorio Castañeda e Lorena Muñoz, Direct determination of pregabalin in human urine by nonaqueous CE-TOF-MS, in Electrophoresis, vol. 34, n. 9-10, 2013-05, pp. 1429–1436, DOI:10.1002/elps.201200564. URL consultato il 4 agosto 2023.
- ^ Scheda Prodotto LYRICA, disponibile on line http://www.ema.europa.eu/ema/index.jsp?curl=pages/medicines/human/medicines/000546/human_med_000894.jsp&murl=menus/medicines/medicines.jsp&mid=WC0b01ac058001d124
- ^ FDA, Postmarket Drug Safety Information for Patients and Providers, 2008, 31 gennaio
- ^ Page R.L. et al., J. Cardiovasc. Med. (Hagerstown), 2008, 9 (9), 922
- ^ De Smedt R.H. et al., Br. J. Clin. Pharmacol., 2008, 66 (2), 327
- ^ Laville M.A. et al., Rev. Med. Interne, 2008, 29 (2), 152
- ^ Filipetto F.A. et al., J. Am. Osteopath. Assoc., 2010, 110 (10), 605
- ^ Schwan S. et al., Eur. J. Clin. Pharmacol., 2010, 66 (9), 947
- ^ Oaklander A.L., Buchbinder B.R., Ann. Neurol., 2005, 58 (2), 309
- ^ Gaetano Zaccara, Pierfranco Gangemi e Piero Perucca, The adverse event profile of pregabalin: a systematic review and meta-analysis of randomized controlled trials, in Epilepsia, vol. 52, n. 4, 2011-04, pp. 826–836, DOI:10.1111/j.1528-1167.2010.02966.x. URL consultato il 4 agosto 2023.
- ^ a b Pfizer Medical Information - Lyrica, su pfizermedicalinformation.ca. URL consultato il 4 agosto 2023 (archiviato dall'url originale il 18 settembre 2021).
- ^ a b (EN) David M. Wood, David J. Berry e Guy Glover, Significant Pregabalin Toxicity Managed with Supportive Care Alone, in Journal of Medical Toxicology, vol. 6, n. 4, 2010-12, pp. 435–437, DOI:10.1007/s13181-010-0052-3. URL consultato il 4 agosto 2023.
Bibliografia
[modifica | modifica wikitesto]- British national formulary, Guida all’uso dei farmaci 4 edizione, Lavis, agenzia italiana del farmaco, 2007.
Altri progetti
[modifica | modifica wikitesto] Wikimedia Commons contiene immagini o altri file su Pregabalin
Wikimedia Commons contiene immagini o altri file su Pregabalin