Lichen planus
| Lichen planus | |
|---|---|
 | |
| Malattia rara | |
| Cod. esenz. SSN | RL0060 |
| Specialità | dermatologia |
| Classificazione e risorse esterne (EN) | |
| MeSH | D008010 |
| MedlinePlus | 000867 |
| eMedicine | 1123213 |
Il lichen planus (LP), o lichen ruber planus (LRP), è una dermatosi infiammatoria ad andamento cronico-recidivante ed eziologia sconosciuta che colpisce cute, mucose e unghie, si configura nella categoria delle malattie autoimmuni.
Storia[modifica | modifica wikitesto]
Il lichen planus è stato riportato per la prima volta da Erasmus Wilson nel 1869.[1] Il nome di questa malattia deriva dall'aspetto a strie arborescenti simile ai licheni che crescono sulle rocce o sulla corteccia degli alberi.
Epidemiologia[modifica | modifica wikitesto]
Il lichen planus colpisce lo 0,5-1% della popolazione mondiale. Raro nei bambini, interessa prevalentemente adulti tra i 30 e i 50 anni. La prevalenza delle manifestazioni orali è dello 0,1-2,2% e risultano più comuni nelle popolazioni del subcontinente indiano.[2] Si tratta generalmente di una malattia sporadica ma sono stati riscontrati rari casi familiari in associazione con HLA-A3, -A5, A-28, -B7, -DR1, -DR10 e DRB*0101. Il sesso femminile è più colpito di quello maschile con un rapporto di 3:2.
Eziopatogenesi[modifica | modifica wikitesto]
Numerosi farmaci tra cui antibiotici, anticonvulsivanti, antidepressivi, antimalarici, antipertensivi, diuretici, FANS, metalli e farmaci biologici sono stati associati allo sviluppo di reazioni lichenoidi. L'amalgama dentale, contenente mercurio, è un possibile fattore di rischio benché non sia stata provata una chiara associazione con la patologia.[3] Altri fattori di rischio sono esposizione a p-fenilendiammina, dimetilfumarato[4], noce di Betel[5], radioterapia, depressione e disturbi d'ansia[6]. Anche le intolleranze alimentari, come quella al lattosio, non vanno trascurate. In alcuni studi (ma non in altri) si è riscontrata un'associazione tra infezione da HCV e lichen planus; il possibile ruolo di questo virus rimane perciò incerto.[7][8][9]. È stato inoltre associato ad infezioni da herpesvirus tra cui HHV-3, HHV-6, HHV-7 e in rari casi ad infezioni da HBV e in seguito a somministrazione di vaccino antiepatite B.[10]
L'eziologia è sconosciuta. Si pensa che, in seguito all'esposizione a fattori scatenanti quali virus, farmaci o allergeni da contatto, i cheratinociti basali esprimano autoantigeni legati a MHC di classe I che vengono riconosciuti da i linfociti T CD8+ determinando la classica risposta citotossica.[11] Questa ipotesi è avvalorata dall'oligoclonalità dei recettore delle cellule T dei linfociti T nell'infiltrato.[12]. Sono sovraregolati geni indotti dall'interferone di tipo I e la chemochina CXCL9[13] ed è sovraespresso il miRNA-55.[13] La cronicizzazione della risposta autoimmune si pensa avvenga in seguito ad un meccanismo a feedback positivo in cui i linfociti T, secernendo RANTES e altre citochine promuoverebbero la degranulazione dei mastociti con rilascio di TNFα che a sua volta perpetuerebbe l'infiammazione locale stimolando la sintesi di citochine e molecole di adesione (ICAM-1, VCAM-1) da parte dei cheratinociti e metalloproteasi (MMP-1, MMP-3, MMP-9) da parte dei linfociti T, in grado di distruggere la membrana basale epiteliale e provocare l'apoptosi dei cheratinociti basali.[14]
Clinica[modifica | modifica wikitesto]
Il lichen planus può colpire cute, mucose del tratto gastrointestinale, unghie, genitali, laringe, congiuntiva, timpano, vescica e peritoneo.[15]
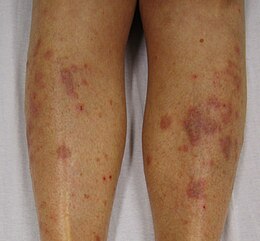
Le lesioni classiche sono costituite da papule eritemato-violacee di 1-3 mm di diametro, poligonali, dalla sommità schiacciata, lucide e di consistenza dura alla palpazione, isolate o confluenti in placche di dimensioni variabili. La distribuzione delle papule può essere lineare, anulare o raggruppata. Sulla superficie delle lesioni, siano esse alla cute, mucose o unghie, si possono riscontrare sottili linee biancastre, arborescenti o merlettate, note come strie di Wickham. Le lesioni si risolvono con chiazze pigmentate post-infiammatorie grigie o brunastre a seconda del fenotipo cutaneo, causate dalla deposizione di melanina nel derma papillare. Il prurito è una caratteristica costante, varia da lieve e occasionale sino a molto intenso e continuo, tale da disturbare il sonno. Si può verificare anche in assenza di lesioni cutanee macroscopiche. Le lesioni ipertrofiche sono particolarmente pruriginose. Meno comunemente vengono riferiti dolore puntorio o bruciore che però sono frequenti nella variante erosiva in caso di coinvolgimento dei genitali e si associano a dispareunia e se in sede vaginale a perdite siero-ematiche. I pazienti tendono a sfregare o grattare le lesioni determinando escoriazioni. Eventuali ulcere alla mucosa orale risultano molto dolorose e possono dare disfagia e odinofagia e lesioni all'esofago possono determinare stenosi. Nelle forme acute e subacute si riscontrano papule eritematose di piccole dimensioni diffuse, isolate o confluenti in placche dall'aspetto eczematoso.
Le sedi più frequentemente interessate sono la regione volare dei polsi, la superficie estensoria delle braccia e delle gambe, le caviglie, il dorso (regione lombare), i genitali, il cavo orale compresa la lingua e le unghie. Quando colpisce i palmi delle mani e le piante dei piedi è costituito da papule confluenti o franche placche giallastre e ipercheratosiche con alone eritematoso periferico. Nei rari casi in cui interessa le pieghe cutanee forma chiazze iperpigmentate ed erose. Una variante presenta ulcere dolorose di grandi dimensioni alle piante dei piedi con perdita delle lamine ungueali.
Il coinvolgimento delle mucose è molto comune, costituendo il 30-70% dei casi e può verificarsi indipendentemente dall'interessamento della cute. In questa sede si distinguono in quattro varianti principali: reticolare, atrofico, erosivo e a placca.
- Il lichen reticolare, che assume il classico aspetto di strie arborescenti (strie di Wickham), si osserva specie nel fornice vestibolare posteriore. Altre sedi, in ordine decrescente di frequenza, sono la gengiva, il dorso e i margini della lingua, il palato e le labbra. Le lesioni tendono ad essere bilaterali. Nei soggetti dal fenotipo cutaneo scuro le lesioni possono essere iperpigmentate.
- Il lichen a nervatura di foglia, con caratteristiche nervature e il lichen a spruzzo di calce, con papule rotondeggianti circoscritte.
- Il lichen atrofico si sviluppa sul dorso linguale e causa atrofia delle papille associata a placche bianche fisse, irregolari o strie reticolari. Causa quasi sempre dolore e bruciore specie al contatto con cibi acidi e piccanti.
- Il lichen erosivo, meno frequente del lichen reticolare, si osserva soprattutto sulla mucosa vestibolare, sulla lingua, sulla gengiva e sulla vulva. Ha l'aspetto di aree eritematose e ulcerate circondate sui margini da strie reticolari. Le lesioni ulcerative gengivali necessitano quasi sempre di una conferma istopatologica in quanto possono simulare altre malattie, come il pemfigo volgare e il pemfigoide delle membrane mucose. Si parla di sindrome vulvo-vaginale-gengivale quando sono contemporaneamente presenti lesioni alla vulva (piccole labbra, vestibolo e vagina) ed eritema gengivale, spesso asintomatico. Nel maschio questa forma è nota come sindrome peno-gengivale. Si riscontrano erosioni intensamente eritematose, lucide, tendenti al sanguinamento dopo contatto o minimi traumi che progrediscono determinando dapprima aderenze e sinechie sino sfociare in stenosi vaginale.[16][17]
- Il lichen a placca si può osservare in qualsiasi zona della mucosa orale e simula la leucoplachia.
Le lesioni genitali nel maschio si presentano con chiazze o papule eritemato-violacee oppure con lesioni anulari intensamente pruriginose. Le sedi coinvolte possono essere l'asta del pene, il glande, il prepuzio o lo scroto. Nella donna le lesioni variano da chiazze eritematose ben demarcate, talvolta con bordo ipercheratosico, a papule inconsistenti e reticolate sino a gravi erosioni che causano prurito, bruciore, dolore e dispareunia, cicatrici e sovvertimento dell'architettura vulvare. Quando le lesioni sono atrofiche o provocano stenosi dell'introito vaginale sono di difficile distinzione dal lichen scleroatrofico con cui possono coesistere. Possono costituire l'unica localizzazione oppure coesistere con lesioni in altre sedi cutanee o alle mucose.
Varianti[modifica | modifica wikitesto]
Il lichen planopilare è caratterizzato da papule piatte grigio-brunastre che si sviluppano in corrispondenza dei follicoli piliferi, in particolare al cuoio capelluto. È spesso associato a desquamazione e alopecia cicatriziale. Nella sindrome di Graham Little-Piccardi-Lassueur comprende papule lichenoidi follicolari cheratosiche, alopecia cicatriziale al cuoio capelluto e alopecia non-cicatriziale delle ascelle e dell'inguine.
Il lichen planus ipertrofico è caratterizzato da placche ipertrofiche violacee e intensamente pruriginose agli arti inferiori, in particolare attorno alla caviglia. Le lesioni hanno decorso lento e si risolvono con cicatrici atrofiche iperpigmentate.
Il lichen planus attinico (o subtropicale) è caratterizzato da chiazze nummulari, discoidi o anulari, ben demarcate, iperpigmentate e circondate da un alone ipopigmentato, localizzate prevalentemente al volto. Questa variante si verifica quasi esclusivamente in bambini e giovani adulti provenienti da Africa, Medio Oriente e subcontinente indiano. La sua eziopatogenesi sembrerebbe essere correlata all'irradiazione solare.
Il lichen planus anulare è caratterizzato da lesioni anulari con bordo eritematoso rosso-brunastro e area centrale atrofica ipopigmentata. Si localizza prevalentemente al pene, meno comunemente all'inguine e ai fianchi.
Il lichen planus pigmentoso è caratterizzato da chiazze grigio-brunastre al viso, collo e arti superiori, raramente alle ascelle; può essere o meno associato alle classiche papule. Si riscontra in soggetti provenienti da Medio Oriente o India.
Il lichen planus guttato è caratterizzato da chiazze di piccole dimensioni (1-2 mm), non confluenti.
Il lichen planus bolloso è caratterizzato da bolle sovrapposte o in prossimità di lesioni lichenoidi. Le bolle, subepidermiche, sono il risultato di una severa liquefazione dello strato basale dell'epidermide causata dalla risposta immunitaria. La formazione di nuove bolle è di breve durata. L'immunofluorescenza diretta e indiretta sono negative.
Il lichen planus pemfigoide è caratterizzato dalla formazione di bolle di grandi dimensioni sia su lesioni lichenoidi che su cute apparentemente sana. Istologicamente si riscontrano bolle subepidermiche senza le alterazioni tipiche del lichen planus. L'immunofluorescenza diretta è positiva per una deposizione lineare di IgG e C3 sulla membrana basale epidermica ma a differenza del pemfigoide bolloso si colloca alla base della bolla e non sul tetto. Gli autoanticorpi circolanti nel lichen planus pemfigoide riconoscono un epitopo nel dominio C-terminale NC16A del collagene di tipo XVII.
Il lichen nitidus è caratterizzato da papule a capocchia di spillo biancastre, color carne o rosso-brunastre, lucide, dalla sommità piatta o cupoliforme, raggruppate ma solitamente non confluenti, solitamente asintomatiche. Le sedi preferenziali sono gli avambracci, torace, addome, asta del pene e glutei. Nei rari casi in cui insorgono ai palmi delle mani possono presentare un aspetto purpurico mentre prevale l'ipercheratosi se alle piante dei piedi. Solo raramente è associato a lesioni alle mucose. Istologicamente è sovrapponibile al lichen planus classico, con un infiltrato istio-linfocitario subepidermico ben demarcato. Colpisce di solito bambini e giovani adulti.
La malattia di Nékam è caratterizzata da papule rosso-violacee ipercheratosiche distribuite in un pattern lineare o reticolare. Le sedi preferenziali sono le estremità, gli avambracci e le fosse cubitali, le gambe e la fossa poplitea, la regione dorso-lombare e i glutei. L'eruzione è spesso accompagnata da dermatite seborroica al volto e al capillizio. Nella metà dei casi è accompagnata da lesioni al cavo orale sotto forma di afte, ulcere o papule eritematose. Le unghie possono presentare un'accentuazione delle linee longitudinali e la formazione di creste. Colpisce prevalentemente adulti tra i 20 e i 40 anni.
Nella malattia del trapianto contro l'ospite (GVHD, Graft-Versus-Host Disease), che colpisce i pazienti sottoposti a trapianto di midollo osseo, si riscontrano lesioni orali lichenoidi di tipo atrofico-ulcerativo e causano intenso dolore e bruciore.
Istopatologia[modifica | modifica wikitesto]
Al microscopio ottico le papule presentano ispessimento dello strato granuloso, che corrisponde alle strie di Wickham visibili macroscopicamente e acantosi con uno strato spinoso composto da cellule pallide, piatte e di maggiori dimensioni rispetto a quelle normali. Lo strato basale presenta degenerazione cellulare con formazione di corpi colloidi o citoidi (di Civatte) isolati o raggruppati e si possono formare scollamenti focali con il derma sottostante noti come spazi di Max Joseph. Le creste epidermiche sono appiattite e mostrano un aspetto a "dente di sega". I melanociti sono assenti ed è presente incontinentia pigmenti con melanofagi nel derma. Nella fase attiva è presente un infiltrato istio-linfocitario nel derma papillare con disposizione a banda che spesso nasconde la giunzione dermo-epidermica mentre nelle lesioni più datate è perivascolare con vasi sanguigni dilatati. L'immunofluorescenza diretta mostra un caratteristico deposito di fibrinogeno a livello della membrana basale. Questo reperto, pur non possedendo caratteri di specificità, serve a escludere altre malattie vescicolo-erosive. Le lesioni mucosali presentano assottigliamento dell'epitelio con paracheratosi e scarsa presenza di corpi citoidi. L'infiltrato, che ritiene la sua disposizione a banda, è spesso ricco di plasmacellule al contrario delle lesioni classiche sulla cute dove sono scarse. Il riscontro di displasia deve far sospettare il possibile sviluppo di un carcinoma squamocellulare.
Nel lichen planopilare si riscontra un infiltrato linfocitario perifollicolare e perivascolare, assenza dei muscoli erettori del pelo e di ghiandole sebacee e fibroplasia mucinosa perifollicolare nel derma.
Nel lichen planus ipertrofico l'epidermide ha un aspetto pseudoepiteliomatoso con spiccata acantosi. I corpi citoidi tendono a concentrarsi attorno all'epitelio follicolare e l'infiltrato non sempre ha il tipico aspetto a banda. Nelle lesioni di lunga data si può riscontrare fibrosi dermica.
Nel lichen planus atrofico si riscontra ipercheratosi compatta e assottigliamento dell'epidermide. Le creste epidermiche sono quasi indistinguibili e i corpi citoidi sono scarsi. Il derma è fibrotico.
Nel lichen planus attinico si possono riscontrare alterazioni istologiche sovrapponibili al lichen planus classico, forme intermedie con foci di spongiosi e paracheratosi e forme simili a dermatiti eczematose.
Nel lichen planus bolloso si riscontra la formazione di bolle intrabasali ovvero tra le cellule dello strato basale e la lamina basale. All'immunofluorescenza diretta si riscontrano depositi globulari di IgM e più raramente IgG e IgA a livello della giunzione dermo-epidermica con deposizione di fibrina.
Diagnosi[modifica | modifica wikitesto]
Il lichen planus nella maggioranza dei casi viene diagnosticato mediante l'esame obiettivo in base alle sue caratteristihe cliniche.
La dermatoscopia è un utile strumento per la diagnosi di lichen planus. Le caratteristiche tipiche sono le strie di Wickham con globuli rossi alla periferia della lesione. Il lichen erosivo può essere invece facilmente scambiato con altre malattie quali il pemfigoide delle membrane mucose, il pemfigo volgare, la candidosi orale, l'eritema multiforme, il lupus discoide e l'eritro- leucoplachia.
La biopsia e il successivo esame istopatologico sono importanti per confermare la diagnosi di lichen planus nei casi dubbi.
La diagnosi del lichen reticolare è piuttosto agevole in quanto le strie reticolari sono inconfondibili.
Il lichen a placca simula la leucoplachia o la candidosi.
Trattamento e prognosi[modifica | modifica wikitesto]
È una malattia che non conosce un trattamento risolutivo in quanto non è precisamente noto il fattore eziologico, ma con trattamenti personalizzati è possibile gestire la sintomatologia, a volte molto fastidiosa. La terapia, quando prescritta, dura l'intera vita. Nella valutazione clinica del lichen planus è importante tenere presente che questa malattia, specie nelle forme erosive, sembra predisporre il paziente allo sviluppo di carcinomi squamocellulari. Vari autori in passato hanno osservato lo sviluppo di carcinomi nelle zone di mucosa orale affette da lichen erosivo. La potenzialità preneoplastica del lichen planus orale appare comunque piuttosto bassa (non superiore allo 0,4-2% dei casi) e non è riconosciuta da tutti gli autori.
Il lichen reticolare non richiede alcun trattamento in quanto è asintomatico. In rari casi si può osservare una superinfezione da Candida albicans che causa bruciore e rende necessario un trattamento antimicotico.
Nel lichen erosivo vengono impiegati soprattutto i corticosteroidi. In prima istanza si usano i corticosteroidi topici come il desametasone in soluzione viscosa, il flucinonide in gel o il betametasone in tavolette da sciogliere in bocca. In genere questi farmaci risultano abbastanza efficaci nel controllo dei sintomi locali. Una complicanza che si può osservare con l'uso prolungato di questi farmaci è l'insorgenza di candidosi orale e l'atrofizzazione irreversibile degli strati epiteliali. Nel caso di ulcerazioni croniche circoscritte è utile la somministrazione intralesionale di triamcinolone acetonide. Nei casi di lesioni molto estese e che non rispondono alla terapia topica è necessario l'impiego del prednisone o di altri farmaci immunodepressori. Di recente è stata introdotta la ciclosporina a uso topico per il trattamento del lichen erosivo. Una limitazione importante di questo farmaco è il suo costo elevato e la sua potenziale tossicità renale. Il lichen erosivo ha una degenerazione che arriva al 6%. È perciò importante ricordare che i pazienti con lesioni erosive devono essere sottoposti a terapia di mantenimento e a controlli periodici per valutare l'evoluzione delle lesioni. Le terapie farmacologiche locali sono non utilizzabili, le terapie sistemiche, pur efficaci, hanno molti effetti collaterali. È possibile effettuare la decorticazione mucosa, pratica risolutiva ma molto dolorosa, una alternativa recente è l'uso del plasma (Plexr) con effetto ablativo risolutivo ma senza esiti cicatriziali.
Nel lichen atrofico dei genitali (come nella forma più grave sclero-atrofica) vengono impiegati due nuove molecole: il tacrolimus e il pimecrolimus, con ottimi risultati soprattutto se si considerano i pesanti effetti collaterali dei cortisonici (atrofia dell'epitelio e graduale perdita dell'elasticità delle mucose e della cute) che restano un'arma valida nelle forme più gravi. Interessanti studi, lontani dalle dovute conferme, sono in corso nel nuovo settore della fotodinamica e della chirurgia di innesto (nelle forme cicatriziali e atrofico-sclerotiche) di cellule staminali e plasma ricco di piastrine (PRP).
Una corretta alimentazione sembra giocare un ruolo importante, sono in particolare consigliati omega-3 e fermenti lattici.
Note[modifica | modifica wikitesto]
- ^ https://onlinelibrary.wiley.com/doi/abs/10.1111/j.1600-0714.1985.tb00516.x
- ^ https://www.ncbi.nlm.nih.gov/pubmed/11052233
- ^ https://www.ncbi.nlm.nih.gov/pubmed/14531872
- ^ https://www.ncbi.nlm.nih.gov/pubmed/3730278
- ^ https://www.ncbi.nlm.nih.gov/pubmed/12729096
- ^ https://www.ncbi.nlm.nih.gov/pubmed/24450470
- ^ https://www.ncbi.nlm.nih.gov/pubmed/21410879
- ^ https://www.ncbi.nlm.nih.gov/pubmed/16766832
- ^ https://www.ncbi.nlm.nih.gov/pubmed/12447871
- ^ https://www.ncbi.nlm.nih.gov/pubmed/12047638
- ^ https://www.ncbi.nlm.nih.gov/pubmed/10735949
- ^ https://www.ncbi.nlm.nih.gov/pubmed/18782324
- ^ a b https://www.ncbi.nlm.nih.gov/pubmed/17703176
- ^ https://www.ncbi.nlm.nih.gov/pubmed/11575876
- ^ https://www.ncbi.nlm.nih.gov/pubmed/22336835
- ^ https://www.ncbi.nlm.nih.gov/pubmed/7979437
- ^ https://www.ncbi.nlm.nih.gov/pubmed/12622271
Voci correlate[modifica | modifica wikitesto]
Altri progetti[modifica | modifica wikitesto]
 Wikimedia Commons contiene immagini o altri file su lichen planus
Wikimedia Commons contiene immagini o altri file su lichen planus
Collegamenti esterni[modifica | modifica wikitesto]
- (EN) lichen planus, su Enciclopedia Britannica, Encyclopædia Britannica, Inc.
| Controllo di autorità | Thesaurus BNCF 44951 · LCCN (EN) sh85076767 · BNF (FR) cb12134585s (data) · J9U (EN, HE) 987007529236805171 |
|---|