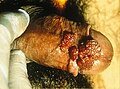
Condiloma acuminato
| Condiloma acuminato | |
|---|---|
 | |
| Specialità | infettivologia e dermatologia |
| Eziologia | virus del papilloma umano |
| Classificazione e risorse esterne (EN) | |
| MeSH | D003218 |
| MedlinePlus | 000886 |
| eMedicine | 219110 e 763014 |
Il condiloma acuminato (detto anche verruca genitale, verruca venerea, verruca anale o verruca anogenitale; chiamato colloquialmente cresta di gallo[1]) è una malattia altamente contagiosa a trasmissione sessuale causata da alcuni sottotipi di Papillomavirus umano (HPV). Si sviluppa attraverso il contatto diretto cute-cute durante il sesso orale, vaginale o anale con un partner infetto. Le verruche sono il segno più facilmente riconoscibile dell'infezione genitale da HPV. I tipi 6 e 11 di HPV sono responsabili del 90% dei casi di condilomi genitali[2]. Fra coloro che vengono infettati dal HPV genitale si stima che tra l'1%[3] e il 5%[4] sviluppi le verruche genitali.[5]
Tutti gli infetti sono in grado di trasmettere il virus. Altri tipi di HPV sono in grado di causare il cancro cervicale e, probabilmente, diversi tipi di cancro anale. Tuttavia è importante sottolineare che i vari tipi di HPV che causano la stragrande maggioranza dei condilomi genitali non sono gli stessi che possono aumentare il rischio di cancro genitale o anale.[6][7][8][9][10] Alcuni studi hanno verificato che la prevalenza dell'HPV in un dato momento può raggiungere il 57% di tutte le persone sessualmente attive, e sale al 75% nella fascia di età tra i 14 e i 19 anni.[2]
Epidemiologia
[modifica | modifica wikitesto]Le infezioni da HPV genitale hanno una prevalenza stimata negli Stati Uniti del 10-20%. Le manifestazioni cliniche si verificano in circa l'1% della popolazione adulta sessualmente attiva.[11] L'incidenza dell'infezione da HPV negli Stati Uniti è aumentata tra il 1975 e il 2006.[11] Circa l'80% delle persone infettate è di età compresa tra i 17 e i 33 anni.[11] Anche se i trattamenti sono in grado di rimuovere le verruche, non eliminano HPV. Per questo le verruche possono ripresentarsi dopo il trattamento (circa nel 50-73% dei casi[12]). Le verruche possono anche regredire spontaneamente (con o senza trattamento).[11]. Tradizionalmente si è ipotizzato che il virus rimanga latente nel corpo per tutta la vita. Tuttavia nuovi studi con tecniche di ricerca sul DNA hanno dimostrato che attraverso la risposta immunologica il virus può essere eliminato o soppresso a livelli inferiori a quello che possono essere misurati ricorrendo alla PCR (reazione a catena della polimerasi). In uno studio effettuato sulla cute dei genitali per verificare infezioni subcliniche da HPV si è ricorsi alla tecnica PCR. Tale studio ha evidenziato una prevalenza del 10%.[11]
Clinica
[modifica | modifica wikitesto]Segni e sintomi
[modifica | modifica wikitesto]Le verruche genitali spesso compaiono a grappoli e possono essere molto piccole o possono diffondersi in grandi masse sul pene. In altri casi appaiono come steli di piccole dimensioni. Nelle donne si localizzano sui genitali esterni e all'interno della vagina, sull'apertura (cervice) dell'utero, intorno o dentro l'ano. La prevalenza è simile a quella che si ha nel sesso maschile, ma i sintomi possono essere meno evidenti. Quando sono presenti, di solito si vedono molto bene sul glande. Possono comunque localizzarsi anche sul corpo del pene, sullo scroto e intorno o dentro l'ano. Possono essere trasmessi ad altre mucose, come quelle della bocca dei soggetti che hanno praticato sesso orale con un partner infetto.[13] A volte il virus può essere trasmesso attraverso il prolungato contatto mani-genitali; talvolta la persona stessa si autoinocula l’infezione durante le pratiche di igiene intima. Le particelle virali sono in grado di penetrare attraverso la pelle e le mucose tramite abrasioni microscopiche nella zona ano-genitale. Una volta che le cellule sono invase da HPV, può verificarsi un periodo di latenza (silente) di mesi o anni, totalmente asintomatico. HPV permane nell'organismo per diversi anni senza dare alcun segno di sé.[14] Copulare con un partner affetto da una infezione latente da HPV e che non dimostra alcuna manifestazione esteriore espone comunque al rischio di contagio. Se un soggetto ha rapporti sessuali non protetti con un partner infetto, c'è una probabilità del 70% che ne venga infettato. Il sistema immunitario cerca di eliminare il virus attivando il sistema delle interleuchine, che reclutano nel processo gli interferoni,[15] i quali rallentano e inibiscono la replicazione virale.[16]
Diagnostica
[modifica | modifica wikitesto]
Le verruche genitali, istopatologicamente, tipicamente si elevano al di sopra della superficie cutanea a causa di un allargamento della papilla dermica. Si osservano esclusivamente de visu e, quando intaccano l'utero, diventa particolarmente difficile individuarli e quindi è opportuno utilizzare il cosiddetto pap-test. Presentano paracheratosi e i caratteristici cambiamenti nucleari tipici delle infezioni da HPV (allargamento nucleare con zona chiara perinucleare).
Trattamento
[modifica | modifica wikitesto]Non esiste una cura specifica per HPV. Esistono invece metodi per curare le verruche visibili, che vengono trattate per ridurre l'infettività del paziente, anche se non esistono prove di riduzione certa della trasmissione del virus una volta che le verruche siano state rimosse.[17] Le verruche dei genitali possono scomparire anche senza trattamento, ma a volte possono dare luogo a piccoli rilievi di aspetto carnoso. Non c'è modo di prevedere se la verruca si svilupperà o scomparirà. Le verruche a volte possono essere identificate perché si mostrano con un aspetto biancastro che fa seguito all'applicazione di acido acetico. Questo metodo non è tuttavia raccomandato sulla vulva perché sia i microtraumi sia zone di infiammazione possono dare luogo al medesimo aspetto, talvolta definito come acetowhite.[16] Sia una lente di ingrandimento sia il ricorso alla colposcopia possono essere utilizzati come metodi per aiutare a identificare piccole verruche.[16] A seconda delle dimensioni, localizzazione e altri aspetti si consiglia una specifica strategia di trattamento. Podofilox è il trattamento di prima linea grazie al suo basso costo.[18] Quasi tutti i trattamenti possono potenzialmente causare depigmentazione o cicatrici.[19]
- Una soluzione in gel o crema allo 0,15-0,5% podofillotossina (chiamata anche podofilox). Commercializzata come Condylox (0,5%), Wartec (0,15%) e Warticon (0,15%),[20] può essere applicata dal paziente nell'area interessata senza essere lavata via. È l'ingrediente attivo purificato e standardizzato della podofillina (vedi sotto). Podofilox è più sicuro e più efficace di podofillina.[20] Erosioni della pelle e dolore sono gli effetti indesiderati che sono segnalati con maggiore frequenza rispetto all'uso di Imiquimod e Sinecatechins.[21]
Il suo utilizzo è ciclico (2 volte al giorno per 3 giorni e poi 4-7 giorni di riposo). Secondo uno studio questa sostanza dovrebbe essere utilizzata solo per quattro cicli.[11]
- Imiquimod (Aldara) è una crema topica immunomodulatrice, che viene applicata alla zona interessata. Sembra provocare irritazione locale in misura minore rispetto al podofilox ma può causare infezioni fungine (11% nel foglietto illustrativo) e sintomi simil-influenzali (nel foglietto illustrativo viene indicato meno del 5%).[21]
- Sinecatechins (commercializzato con il nome di Veregen e Polyphenon E) è un unguento di catechine (55% epigallocatechina gallato[22]) estratte dal tè verde e da altri componenti. Il meccanismo d'azione non è definito.[23]
Sembra avere maggiori velocità di clearance rispetto alla podofillotossina e Imiquimod e causa meno irritazione locale.[21]
- L'azoto liquido (criochirurgia) è un trattamento sicuro in gravidanza. Distrugge le verruche nel 71-79% dei casi, ma la frequenza di recidive va dal 38% al 73% sei mesi dopo il trattamento.[22] Sono state segnalate infezioni locali.[22]
- L'acido tricloroacetico (TCA) è meno efficace della criochirurgia,[11] e non è raccomandato per l'uso sulla vagina, cervice, o meato urinario.[22]
- L'escissione chirurgica è il trattamento migliore per le grandi verruche, ma ha un maggior rischio di cicatrici.[19]
- L'ablazione laser non sembra essere più efficace di altri metodi[3] ma è spesso usata come ultima risorsa. I costi di questa tecnica sono estremamente elevati.[22]
- Una soluzione al 20% di podofillina un antimitotico, può essere applicata sulla zona interessata e poi va lavato via. Tuttavia, questo estratto grezzo a base di erbe non è raccomandato per l'uso sulla vagina, l'uretra, la zona perianale, o la cervice,[22] e deve essere applicata da un medico.[20] Le reazioni includono nausea, vomito, febbre, confusione mentale, coma, insufficienza renale, ileo paralitico, e leucopenia. Alcuni casi mortali sono stati riportati dopo un'ampia applicazione topica, o a seguito dell'applicazione sulle mucose.[22]
- L'interferone può essere utilizzato in questa patologia. È efficace, ma è anche costoso e il suo effetto è incostante.[11]
- L'elettrocauterizzazione può essere utilizzata. Si tratta di una procedura datata, e il tempo di recupero è in genere più lungo. Nei casi più gravi di verruche genitali, il trattamento può richiedere l'anestesia generale o spinale. Si tratta di una procedura chirurgica. Più efficace della criochirurgia. Le recidive sembrano verificarsi meno frequentemente.
- Una crema di 5-fluorouracile al 5% è stata utilizzata in passato, ma non è più considerata un trattamento accettabile a causa degli effetti collaterali.[22]
La podofillina e il podofilox non debbono essere utilizzati durante la gravidanza, in quanto vengono assorbiti dalla pelle e possono causare difetti di nascita nel feto.
Prevenzione
[modifica | modifica wikitesto]Gardasil (Sanofi Pasteur - MSD) e anche Cervarix (GlaxoSmithKline) sono vaccini che proteggono contro il papillomavirus umano tipi 16, 18, 6 e 11. I tipi 6 e 11 causano condilomi genitali, mentre i tipi 16 e 18 sono responsabili del cancro cervicale. Il vaccino è preventivo, non ha alcuna efficacia terapeutica, e per essere efficace deve essere effettuato prima dell'esposizione al tipo di virus, preferibilmente prima dell'inizio dell'attività sessuale. In Italia è stata pianificata una strategia di vaccinazione pubblica contro il Papilloma virus (HPV), mirata alla prevenzione del tumore della cervice uterina, malattia che in Italia causa ogni anno circa mille morti.[24] Il vaccino è ampiamente approvato per l'uso da parte delle donne giovani, ed è in fase di test per i giovani,[25] In alcuni paesi (come il Regno Unito, Stati Uniti e Canada) è già stato approvato per la vaccinazione dei maschi.
Note
[modifica | modifica wikitesto]- ^ condiloma, in Dizionario di medicina, Roma, Istituto dell'Enciclopedia Italiana, 2010.
- ^ a b (EN) Information About Human Papillomavirus, su webmd.com. URL consultato il 26 gennaio 2012.
- ^ a b O'Mahony C, Genital warts: current and future management options, in Am J Clin Dermatol, vol. 6, n. 4, 2005, pp. 239–243, PMID 16060711.
- ^ (EN) Genital Warts, su mckinley.illinois.edu, McKinley Health Center. URL consultato il 26 gennaio 2012 (archiviato dall'url originale il 26 gennaio 2012).
- ^ (EN) Genital warts, su aad.org, American Academy of Dermatology. URL consultato il 26 gennaio 2012 (archiviato dall'url originale il 28 gennaio 2011).
- ^ (EN) Human Papillomavirus (HPV), su 96.10.7.92, American Society for Colonscopy and Cervical Pathology. URL consultato il 26 gennaio 2012 (archiviato dall'url originale l'8 marzo 2012).
- ^ (EN) Detection of high-risk human papillomavirus type 16/18 in cutaneous warts in immunocompetent patients, using polymerase chain reaction, su dermatology.cdlib.org, Dermatology Online Journal. URL consultato il 26 gennaio 2012.
- ^ (EN) Genital HPV Infection - Fact Sheet, su cdc.gov, CDC. URL consultato il 26 gennaio 2012.
- ^ (EN) HPV infection, su cancerhelp.org.uk, Cencer Help. URL consultato il 26 gennaio 2012.
- ^ (EN) Human Papilloma Virus (Genital Warts), su brown.edu, Brown University. URL consultato il 26 gennaio 2012.
- ^ a b c d e f g h Scheinfeld N, Lehman DS, An evidence-based review of medical and surgical treatments of genital warts, in Dermatol. Online J., vol. 12, n. 3, 2006, p. 5, PMID 16638419.
- ^ CDC. (2004). REPORT TO CONGRESS: Prevention of Genital Human Papillomavirus Infection.
- ^ Gill Genkins, Genital warts, su bbc.co.uk, BBC. URL consultato il 17 novembre 2011 (archiviato dall'url originale il 3 novembre 2011).
- ^ American Cancer Society: "Can Anal Cancer Be Prevented?", su cancer.org. URL consultato il 10 settembre 2008.
- ^ Interferone
- ^ a b c Mayeaux EJ, Dunton C (July 2008). "Modern management of external genital warts". J Low Genit Tract Dis 12 (3): 185–192. doi:10.1097/LGT.0b013e31815dd4b4. PMID 18596459.
- ^ Kodner CM, Nasraty S (December 2004). "Management of genital warts". Am Fam Physician 70 (12): 2335–2342. PMID 15617297.
- ^ Fox PA, Tung MY, Human papillomavirus: burden of illness and treatment cost considerations, in Am J Clin Dermatol, vol. 6, n. 6, 2005, pp. 365–381, PMID 16343025.
- ^ a b Kodner CM, Nasraty S, Management of genital warts, in Am Fam Physician, vol. 70, n. 12, dicembre 2004, pp. 2335–2342, PMID 15617297. URL consultato il 25 gennaio 2012 (archiviato dall'url originale il 20 luglio 2008).
- ^ a b c von Krogh G, Longstaff E, Podophyllin office therapy against condyloma should be abandoned, in Sex Transm Infect, vol. 77, n. 6, dicembre 2001, pp. 409–412, DOI:10.1136/sti.77.6.409, PMC 1744412, PMID 11714936.
- ^ a b c Meltzer SM, Monk BJ, Tewari KS, Green tea catechins for treatment of external genital warts, in Am. J. Obstet. Gynecol., vol. 200, n. 3, marzo 2009, pp. 233.e1–7, DOI:10.1016/j.ajog.2008.07.064, PMID 19019336.
- ^ a b c d e f g h Mayeaux EJ, Dunton C, Modern management of external genital warts, in J Low Genit Tract Dis, vol. 12, n. 3, luglio 2008, pp. 185–192, DOI:10.1097/LGT.0b013e31815dd4b4, PMID 18596459.
- ^ Istruzioni allegate alla confezione di Veragen (PDF), su accessdata.fda.gov. URL consultato il 22 gennaio 2016.
- ^ Fonte: AIRT Working Group. Italian Cancer Figures - Report 2006. Incidence, mortality and estimates. Epidemiologia & Prevenzione. January-February 2006
- ^ Cortez , Michelle Fay e Pettypiece, Shannon. "Shot Cancro Merck taglia le verruche genitali, lesioni negli uomini". Bloomberg News. (Bloomberg.com) 13 Nov Vaccino HPV Gardasil maggio Aiuto ragazzi, uomini Archiviato il 5 aprile 2020 in Internet Archive. di WebMD Health News, Nov 13, 2008
Voci correlate
[modifica | modifica wikitesto]Altri progetti
[modifica | modifica wikitesto] Wikimedia Commons contiene immagini o altri file su condiloma acuminato
Wikimedia Commons contiene immagini o altri file su condiloma acuminato
Collegamenti esterni
[modifica | modifica wikitesto]- [1]-warts Condyloma] - [Genital Warts]
- Genital warts[collegamento interrotto] at the Open Directory Project
- HPV information from the US CDC, su cdc.gov.
- CDC Report to Congress (PDF), su cdc.gov.
- An evidence-based review of medical and surgical treatments of genital warts. Noah Scheinfeld and Daniel S Lehman. Dermatology Online Journal (2006) 12 (3): 5.
| Controllo di autorità | Thesaurus BNCF 43697 · J9U (EN, HE) 987007553731705171 |
|---|