Lentigo maligna
| Lentigo maligna | |
|---|---|
 | |
| Specialità | oncologia e dermatologia |
| Classificazione e risorse esterne (EN) | |
| ICD-O | 8742/2 |
| ICD-9-CM | M8742/2 |
| ICD-10 | C44, D03 (ILDS D03.L10) |
| MeSH | D018327 |
Lentigo maligna (conosciuto anche come "melanoma lentigginoso su cute danneggiata da fotoesposizione") è un melanoma in situ[1] formato principalmente da cellule tumorali maligne che non posseggono alcuna capacità invasiva (esso è infatti isolato dal derma per mezzo della giunzione dermo-epidermica).[2]
È anche conosciuto come "lentigo melanocitica di Hutchinson,[3] da Jonathan Hutchinson.[4][5]
Lentigo maligna e melanoma lentigo maligna non sono sinonimi e rappresentano due patologie differenti. Infatti:
- Lentigo maligna è una lesione che progredisce molto lentamente (è una lesione in-situ: tipicamente passano anni prima che inizi a mostrare i primi caratteri di invasività);
- Lentigo maligna melanoma è una lesione caratterizzata da un elevato grado di invasività.
Lentigo maligna può comunque diventare lentigo maligna melanoma. La transizione allo stadio invasivo (ecco perché da questo punto in poi è definito lentigo "maligna" melanoma) è mostrata dal suo aspetto irregolare e cupoliforme, un marker della fase di "crescita verticale" del melanoma e pertanto un segno di invasività.
L'incidenza massima della lesione si riscontra negli anziani alla nona decade di età, su aree della cute altamente fotoesposte come: volto, avambracci.
Alcuni autori non considerano questa lesione un melanoma vero e proprio, al più un precursore di questo. In generale l'incidenza dell'evoluzione di una lesione verso lo stato di "lentigo maligna melanoma" è decisamente bassa: dal 2.2% al 5% nella popolazione anziana.
Morfologia
[modifica | modifica wikitesto]Inizialmente le caratteristiche della lesione compaiono sulla cute sotto forma di macchie blu o nere. La cute è sottile, formata da circa 4-5 strati di cellule (caratteristica correlata anche all'invecchiamento).
Altre caratteristiche istologiche includono:
- atrofia dell'epidermide
- aumento del numero di melanociti

Diagnosi
[modifica | modifica wikitesto]Il problema antistante la diagnosi è ovviamente il riconoscimento della lesione. Poiché le lentigo maligna melanoma compaiono di solito su cute danneggiata da fotoesposizione, esse possono disporsi frequentemente attorno a numerose lesioni pigmentate (come ad esempio delle cheratosi seborroiche sottili, lentigo senili, lentiggini). Inoltre la lentigo maligna è molto grande e addirittura può "unirsi" o "sovrapporsi" a queste lesioni.
È molto difficile stabilire la natura delle lesioni ad occhio nudo o con l'utilizzo della dermatoscopia.
Variazione dal gold standard per la biopsia
[modifica | modifica wikitesto]Il gold standard utilizzato per le diagnosi di melanoma consiste nella biopsia escissionale, essendo questa tecnica chirurgica anche terapeutica (perché rimuove l'intera lesione). In molti casi non è possibile effettuare una biopsia escissionale, nonostante sia consigliata dal patologo. Ad esempio non è consigliato praticare una biopsia escissionale quando:
- non si hanno informazioni sulla lesione.
- i tumori sono molto grandi;
- i tumori sono su zone sensibili (es. volto)
Punch biopsy
[modifica | modifica wikitesto]Un secondo approccio è la punch biopsy: il medico colleziona porzioni multiple (a pieno spessore) del tumore in molteplici siti della lesione. Infatti mentre una sezione del tumore potrebbe mostrare un nevo melanocitico benigno, un'altra sezione potrebbe mostrare caratteri di atipia cellulare severa. Se un patologo nota atipie cellulari allora la lesione dovrebbe essere rimossa. Solo a questo punto si può praticare la biopsia escissionale ed infine confermare la diagnosi di lentigo maligna.
La grandezza del prelievo con punch biopsy può variare da 1 mm a 2 mm: è preferibile usare un punch di 1.5 o più grande. I prelievi rappresentativi delle lesioni atipiche devono essere bioptizzati, di solito aiutandosi con l'uso del dermatoscopio.
Terapia
[modifica | modifica wikitesto]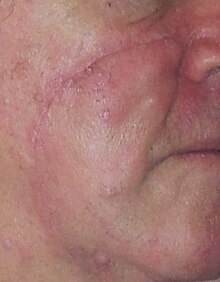
La terapia migliore di lentigo maligna non è molto chiara poiché non è stata ancora ben studiata.[6]
Approccio chirurgico
[modifica | modifica wikitesto]La maggior parte dei chirurghi pratica l'escissione standard della lesione con un margine chirurgico di 5 mm (0.5 cm) nel caso del melanoma in situ (lentigo maligna è un melanoma in situ). Sfortunatamente la frequenza di recidive in questo caso è molto alta (oltre il 50%).
L'elevata frequenza di recidiva è data da:
- la mancanza di un margine netto della lesione che possa essere visualizzato dal chirurgo (dando origine ad elevati falsi negativi: sono identificati dei margini chirurgici che non includono cute sana);
- la sua presenza sul volto del paziente (questo può forzare il chirurgo a usare un margine chirurgico molto stretto)
Il problema del margine chirurgico positivo
[modifica | modifica wikitesto]Nel primo caso, il margine chirurgico della lesione può essere individuato grazie a:
- un dermatoscopio;
- la modifica delle tecniche di preparazione per la visualizzazione del vetrino (ad esempio l'utilizzo della tecnica "bread loafing" modificata rispetto alla classica preparazione del tessuto istologico).
Per eliminare nel miglior modo possibile i falsi negativi è necessario utilizzare dei margini periferici controllati; inoltre se si preferisce usare la tecnica del "bread loafing" per la preparazione del tessuto bisogna che ogni sezione sia distante dall'altra di 0.1 mm: questo per esaminare ogni porzione del tumore e completare la tecnica del margine controllato.
Il problema della scarsa guarigione della ferita
[modifica | modifica wikitesto]Nel secondo caso, se la lesione è sul volto ed è molto grande (e dunque richiede un margine superiore ai 5 mm) si può decidere di applicare in situ un lembo cutaneo o un innesto cutaneo. Ci sono dei pro e dei contro per entrambi:
- Gli innesti hanno probabilità concrete di cedimento e possono portare a scarsi risultati estetici.
- I lembi, d'altro canto, possono richiedere un'ampia incisione causando così delle estese cicatrici.
Solo l'esperienza del chirurgo plastico ha fatto la differenza tra una guarigione di lentigo maligna melanoma e una lesione recidivante.
La tecnica di Mohs ha registrato una percentuale di successo pari al 77%.[7] Un'altra tecnica è il metodo del "doppio bisturi" (escissione controllata dei margini periferici) che migliora la tecnica di Mohs in quanto al controllo dei margini di controllo; essa richiede un'elevata esperienza del patologo sia nel riconoscimento del margine verticale sulle sezioni periferiche sottili che nelle tecniche di colorazione.[8]
Approccio farmacologico
[modifica | modifica wikitesto]Alcuni nevi melanocitici (lesioni benigne) e alcuni melanoma in situ (es. lentigo maligna) sono stati eradicati mediante una terapia sperimentale: una crema a uso topico a base di imiquimod (Aldara), un immunostimolante. A causa delle scarse probabilità di cura con una escissione standard, alcuni chirurghi combinano i due metodi per la cura di queste lesioni: successivamente all'escissione, essi consigliano un trattamento di 3 mesi con questa crema sulla zona interessata.
Alcuni studi hanno messo in dubbio l'efficienza del trattamento topico.[9][10]
Approccio radioterapico
[modifica | modifica wikitesto]Un ulteriore terapia da considerarsi come alternativa a quelle citate è costituita dalla radioterapia a raggi x ultra-soft o raggi grenz.[11]
Nelle persone molto anziane o nei pazienti con una limitata speranza di vita non è molto consigliata l'escissione con margine di 5 mm e large skin flap perché potrebbe portare a molte più complicazioni rispetto alle terapie con imiquimod or Grenz ray.
Note
[modifica | modifica wikitesto]- ^ McKenna JK, Florell SR, Goldman GD, Bowen GM, Lentigo maligna/lentigo maligna melanoma: current state of diagnosis and treatment, in Dermatol Surg, vol. 32, n. 4, aprile 2006, pp. 493–504, DOI:10.1111/j.1524-4725.2006.32102.x, PMID 16681656. URL consultato il 28 febbraio 2022 (archiviato dall'url originale il 7 ottobre 2017).
- ^ James, William D. e Berger, Timothy G., Andrews' Diseases of the Skin: clinical Dermatology, Saunders Elsevier, 2006, ISBN 0-7216-2921-0.
- ^ Green A, Little JH, Weedon D, The diagnosis of Hutchinson's melanotic freckle (lentigo maligna) in Queensland, in Pathology, vol. 15, n. 1, gennaio 1983, pp. 33–5, DOI:10.3109/00313028309061399, PMID 6856341.
- ^ (EN) Ole Daniel Enersen, Lentigo maligna, in Who Named It?.
- ^ J. Hutchinson. Senile freckle with deep staining - a superficial epithelioma of the cheek. Archives of Surgery, London, 1892, 3: 159.
- ^ T Tzellos, A Kyrgidis, S Mocellin, A Chan, P Pilati e Z Apalla, Interventions for melanoma in situ, including lentigo maligna., in The Cochrane database of systematic reviews, vol. 12, 19 dicembre 2014, pp. CD010308, DOI:10.1002/14651858.CD010308.pub2, PMID 25526608.
- ^ Mikhail, G. Mohs Micrographic Surgery. 1991, Saunders, pp. 13-14
- ^ Usefulness of the Staged Excision for Lentigo Maligna and Lentigo Maligna Melanoma: The 'Square' Procedure" (J Am Acad Dermatol 1997;37:758-63)
- ^ Lena Li, Efficacy of Imiquimod Cream, 5%, for Lentigo Maligna After Complete Excision, su archderm.ama-assn.org, Archives of Dermatology. URL consultato il 2 novembre 2011.
- ^ A. M. Powell, Imiquimod and lentigo maligna: a search for prognostic features in a clinicopathological study with long-term follow-up, su onlinelibrary.wiley.com, British Journal of Dermatology. URL consultato il 2 novembre 2011.
- ^ Mari-Anne Hedblad, Grenz ray treatment of lentigo maligna and early lentigo maligna melanoma, in Journal of the American Academy of Dermatology, DOI:10.1016/j.jaad.2011.06.029. URL consultato il 2 novembre 2011.
Altri progetti
[modifica | modifica wikitesto] Wikimedia Commons contiene immagini o altri file su lentigo maligna
Wikimedia Commons contiene immagini o altri file su lentigo maligna