Psoriasi
| Psoriasi | |
|---|---|
 | |
| Specialità | dermatologia |
| Eziologia | Infiammazione |
| Sede colpita | Cute |
| Classificazione e risorse esterne (EN) | |
| OMIM | 177900 |
| MeSH | D011565 |
| MedlinePlus | 000434 |
| eMedicine | 1943419, 1108072, 1107850, 1107949, 1108220, 331037 e 394752 |
La psoriasi (dal greco ψωρίασις - psōríasis, "condizione di prurito") è una malattia infiammatoria della pelle solitamente di carattere cronico e recidivante. Nella sua patogenesi intervengono fattori autoimmunitari, genetici e ambientali. La psoriasi è una patologia di comune riscontro, senza particolari correlazioni con sesso o età; sembra tuttavia essere correlata a un aumentato rischio di malattie cardiovascolari,[1][2] tra cui l'ictus e l'infarto del miocardio,[3][4] e trattare l'iperlipidemia dei pazienti (gli alti livelli di lipidi nel sangue) può portare a un miglioramento.[5] Si riconoscono più forme di psoriasi: la psoriasi pustolosa e forme non pustolose tra cui la psoriasi a placche (circa l'80% delle forme di psoriasi), guttata, inversa ed eritrodermica.
Nella psoriasi a placche la pelle si accumula rapidamente e si ispessisce nelle zone interessate dalle lesioni conferendo un aspetto squamoso bianco-argenteo. Anche se il disturbo può comparire in qualsiasi zona del corpo, in genere si localizza in corrispondenza di gomiti, ginocchia, cuoio capelluto e parte lombare della schiena, oltre che ai palmi delle mani, alle piante dei piedi e in regione genitale. La malattia si presenta più frequentemente, ma non esclusivamente, sulle superfici estensorie degli arti. La malattia, ad andamento cronico e ricorrente, è variabile nell'estensione dell'interessamento cutaneo. Si va da soggetti affetti da un numero molto limitato di piccole chiazze fino a soggetti con il corpo quasi completamente coperto da lesioni.
Le unghie delle mani e dei piedi sono frequentemente interessate dal disturbo, definito distrofia ungueale psoriasica. Approssimativamente circa il 50% dei soggetti con psoriasi sviluppa un interessamento delle unghie.[6] Queste talvolta rappresentano l'unica sede interessata dalla malattia. La psoriasi può anche causare l'infiammazione delle articolazioni, determinando il disturbo noto come artrite psoriasica. Circa il 30% dei soggetti affetti da psoriasi (con un range che può andare dal 6% al 48%) svilupperà successivamente l'artrite psoriasica.[7]
Le cause alla base della psoriasi non sono ancora del tutto chiare, ma si ritiene che la componente genetica e immunologica abbiano un ruolo fondamentale. Diversi fattori ambientali sono in grado di scatenare od aggravare la psoriasi. Fra questi un ruolo importante è rivestito da traumatismi della pelle, processi infettivi e alcuni farmaci.
Storia
[modifica | modifica wikitesto]
Secondo alcuni studiosi, le prime descrizioni riguardanti la psoriasi comparirebbero già nei Codici Assiro Babilonesi (2000 a.C. circa) che ci parlano di malattie cutanee squamo crostose, in alcuni papiri egiziani e in diversi libri dell'Antico Testamento.
La psoriasi farebbe parte delle malattie della pelle a cui si riferisce la Bibbia nei capitoli 13 e 14 del Levitico e che nella Bibbia ebraica sono definite Tzaraat. "Se un uomo avrà nella pelle del suo corpo una pustola o una macchia bianca …la piaga di Tzaraat ... quel tale sarà condotto dal sacerdote che esaminerà la piaga sulla pelle del corpo"
Per tali malattie della pelle vengono anche fornite alcune prescrizioni comportamentali. Una indiretta conferma potrebbe venire dal fatto che in ebraico la parola attualmente utilizzata per definire la psoriasi è sapachat ed è di origine biblica, ma di significato sconosciuto.[8]
Ippocrate, nel V secolo a.C., fornisce una descrizione piuttosto dettagliata di alcune lesioni desquamative, verosimilmente psoriasiche e a esse si riferisce con il nome di “psora”. Celso nel I secolo dopo Cristo dà una descrizione accurata della dermatosi e suggerisce di trattarla con preparati allo zolfo. Il medico greco Claudio Galeno usò il termine "psoriasi" riferendosi ad alcune lesioni cutanee squamose e pruriginose, consigliando i pazienti di avvalersi di bagni frequenti e unguenti grassi.[9]
Per oltre mille anni la conoscenza e la terapia della dermatosi non fa progressi e i medici consigliano i pazienti di avvalersi di bagni con acque sulfuree, di fanghi, di pomate grasse o di olii veicolanti catrami e preparati sulfurei. La malattia viene spesso alternativamente scambiata per lebbra o scabbia, il che porta frequentemente all'isolamento sociale dei pazienti.[10][11]

La malattia verso la fine del XVIII secolo diviene nota come "lepra di Willan" quando i dermatologi inglesi Robert Willan (1757-1812) e Thomas Bateman la differenziano rispetto ad altre malattie della pelle e ne chiariscono le manifestazioni e complicanze. A loro parere la lebbra si caratterizza per le lesioni di forma regolare e circolare, mentre la psoriasi è sempre di aspetto e forma irregolare. Robert Willan identificò due diverse categorie di lesioni, la psoriasi discoide che chiamò leprosa Graecorum (equivalente alla Lepra Vulgaris o Lepra willani) e la psora leprosa.[12]
I più famosi dermatologi del XIX secolo si dedicarono all'approfondimento dello studio della malattia, la quale a loro parere era sistemica (parlavano infatti di "malattia psoriasica"), ritenendola collegata ad alterazioni non meglio specificate degli organi interni e del sistema nervoso. Solo nel 1841 a opera del dermatologo austriaco Ferdinand von Hebra, fondatore della nuova scuola viennese di dermatologia, alla condizione venne finalmente dato il nome definitivo di psoriasi, derivato dal termine greco psora che significa appunto prurito.[13][14] La descrizione è rinvenibile nell'opera di von Hebra Atlas der Hautkrankheiten (Atlante delle malattie della pelle).
Storia dei trattamenti
[modifica | modifica wikitesto]La storia della psoriasi è costellata di trattamenti di dubbia efficacia e di tossicità elevata. Questi trattamenti hanno goduto di breve e ampia popolarità in particolari periodi di tempo od in determinate aree geografiche. Gli antichi egiziani erano soliti tentare cure topiche basate su sostanze catramose ed escrementi di cani, gatti e di altri animali. Rimedi fantasiosi basati su acque sulfuree, urina, sali marini da applicarsi localmente si associano a terapie orali che richiedono di sorseggiare brodo di vipera.
Verso la metà del 1700, specialmente nel Regno Unito, viene consigliata una cura della psoriasi con preparati a base di mercurio: la terapia comprende sia applicazioni locali che un trattamento per via generale. La tossicità del mercurio rende presto poco popolare questo tentativo terapeutico. E tuttavia il mercurio rimane utilizzato a lungo in paste e unguenti per il trattamento di malattie della pelle e psoriasi.[15][16][17]
Da notare che anche in anni più recenti è stato tentato il trattamento di questa patologia con complessi di rame e preparazioni contenenti salicilato di rame, con scarsi risultati ed effetti tossici.[18]
Nel XVIII e XIX secolo la psoriasi, tra i vari rimedi, fu curata ricorrendo alla cosiddetta soluzione di Fowler, vale a dire una soluzione contenente un 1% di arseniato di potassio. Anche in questo caso il composto si è rivelato estremamente tossico e cancerogeno.[17][19]
Ciò nonostante l'arsenico continuò a essere ampiamente utilizzato in dermatologia, sia negli Stati Uniti d'America che in Europa, sotto forma di soluzione di Fowler e di pillole asiatiche contenenti anche oppio o pepe.[20] L'arsenico fa tuttora parte della medicina tradizionale cinese.[21] Nel corso del XX secolo i raggi Grenz (detti anche raggi Bucky) una forma di radiazioni X morbide, sono stati ampiamente utilizzati nel trattamento della psoriasi e di altri disturbi della pelle. Il preciso meccanismo di azione di questi raggi non è mai stato compreso pienamente ma il trattamento sembra avere un ottimo effetto sulla psoriasi, in particolare del cuoio capelluto.[22][23] Questa terapia in anni più recenti è stata rimpiazzata dalla terapia con raggi ultravioletti.
Epidemiologia
[modifica | modifica wikitesto]La psoriasi nei soggetti di razza caucasica colpisce il sesso maschile e quello femminile con uguale frequenza.
Negli orientali, e in particolare nei giapponesi, il sesso maschile è predominante rispetto al femminile, con un rapporto di 2 a 1.[24] Può presentarsi a qualunque età, ma è più comune dai 10 ai 40 anni, e in particolare al momento della pubertà e della menopausa. Poiché i pazienti affetti da psoriasi hanno una aspettativa di vita simile a quella di individui non malati, la prevalenza della malattia aumenta con l'età.[25][26]
La psoriasi viene riscontrata nel 2-3% della popolazione generale, con una prevalenza dello 0,1% in Giappone,[24][27] dell'1,5% nella popolazione della Gran Bretagna,[28] del 2,6% della popolazione USA e di percentuali minori nei paesi dell'Africa occidentale. In Italia stando ai dati dello studio PraKtis, uno studio condotto dal Centro Studi GISED in collaborazione con DOXA e il Laboratorio di Epidemiologia Generale dell'Istituto di ricerche farmacologiche "Mario Negri", la prevalenza della psoriasi raggiunge il 3,1%, dimostrando di essere una fra le malattie dermatologiche più frequenti.[29]
L'incidenza e prevalenza della psoriasi è in realtà assai poco chiara. Secondo una review del 2012 che ha preso in considerazione 53 studi effettuati in tutto il mondo la prevalenza nei bambini varia da uno 0% circa a Taiwan fino al 2,1% in Italia. Negli adulti lo stesso dato va dallo 0,91% registrato negli Stati Uniti all'8,5% del valore riscontrato in Norvegia. Sempre negli adulti la malattia varia dal 78,9/100.000 soggetti ogni anno (Stati Uniti) fino ai 230/100.000 soggetti-anno che si registrano in Italia.
Questi dati così variegati sembrano suggerire che la malattia si differenzia non solo a seconda della fascia di età che si prende in considerazione, ma anche della regione geografica oggetto di studio, con una tendenza a una frequenza più elevata nei paesi più distanti dall'equatore.[30]
Eziologia
[modifica | modifica wikitesto]
L'eziologia della psoriasi è ancora sconosciuta, anche se alcuni dati a disposizione sembrano indicare una origine polifattoriale. Nella suscettibilità alla psoriasi e alla artrite psoriasica sono certamente implicati fattori genetici, fattori immunitari e fattori ambientali.[31]
Attualmente sono due le ipotesi principali inerenti al processo che si verifica nello sviluppo della malattia.
La prima ipotesi considera la psoriasi come un disturbo di eccessiva crescita e riproduzione delle cellule della pelle. Il problema è semplicemente visto come un disturbo dell'epidermide e dei cheratinociti.
La seconda ipotesi vede la malattia come un disordine immuno-mediato in cui l'eccessiva riproduzione delle cellule della pelle è secondario a fattori prodotti dal sistema immunitario.
I linfociti T, che assumono un ruolo centrale nella immunità cellulo-mediata, si attivano e migrano verso il derma, innescando il rilascio di citochine (in particolare il fattore di necrosi tumorale-alfa TNF-α) che a loro volta causano infiammazione e riproduzione rapida di cellule della pelle. Non è ancora chiaro quale siano i fattori che innescano l'attivazione delle cellule T.
L'ipotesi immuno-mediata è stata sostenuta dall'osservazione che i farmaci immunosoppressori possono ridurre o risolvere le placche psoriasiche. Tuttavia, il ruolo del sistema immunitario non è pienamente compreso. Infatti è stato recentemente riportato che in topi privi di linfociti T è possibile scatenare lesioni di tipo psoriasico. I modelli animali, tuttavia, solo per alcuni aspetti possono essere sovrapponibili alla psoriasi umana.[32] Una compromissione della funzione di barriera della pelle sembra avere un ruolo nella suscettibilità allo sviluppo della psoriasi.[33]
La psoriasi per certi aspetti sembra essere una malattia di tipo idiosincrasico. La maggior parte dei soggetti affetti da psoriasi sperimentano che la malattia può peggiorare o migliorare senza un motivo apparente. Gli studi sui fattori associati alla psoriasi sono tendenzialmente limitati dal fatto che si basano su campioni di piccole dimensioni, e in genere individui ospedalizzati. Questi studi quindi non sempre possono essere definiti rappresentativi della popolazione sofferente di psoriasi, e infatti spesso in letteratura medica sono riportati risultati contrastanti.
L'evento scatenante il primo focolaio di psoriasi è talvolta uno stress, fisico o mentale, un trauma o lesioni della cute, oppure una infezione, spesso da streptococco.
Di seguito si elencano altre condizioni che sono state segnalate come associate a un peggioramento della malattia.
Fattori scatenanti e/o esacerbanti
[modifica | modifica wikitesto]
Poiché la psoriasi è una malattia cronica caratterizzata da periodi di remissione alternati a fasi di riacutizzazione, riconoscerne i fattori scatenanti è importante anche al fine di evitare abitudini e comportamenti che possano aggravare o indurre una ripresa della malattia.
Traumatismi
[modifica | modifica wikitesto]- Trauma locale (fenomeno di Koebner; psoriasi a placche)
- Irritazione (variante del fenomeno di Koebner;[34][35] psoriasi a placche)
- Scottatura solare o da UV[36] (psoriasi a placche o pustolosa)
Infezioni
[modifica | modifica wikitesto]
- Candida albicans[37][38]
- Viremia (psoriasi guttata)
- Streptococco specie (psoriasi guttata)[39][40][41]
- Staphylococcus aureus[42]
- Infezioni delle alte vie respiratorie[43](psoriasi guttata nel bambino)
- Malassezia ovalis (psoriasi del cuoio capelluto)[44]
- Infezione da virus dell'imunodeficienza umana (HIV)[45]
Per quanto riguarda l'infezione da HIV va ricordato che la comparsa di psoriasi può rappresentare la manifestazione iniziale di una infezione avanzata, spesso misconosciuta dallo stesso paziente.[46][47][48] Questo fatto è apparentemente un paradosso.[49] Infatti molti trattamenti immunosoppressivi tradizionali utilizzati per curare la psoriasi hanno come effetto una riduzione dei linfociti T (cosa che avviene naturalmente nel corso della infezione da HIV) e si associano a un miglioramento della condizione. Al contrario la condizione di immunosoppressione determinata da HIV porta a una esacerbazione della psoriasi.[50] Quindi paradossalmente si è di fronte a una condizione, la psoriasi, mediata da cellule T che compare al diminuire delle stesse T cellule. Oltre a ciò la psoriasi è in genere mediata da citochine di tipo 1, mentre in HIV, sono le citochine di tipo 2 che tendono a predominare.[49][51] Si ipotizza che la riduzione delle cellule T di tipo CD4 possa provocare una iperattivazione delle cellule CD8, che sono responsabili dell'esacerbazione della psoriasi nei pazienti HIV positivi. È verosimile che sia in presenza che in assenza di infezione da HIV, la psoriasi sia ampiamente mediate da cellule della memoria T CD8, forse con un ruolo fondamentale dell'interferone gamma, secreto da queste cellule.[49]
Farmaci
[modifica | modifica wikitesto]
- Clorochina[52] (un farmaco utilizzato nella terapia antimalarica)
- Sali di litio[53][54]
- Interferone[55][56]
- Beta-bloccanti[53][54]
- ACE-inibitori[57]
- Indometacina[58]
- Sali d’oro[56]
- FANS e Salicilati[59]
- Tetracicline[59]
- Sospensione della assunzione di corticosteroidi[58]
- Reazioni allergiche a farmaci
Altri
[modifica | modifica wikitesto]
- Stress emotivi (divorzi, cambiamenti di lavoro ed altri)[60][61] e fisici[62]
- Xerosi (psoriasi a placche)
- Consumo di alcool[63] e tabacco[64][65][66]
- Obesità[67]
- Fattori psicosomatici[68]
- Cambiamenti di stagione o clima
- Ipocalcemia[69][70][71] (raramente)
Secondo diversi autori alcune delle citate comorbidità sono gli effetti piuttosto che le cause della malattia.
Patogenesi
[modifica | modifica wikitesto]Esiste una forte evidenza che la psoriasi sia una malattia polifattoriale, caratterizzata da una notevole eterogeneità genetica, clinica ed istologica, anche a livello delle stesse lesioni.
Sembra assodato che la disregolazione del comparto dell'immunità cellulo-mediata (linfociti T) e della risposta epidermica a certi stimoli giochi un ruolo fondamentale nella genesi e nel mantenimento di questo disturbo. In particolare sembra che vi siano vari fattori scatenanti la disregolazione dei linfociti T.[72]
Fattori genetici
[modifica | modifica wikitesto]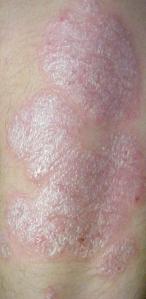
È noto che l'incidenza della psoriasi è aumentata in individui con HLA-B13, HLA-B17, HLA-DR7, HLA-Bw57 anche se la penetranza dei geni sembra essere piuttosto bassa e la loro espressione irregolare. L'associazione più forte con gli antigeni di istocompatibilità di classe I è comunque con HLA-Cw06.[31]
Nei primi studi sull'ereditarietà della psoriasi si ipotizzò che la malattia fosse trasmissibile come carattere autosomico dominante con una penetranza del 60%.[73] Tale ipotesi era errata e nel 1972 Watson propose un modello di ereditarietà multifattoriale. Secondo questo modello per il verificarsi dell'insorgenza della psoriasi era necessaria l'integrazione sia di più fattori genici sia di eventi scatenanti. Questi ultimi sono in genere di tipo antigenico e/o ambientale.
Nello studio di Watson si evidenziava come l'incidenza della psoriasi in figli di genitori sani, cioè privi di alterazioni psoriasiche, fosse del 7,8%. Tale percentuale aumentava al 16,4% quando un solo genitore era affetto da psoriasi per raggiungere una percentuale del 50% se entrambi i genitori erano affetti.[74] I pazienti con familiarità tendenzialmente presentano le lesioni a un'età minore, statisticamente significativa, rispetto a quelli di pazienti senza familiarità.
In uno studio del 2009 con l'obiettivo di determinare il rischio di ricorrenza di artrite psoriasica e di psoriasi non complicata in parenti di primo grado di pazienti affetti da artrite psoriasica ha dimostrato che tale rischio, una buona stima della ereditabilità della malattia, è di 30-55% nei parenti di primo grado di soggetti affetti da artrite psoriasica, mentre scende a 8-10% nei parenti di primo grado di soggetti affetti da psoriasi.[75]
Il valore principale degli studi genetici sulla psoriasi sta certamente nel tentativo di scoprire i meccanismi molecolari in gioco e le vie enzimatiche al fine di identificare potenziali bersagli di nuovi farmaci.[76][77]

L'analisi di linkage (concatenazione) dell'intero genoma ha identificato nove loci (posizioni), su cromosomi diversi, associati alla psoriasi. Tali loci sono definiti loci di suscettibilità della psoriasi (PSORS) e sono stati numerati da 1 a 9.[78][79] Il primo di questi locus (PSORS1) si trova all'interno della regione HLA (6p21.3). Una forte associazione dell'allele HLA-Cw6 con questo locus fu riportata per la prima volta in letteratura medica in uno studio sulla popolazione finlandese. All'interno dei loci già citati troviamo una serie di geni. Molti di questi geni sono su vie metaboliche coinvolte nel processo infiammatorio. Alcune mutazioni di questi geni sono estremamente comuni nella psoriasi.[80]
Il fattore chiave è verosimilmente PSORS1, che dà conto del 35-50% della ereditarietà della psoriasi. PSORS1 controlla geni che codificano per proteine che influenzano il sistema immunitario o che si trovano nella pelle in quantità maggiore nei soggetti con psoriasi. PSORS1 si trova sul cromosoma 6 nel complesso maggiore di istocompatibilità (MHC).[81]
Tre geni del locus PSORS1 hanno una forte associazione con la psoriasi volgare: HLA-C variante HLA-Cw6, che codifica per una proteina MHC di classe I; CCHCR1 variante WWC, che codifica per una proteina a spirale la quale risulta iperespressa nella epidermide dei soggetti affetti da psoriasi; CDSM, variante allele 5, che codifica la corneodesmosina, una proteina cutanea di adesione, molto importante nella fase terminale di differenziazione dell'epidermide, iperespressa nella psoriasi.[80]
Gli studi di tipo genomico hanno evidenziato che, oltre a quelli già citati, anche altri geni sono coinvolti in alcune caratteristiche varianti della psoriasi. Alcuni di questi geni codificano per proteine che fungono da mediatori dell'infiammazione e che hanno come bersaglio alcune cellule del sistema immunitario. Alcuni di questi geni sono coinvolti anche in altre malattie autoimmuni.[82]
Fra questi geni una menzione particolare meritano: IL12B, posto sul cromosoma 5q, che esprime l'interleuchina-12B; IL23R, posto sul cromosoma 1p, che esprime il recettore dell'interleuchina-23, ed è coinvolto nel processo di differenziazione delle cellule T.[83][84][85]
Questi geni sono sulla via metabolica che termina la upregulation (sovraregolazione) del fattore di necrosi tumorale-α e del fattore nucleare kB, coinvolti nel processo infiammatorio.
Nel 2012 è stato identificato il primo gene direttamente collegato alla psoriasi. Alcuni studi scientifici hanno suggerito che una rara mutazione nel gene codificante per la proteina CARD14 più un innesco ambientale sia sufficiente a causare la psoriasi a placche, cioè la forma più comune di psoriasi.[86][87]
Fattori post-infettivi
[modifica | modifica wikitesto]È risaputo che la psoriasi (in particolare nelle forma guttata) è spesso preceduta da infezioni sostenute da streptococco α-emolitico, stafilococco aureo e altri batteri, oppure da infezioni virali (ad esempio da virus di varicella-zoster), candida. A livello cutaneo esistono sostanzialmente tre tipi di cellule (macrofagi tissutali, cellule di Langerhans e cellule dendritiche) aventi la funzione di attaccare le proteine e inserirne alcuni frammenti (epitopi) nei complessi MHC I e II per "presentarne" gli antigeni ai recettori delle cellule T. È bene ricordare che nei soggetti affetti da psoriasi a livello cutaneo troviamo principalmente linfociti T CD8+ mentre a livello dermico linfociti T CD4+.
Quando una proteina periferica di membrana di tipo B7 (presente sulla superficie delle cellule presentanti l'antigene attivate) si lega al recettore CD28 o CD152 (CTLA-4) del linfocita T si produce un segnale di attivazione/costimolazione a seguito del quale la cellula T così attivata inizia a produrre citochine, e in particolare interleuchina 2 (IL-2) che a sua volta attiva altri linfociti T, e il gamma interferon, che potenzia l'espressione della superficie cellulare degli antigeni MHC.[88]
Alcune sostanze definite superantigeni, in genere tossine batteriche che stimolano la regione variabile della catena beta (Vβ) del T cell receptor (TCR), sono subito presentate e perciò non necessitano della mediazione del complesso MHC. Questi superantigeni possono appunto attaccarsi direttamente alla regione V beta-2 delle cellule T CD4+.[89]
La stimolazione determinata dai superantigeni attiva un numero enorme di linfociti T CD4+ e comporta la liberazione di un gran numero di citochine, fra cui l'interleuchina 22 (IL-22), l'interferon gamma e diversi fattori di crescita, i quali attirano linfociti T CD8+ e linfociti T dell'epidermide. Ne consegue una iperstimolazione dei cheratinociti soprabasali, cui consegue un'iperproliferazione degli stessi associata ad aumentata resistenza alla apoptosi (la morte programmata delle cellule) e aumenta espressione della cheratina, tra cui la cheratina 14.
A causa di una forte omologia fra cheratina 14 e proteina M-6 dello Streptococco beta emolitico di gruppo A è verosimile che molti linfociti T già attivati da superantigeni batterici e, in specifico, dall'antigene M-6 streptococcico, poi cross-reagiscono con i cheratinociti e la proteina cheratina 14.
Si attiverebbe così la cascata di eventi che può essere alla base delle lesioni della psoriasi guttata.[90]
Fattori immunologici
[modifica | modifica wikitesto]Nella psoriasi, le cellule immunitarie si spostano dal derma in direzione dell'epidermide, dove stimolano a proliferare le cellule della pelle (i cheratinociti). La psoriasi non sembra essere una vera malattia autoimmune. In una malattia autoimmune infatti il sistema immunitario confonde una proteina del corpo con un antigene esterno e l'attacca. Tuttavia ad oggi non è stato ancora identificato con certezza un antigene esterno che agisca come in una classica malattia autoimmune. Qualunque sia il fattore scatenante i ricercatori hanno già identificato molte delle cellule immunitarie coinvolte nella psoriasi, così come molte delle sostanze attive e dei segnali chimici (ad z γ-interferone, linfochine) che le cellule inviano tra loro per coordinare il processo infiammatorio. Al termine di questo processo, le cellule immunitarie, come le cellule dendritiche e i linfociti T, passano dal derma alla epidermide, continuando a secernere segnali chimici pro-infiammatori, come fattore di necrosi tumorale-α, interleuchina-1β, e interleuchina-6, l'interleuchina-22, che invece causa la proliferazione dei cheratinociti.[91][92] Va ricordato che l'epidermide psoriasica è in qualche modo già predisposta a una risposta abnorme: i livelli di varie sostanze e la reattività dei tessuti a sostanze normalmente presenti sono infatti anormali. La pelle psoriasica presenta infatti alti livelli di Nerve growth factor (NGF), che stimolano anch'essi la proliferazione dei cheratinociti, di β-endorfina e di fattori angiogenici, e presenta una risposta aberrante al γ-interferone, con riduzione piuttosto che aumento, dell'apoptosi cellulare. Il risultato finale dell'interazione tra sostanze attive e substrato attivato è dunque la proliferazione dei cheratinociti, la loro incompleta maturazione, la neovascolarizzazione e la flogosi. A loro volta i cheratinociti rilasciano delle chemochine che stimolano ulteriormente i linfociti T, creando così un circolo vizioso di flogosi autoindotta.
Il sistema immunitario è costituito da un sistema immunitario innato, e da un sistema immunitario adattativo. Nel sistema innato le cellule immunitarie hanno la capacità di rispondere immediatamente ad un vasto numero di proteine e antigeni che si trovano comunemente sui patogeni (riconoscimento di un limitato numero di profili molecolari non-self estremamente diffusi in natura). Il sistema immunitario adattativo e le sue cellule rispondono invece a proteine ed altri antigeni che vengono presentate da altre cellule. Nella psoriasi il DNA funge da stimolo infiammatorio e attivando le cellule dendritiche plasmacitoidi le spinge alla produzione di interferone-α. In risposta alle cellule dendritiche e ai linfociti T i cheratinociti producono peptidi antimicrobici e una serie di citochine, come l'interleuchina-1, interleuchina-6, e il fattore di necrosi tumorale-α, che porta al reclutamento di ulteriori cellule infiammatorie producendo ulteriore flogosi.[91]
Le cellule dendritiche si pongono a ponte tra il sistema immunitario innato e quello adattivo. Esse sono in numero aumentato nelle lesioni psoriasiche e inducono la proliferazione dei linfociti e delle cellule T helper di tipo 1. Alcune cellule dendritiche sono in grado di produrre il fattore di necrosi tumorale-α, che richiama ulteriori cellule immunitarie e mantiene e stimola l'infiammazione. L'immunoterapia mirata, la terapia con psoraleni e la terapia a raggi ultravioletti A (PUVA), riduce il numero di cellule dendritiche.[76]
I linfociti T come si è visto migrano dal derma nell'epidermide. Sono attratti a livello epidermico dal rilascio di alfa-1 beta-1 integrina, una molecola di segnalazione sul collagene nell'epidermide. I linfociti T dei soggetti affetti da psoriasi secernono interferone-γ e interleuchina-17. L'interleuchina-17 è anche associata all'interleuchina-22. L'interleuchina-22 induce i cheratociti a proliferare.[76]
Un'ipotesi è che la psoriasi comporti un difetto nelle cellule T regolatorie e nella regolazione mediata dalla citochina interleuchina-10.[93]
Fattori autoimmuni
[modifica | modifica wikitesto]Non è del tutto chiaro in che modo i fattori autoimmuni possano porsi nella patogenesi della psoriasi. Certamente una buona percentuale di pazienti psoriasici produce anticorpi (IgA e IgG) per la gliadina, con conseguente attivazione della risposta linfocitaria.[94] Questi stessi pazienti mostrano una eccellente riduzione dei sintomi con diete senza glutine.[95][96][97]
Anatomia patologica
[modifica | modifica wikitesto]Le lesioni psoriasiche si presentano a livello istologico come zone di iperproliferazione, con un turnover epidermico accelerato di circa 10 volte rispetto alla pelle normale, con una incompleta maturazione dei cheratociti e mantenimento dei nuclei nello strato corneo (paracheratosi), con neovascolarizzazione tortuosa, aumento del flusso ematico, essudato proteico e vasi linfatici immaturi; da notare l'infiltrazione di neutrofili polimorfi nell'epidermide. Anche la pelle non lesionata dei pazienti psoriasici presenta delle anormalità: la psoriasi viene indotta più facilmente, in particolare dopo un trauma (Fenomeno di Koebner), e vari medicinali possono causare delle acutizzazioni. Vi sono più cellule disponibili per sintesi del DNA e i livelli di glicogeno (più elevati nelle lesioni) sono ridotti rispetto alla pelle di individui non psoriasici.[98]
Clinica
[modifica | modifica wikitesto]Classificazione
[modifica | modifica wikitesto]I sintomi della psoriasi possono manifestarsi in una varietà di forme. Le varianti includono la psoriasi a placche, la psoriasi pustolosa, la psoriasi guttata e la psoriasi flessurale. La psoriasi è un disturbo cronico e recidivante della pelle. Esistono diversi tipi di classificazioni.
In base alla gravità (estensione sulla superficie corporea) la psoriasi può essere divisa in:
- leggera: presenza di un numero limitato di placche, in genere meno del 3% della superficie cutanea è interessata.
- moderata: dal 3 al 10% della superficie cutanea è occupato da placche
- grave: oltre il 10% della superficie cutanea corporea
Dal punto di vista clinico la psoriasi può essere distinta in:
| Tipo di psoriasi | Frequenza | Aspetto |
|---|---|---|
| Psoriasi pustolosa | 3% | Aree di pustole sensibili, a contenuto purulento, sterili, limitate alle mani o piedi oppure estese. Le lesioni sono talvolta dolorose e invalidanti. Frequente il coinvolgimento di unghie e articolazioni. |
| Psoriasi eritrodermica | 3% | Macchie grandi, infiammate, eritematose su gran parte della superficie corporea. Talvolta associata a prurito intenso, dolore e sensazione di bruciore. Spesso si sviluppa in pazienti con psoriasi a placche che interrompono bruscamente un trattamento sistemicico. Decisamente grave, l'infiammazione e la desquamazione estrema interrompono la funzione di barriera cutanea e ne alterano le capacità di termoregolazione. |
| Psoriasi inversa | 4% | Sono tipiche le aree lisce e asciutte di cute infiammata e arrossata. Manca la desquamazione. Localizzata spesso su superfici flessorie: ascelle, regioni sottomammarie, inguine, natiche e regione genitale. |
| Psoriasi guttata | 10% | Formata da tipiche papule singole, piccole, rosse e desquamanti. Localizzata più spesso sul tronco (parte superiore), arti e talvolta cuoio capelluto. Rispetto alla psoriasi a placche le lesioni appaiono meno ispessite e squamose. Insorgenza durante l'infanzia e l'adolescenza. Spesso associata ad infezioni quali tonsillite e faringite da streptococchi. |
| Psoriasi a placche | 80% | Si caratterizza per le placche rosse, circoscritte, ricoperte da squame bianco-argentee. Localizzata spesso su ginocchia, gomiti, cuoio capelluto. È il tipo più frequente di psoriasi. Assume spesso una denominazione particolare a seconda della sede, estensione e gravità. |
Altre forme particolari di psoriasi:
- Psoriasi nummulare (a moneta)
- Psoriasi pustolosa palmare e plantare (psoriasi pustolosa tipo Barber)[99]
- Psoriasi pustolosa anulare
- Psoriasi seborroica
- Psoriasi oculare
- Psoriasi del cuoio capelluto
- Psoriasi delle mucose
- Onicopsoriasi
- Psoriasi pustolosa localizzata
- Psoriasi pustolosa generalizzata (psoriasi pustolosa di von Zumbusch)[100]
- Psoriasi nevoide
- Acrodermatite continua suppurativa di Hallopeau (caratterizzata da pustole ricorrenti alla piega e al letto ungueale delle falangi distali di mani e piedi)
- Artrite Psoriasica
Segni e sintomi
[modifica | modifica wikitesto]Le manifestazioni più comuni sono papule e placche eritematose ben delimitate ricoperte di scaglie argentee o opalescenti. Le lesioni sono di varie dimensioni e la severità può variare da pochi punti di desquamazione di tipo forforoso a dermatosi generali con artrite (artrite psoriasica), esfoliazioni ed eruzioni debilitanti. Nonostante il nome significhi "condizione pruriginosa" il prurito non è sempre presente; in alcuni casi tale sintomo è presente nelle vulviti psoriasiche dove le lesioni da grattamento possono essere simili a quelle da lichen simplex[101]
I siti più comuni per le lesioni sono lo scalpo (inclusa la zona retroauricolare), le zone di estensione di gomito e ginocchio e la zona lombo-sacrale, ma in alcune sue forme si trova nelle zone di flessione, sui genitali e sulla pianta dei piedi e il palmo delle mani. Le lesioni guariscono senza lasciare cicatrici e senza disturbare la crescita dei peli.
Il 30-50% dei soggetti presenta degenerazioni delle unghie, con ipercheratosi, ispessimento, detrito subunguale, onicolisi, distorsione. Nella fase eruttiva un trauma può causare la comparsa di lesioni lineari (Fenomeno di Koebner).
Qualità di vita
[modifica | modifica wikitesto]
La psoriasi ha un forte impatto negativo sulla vita di chi ne è colpito. I casi gravi di psoriasi incidono sulla salute e sulla qualità di vita del paziente in misura simile ad altre malattie croniche, quali ad esempio la depressione, l'ipertensione arteriosa, l'insufficienza cardiaca congestizia, il diabete mellito e altre ancora.[102] A seconda della gravità e della localizzazione delle lesioni i soggetti affetti da psoriasi possono provare un marcato disagio fisico e qualche disabilità. Il prurito e il dolore possono interferire con molte normali attività quotidiane, come ad esempio la cura di sé o il sonno. La presenza delle chiazze sulle mani o sui piedi possono impedire al paziente di svolgere determinate professioni, alcune attività sportive (ad esempio il nuoto), e talvolta anche il semplice relazionarsi con gli altri. Le chiazze localizzate sul cuoio capelluto possono essere particolarmente imbarazzanti, e le placche desquamanti nei capelli vengono spesso scambiate per forfora.
Alcuni pazienti cambiano in modo radicale le proprie abitudini sociali a causa della malattia. Il sentirsi limitati nell'andare al mare in spiaggia o non poter andare in piscina, temere di indossare abiti corti o senza maniche in determinate occasioni per il timore che si vedano le chiazze, sentire il bisogno di coprirsi prima di incontrare una persona per la prima volta, nel timore di non conoscere quali reazioni potrebbe provare a causa della psoriasi, tutto ciò è decisamente frustrante e limitante.
Il senso di disagio e l'impatto sociale è certamente più grave e pesante per i pazienti più giovani o adolescenti. Un teen-ager tende a vivere con frustrazione, vergogna e rabbia il non poter partecipare a tutte le attività del gruppo dei pari. Non tutti riescono a sviluppare adeguate strategie di convivenza con la malattia. Il disagio psicologico può portare a una depressione significativa e al ritiro e isolamento sociale. I giovani, così come gli adulti, sviluppano una cattiva immagine di sé che nasce dai timori legati alla paura del rifiuto pubblico e alle preoccupazioni inerenti alla sfera emotiva e sessuale. Una ricerca condotta dalla European Federation of Psoriasis Patient Associations (EUROPSO) ha evidenziato che più della metà dei pazienti affetti da psoriasi severa considera la propria condizione un significativo problema nello svolgimento della vita di tutti i giorni.[103]
Esistono molti strumenti per misurare la qualità della vita dei pazienti affetti da psoriasi e altri disturbi dermatalogici. Alcuni studi scientifici hanno confermato che i pazienti avvertono spesso una diminuzione della qualità della vita.[104] Tra i sintomi sembra essere soprattutto il prurito che contribuisce maggiormente a far scadere la qualità della vita.[105] Uno studio del 2010 ha verificato l'efficacia di una semplice scala di autovalutazione del prurito, suddivisa in 6 punti (0 = nessun prurito; 5 = prurito molto severo) o (prurito), e basata sulle risposte dei pazienti. Le conclusioni dello studio sono favorevoli all'utilizzo di questo strumento di autovalutazione, ritenendolo una misura valida dell'intensità del prurito nei pazienti con psoriasi a placche da moderata a grave. La scala sarebbe anche in grado di discriminare tra i soggetti che necessitano di uno specifico trattamento e quelli che non ne necessitano.[106]
Gravità
[modifica | modifica wikitesto]
Come già ricordato la psoriasi, sulla base della estensione, è generalmente classificata come lieve (interessante meno del 3% del corpo), moderata (colpisce tra il 3 e il 10% del corpo) o grave (oltre il 10% del corpo coinvolto). Tuttavia la gravità della malattia può basarsi anche su altri fattori: ad esempio il grado di attività della malattia (grado di arrossamento della placca, spessore), la risposta a precedenti terapie, e l'impatto emotivo e sociale della malattia sulla persona.
Il "Psoriasis Area Severity Index" (PASI) è lo strumento di misura più utilizzato per la psoriasi. L'indice PASI combina la valutazione della gravità delle lesioni e l'area interessata in un unico punteggio compreso tra 0 (assenza di malattia) a 72 (massima malattia). L'indice venne introdotto nel 1978 da due medici svedesi, Fredriksson e Pettersson, nel corso di uno studio che valutava l'efficacia di un derivato dell'acido retinoico in pazienti sofferenti di una forma cronica e severa di psoriasi generalizzata, al fine di valutare l'evoluzione nel tempo e l'efficacia del trattamento somministrato.[107]
Il punteggio PASI, molto utilizzato negli studi scientifici, ha trovato una scarsa possibilità di applicazione in ambito ambulatoriale e ciò ha portato allo sviluppo di versioni semplificate: tra queste il "Simplified Psoriasis Area Severity Index" (SPASI)[108] e versioni autosomministrabili quali il "Self-Administered Psoriasis Area and Severity Index" (SAPASI).[109]
Diagnosi
[modifica | modifica wikitesto]La diagnosi di psoriasi si basa sulla anamnesi, (eventuale storia familiare di psoriasi, andamento attuale della malattia, presenza di prurito, fattori scatenanti, trattamenti precedenti), e sull'esame fisico che prende in considerazione l'aspetto del rash cutaneo, con particolare attenzione al colore delle lesioni, le dimensioni, la morfologia, la distribuzione nelle diverse regioni corporee interessate.
Nel corso della valutazione fisica deve essere dedicata una particolare attenzione al cuoio capelluto, alla regione ombelicale, alle unghie e ai glutei.
Non è necessario ricorrere a speciali procedure diagnostiche. Tuttavia può essere opportuno ricercare il cosiddetto segno di Auspitz, cioè la presenza di numerose emorragie puntiformi dopo asportazione di una placca psoriasica.[110] Si deve però tenere presente che il segno non è né sensibile né specifico.[111]
Gli esami di laboratorio non sono dirimenti. In genere si può riscontrare negatività del fattore reumatoide, aumento della proteina C-reattiva e della velocità di eritrosedimentazione. Ulteriori studi possono essere effettuati per chiarire la causa di eventuali sovrainfezioni delle lesioni, in particolare colture di microorganismi e funghi.
Raramente potrebbe essere necessario ricorrere ad una biopsia cutanea per una corretta diagnosi differenziale.[112]
Diagnosi differenziale
[modifica | modifica wikitesto]- Dermatite seborroica[113] (particolarmente nel caso di alcune lesioni sul cuoio capelluto)
- Eczema cronico
- Eczema nummulare
- Dermatite atopica (nell'infanzia)[114]
- Lichen simplex cronico
- Pitiriasi rosea (particolarmente per lesioni del tronco)[115]
- Pitiriasi rubra pilaris (lesioni del tronco)
- Tinea corporis (lesioni del tronco)[116]
Trattamento
[modifica | modifica wikitesto]Il trattamento della psoriasi si basa su una serie di misure generali che comprendono un'adeguata idratazione topica (uso di sostanze emollienti), un'adeguata esposizione alla radiazione solare e l'utilizzo di sostanze catramose e oli minerali. In generale la forma lieve tende a rispondere alle misure topiche, mentre la forma moderata richiede trattamenti fototerapici. Più complesso il trattamento della forma grave, che spesso necessita di misure e agenti di tipo sistemico.[117]
Terapia locale
[modifica | modifica wikitesto]La terapia della psoriasi dev'essere personalizzata. La psoriasi a placche è comunemente trattata con il calcipotriolo e con farmaci steroidei come il betametasone. I farmaci di prima scelta, nelle forme a estensione limitata, includono preparazioni topiche emollienti come la vaselina, creme idratanti, bagni con sali di magnesio, unguenti contenenti olii essenziali vegetali con scopo lenitivo e di riduzione della secchezza che accompagna l'accumulo di pelle sulle placche psoriasiche.
Tra gli agenti cheratolitici l'acido salicilico è probabilmente il più efficace e quello maggiormente in uso. In genere negli unguenti base la concentrazione si aggira intorno al 5%, ma si possono raggiungere titoli di acido salicilico del 10-15%. Anche l'urea a concentrazioni del 10-20% può essere utilizzata con il medesimo significato.
Tra gli agenti antiflogistici le sostanze cortisoniche (ad esempio flurandrenolide) si dimostrano spesso efficaci e ad azione rapida ma non prive di effetti indesiderati.
Tra gli agenti riduttori si può ricorrere al catrame (vegetale, bituminoso - ittiolo e tumenolo - o coaltar), il quale però può rivelarsi irritante, quindi deve necessariamente applicarsi su cute poco sensibile e per brevi periodi.
Un posto di rilievo nel trattamento locale è occupato dalla crisarobina[118] (un prodotto vegetale estratto dall'Andira araroba) e dai suoi analoghi sintetici antralina[119] o ditranolo.[120]
Queste sostanze interferiscono con la sintesi del DNA, con conseguente effetto citotossico.[121]
Tra le terapie locali può essere annoverata l'ittioterapia.
Foto-chemioterapia
[modifica | modifica wikitesto]La prima forma di fototerapia nella psoriasi è stata certamente l'esposizione della pelle alla luce del sole. La ricerca ha permesso di stabilire che lunghezze d'onda di 311-313 nm sono le più efficaci. Speciali lampade a UVB (radiazione ultravioletta B) a banda stretta sono state sviluppate a questo scopo.[122] Il tempo e l'intensità dell'esposizione deve essere controllata e limitata per evitare un'eccessiva esposizione e ustioni della pelle. Per questo motivo le moderne attrezzature sono totalmente programmabili nel funzionamento e dotate di spegnimento automatico, una volta trascorso il tempo programmato.
In alternativa si può ricorrere alla PUVA terapia, cioè all'uso in associazione di psoraleni assunti per via orale e delle radiazioni ultraviolette A (UVA). Il meccanismo di azione della terapia PUVA è sconosciuta, ma probabilmente determina l'attivazione degli psoraleni, i quali inibiscono la rapida e anormalmente riproduzione delle cellule della cute psoriasica.[123] La PUVA-terapia può essere associata a nausea, cefalea, stanchezza, bruciore e prurito. Il trattamento con PUVA e psolareni è anche associato a un aumentato rischio di cancro cutaneo,[124] in particolare melanoma maligno e carcinoma squamocellulare.[125] Per questo motivo la PUVA-terapia, utilizzabile secondo diversi schemi di trattamento, non può essere impiegata a lungo termine.
Terapia sistemica
[modifica | modifica wikitesto]
Il trattamento per via sistemica viene riservato ai soggetti con forme gravi o particolarmente estese, oppure a quei pazienti nei quali i trattamenti topici o fototerapici si sono dimostrati inefficaci. La decisione di iniziare una terapia per via sistemica in un soggetto affetto da psoriasi deve essere considerata con grande attenzione e, in ogni caso, deve essere preceduta dalla esecuzione dei normali esami ematochimici e dal controllo dei test di funzionalità epatica a causa della potenziale tossicità di molti farmaci.
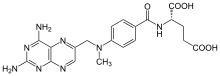
I principali agenti attivi nella psoriasi per via sistemica sono il metotrexate, la ciclosporina A e i retinoidi (acitretina e etretinato).
La ciclosporina A (CsA) è un farmaco immunosoppressore comunemente utilizzato per controllare il rigetto dei trapianti d'organo. Il suo possibile utilizzo nel trattamento della psoriasi fu accidentalmente scoperto alla fine degli anni '70.[126] Quando è utilizzato al dosaggio di 3–5 mg/kg/die risulta molto attivo ed efficace. Ottenuta la remissione clinica (in genere entro 2 mesi di terapia) è possibile passare a un dosaggio di mantenimento oppure sospendere il trattamento. I cicli di trattamento non dovrebbero superare la durata di 6 mesi, eventualmente ripetibili in caso di recidiva.
Il methotrexate (MTX) è un altro farmaco immunosoppressore che viene utilizzato per via orale, sottocutanea, intramuscolare o endovenosa. La maggior parte dei pazienti risponde a dosi comprese tra 7,5 e 15 mg/settimana. Il farmaco risulta mielotossico ed epatotossico, soprattutto a dosaggi elevati.[127]
L'etretinato (E) è indicato in alcuni tipi di psoriasi. Il farmaco viene assunto per via orale e il dosaggio che permette di ottenere una buona risposta terapeutica in genere è compreso tra 0,75 e 1 mg/kg/die. Il farmaco può comportare un innalzamento dei valori di trigliceridi e colesterolo, nonché danni osteoarticolari, talvolta clinicamente non evidenti ma documentabili con l'esecuzione di radiografiche vertebrali. Altri effetti avversi che compaiono con una certa frequenza con l'utilizzo dei retinoidi, sono di carattere muco-cutaneo e la loro intensità è spesso dose-correlata.
L'acitretina in molti Paesi ha sostituito l'etretinato. Si tratta di un retinoide con effetti molto simili a quest'ultimo, somministrabile per via orale e caratterizzato da un metabolismo più rapido.[128][129]
Farmaci biologici
[modifica | modifica wikitesto]I farmaci biologici rappresentano uno dei maggiori progressi ottenuti dalla medicina negli ultimi anni in campo terapeutico.
Il successo di queste nuove terapie risiede nella loro grande selettività d'azione che consente di ottenere, nella maggior parte dei casi, una notevole efficacia terapeutica con assenza di tossicità per gli organi nel trattamento a lungo termine e una buona tollerabilità.
I farmaci biologici si caratterizzano per la capacità di interferire in modo selettivo, a vari livelli e con modalità di azione differenti, nei processi immunologici che scatenano e sostengono la psoriasi. Come è noto da anni ed è già stato trattato nella sezione patogenesi, nello sviluppo della psoriasi sono infatti coinvolte sia cellule proprie della cute, quali i cheratociti, sia cellule del sangue destinate alla regolazione delle risposte immunitarie, come i linfociti T. È proprio l'alterazione del fisiologico "dialogo" fra questi due tipi di cellule che dà luogo a uno squilibrio nella sintesi dei prodotti dei linfociti T, con abnorme produzione di una serie di molecole di interazione cellulare che porta, in ultima analisi, alla flogosi, all'eritema e alla formazione di squame.
I farmaci biologici finora prodotti, ottenuti attraverso le tecniche del DNA ricombinante, agiscono su specifiche molecole attivate nella psoriasi, quali il TNF-alfa o l'interleuchina 12/23, andando a colpire selettivamente uno dei «centri vitali» della malattia. Questi farmaci sono anticorpi monoclonali privi di tossicità d'organo nel lungo termine. Questo significa che una volta iniziati, non è prevista una loro sospensione, a meno di eventi avversi, intolleranza o inefficacia. La somministrazione, che in genere avviene tramite iniezioni sottocutanee o infusione endovenosa, può essere adeguatamente diluita nel tempo con intervalli tra i trattamenti che vanno da una settimana a dodici settimane in relazione all'emivita della singola molecola. L'intervallo tra le somministrazioni determina un conseguente miglioramento della qualità della vita del paziente, che può aderire in modo più agevole al progetto terapeutico. La storia clinica di neoplasia controindica il ricorso ai farmaci biologici. L'efficacia di questi ultimi inoltre, in particolare degli anti-TNF-alfa, è notevolmente ridotta nei soggetti obesi.[130]
I farmaci biologici registrati dall'EMA (European Medicines Agency) sono stati monitorati in un registro italiano nell'ambito del progetto "PsoCare", da alcuni centri di riferimento, per verificarne la tollerabilità, l'efficienza e l'efficacia a lungo termine.
Etanercept
[modifica | modifica wikitesto]L'etanercept è una proteina di fusione ottenuta tramite tecniche di DNA ricombinante del recettore umano p75 del fattore TNF-alfa con la frazione Fc dell'immunoglobulina umana IgG1. La proteina funziona da recettore solubile per il TNF-alfa e possiede un'affinità di legame per il TNF-alfa più alta di quella degli altri recettori solubili. Il farmaco viene somministrato con punture sottocutanee somministrate settimanalmente. L'etanercept, registrato all'EMEA (Agenzia europea per i medicinali), è un farmaco indicato per la psoriasi, l'artrite psoriasica, l'artrite reumatoide e la spondilite anchilosante.
Efalizumab
[modifica | modifica wikitesto]L'efalizumab è un anticorpo monoclonale umanizzato ricombinante che lega specificatamente un'importante molecola di adesione dei linfociti T, fondamentale in tre processi chiave nella genesi della psoriasi, quali il legame dei linfociti ad altre cellule, la migrazione dal sangue al derma e l'attivazione delle cellule T, che conduce al rilascio delle citochine infiammatorie e alla proliferazione dei cheratinociti. Questo farmaco è stato registrato all'EMEA, indicato per la psoriasi e somministrato con punture sottocutanee. L'efalizumab è stato sospeso dall'EMA (precedentemente chiamata EMEA) nel febbraio 2009 per elevata tossicità (rischio di morte per leucoencefalopatia multifocale progressiva) e scarsa efficacia[131][132].
Infliximab
[modifica | modifica wikitesto]L'infliximab è un anticorpo monoclonale chimerico che si lega con alta specificità e affinità sia alla forma solubile sia a quella trans-membrana del Tumor Necrosis Factor (TNF-alfa), inibendone l'attività. Il TNF-alfa è una citochina pro-infiammatoria presente ad alti livelli nelle lesioni psoriasiche e nella sinovia articolare di pazienti con artrite psoriasica. Numerose evidenze dimostrano che esiste una correlazione fra la gravità della patologia cutanea e l'aumentata concentrazione di TNF-alfa nel siero. L'infliximab pertanto agisce riducendo l'infiammazione e l'iperproliferazione rispettivamente dell'eritema e della formazione della squama. Attualmente in Italia è stato approvato nella terapia dell'artrite reumatoide, della malattia di Crohn, della spondilite anchilosante, per l'artrite psoriasica e per la psoriasi. La somministrazione del farmaco avviene per via endovenosa.
Adalimumab
[modifica | modifica wikitesto]L'adalimumab è un anticorpo monoclonale che ha come target il TNF-alfa. L'anticorpo viene somministrato per via sottocutanea in preparazione liquida alla dose di 40 mg ogni due settimane. Come tutti gli anti TNF-alfa possiede una grande selettività d'azione, cioè è in grado di agire solo sull'attività della molecola, senza interferire con altri sistemi dell'organismo. Nel 2008 il farmaco è stato approvato per l'utilizzo nella psoriasi e nella artrite psorisiaca. Nel 2018 è il risultato il farmaco che ha generato il maggior fatturato nel mondo, con 19.936 milioni di dollari. Attualmente, a seguito della scadenza del brevetto, sono disponibili numerosi biosimilari di adalimumab.
Alefacept
[modifica | modifica wikitesto]L'alefacept è una proteina di fusione umana LFA-3/IgG1 che agisce bloccando l'interazione tra le cellule che presentano l'antigene e i linfociti T. Il farmaco è stato approvato dalla Food and Drug Administration (FDA) ma non ha mai ricevuto l'approvazione dall'autorità europea European Medicines Agency (EMA). Nel 2011 la società farmaceutica che lo produceva comunicava di aver cessato la promozione, la produzione, le distribuzione e la vendita del farmaco per problemi di approvvigionamento.[133]
Ustekinumab
[modifica | modifica wikitesto]L'ustekinumab è un anticorpo monoclonale IgGk1 interamente umano, che lega interleuchina 12 e 23, approvato per la psoriasi a placche e per artrite psoriasica sia da FDA che da EMA[134]. L'anticorpo si è dimostrato efficace anche nella malattia di Crohn[135]. Viene somministrato per via sottocutanea in dosaggio da 45 mg per individui con peso inferiore o uguale a 100 kg e 90 mg per individui con peso superiore a 100 kg ogni 12 settimane.
Prognosi
[modifica | modifica wikitesto]La maggior parte delle persone con psoriasi presentano solo lievi lesioni cutanee che possono essere trattate efficacemente con terapie topiche.[136]
Tuttavia, è noto che la psoriasi possa avere un impatto negativo sulla qualità della vita, sia del paziente che dei suoi familiari.[137] A seconda della gravità e della localizzazione dei focolai, gli individui possono sperimentare un rilevante disagio fisico e alcune difficoltà motorie. Prurito e dolore possono interferire con le attività di base, come la cura di sé e il sonno.[138] La partecipazione alle attività sportive, lo svolgimento di alcune professioni e la cura per i propri familiari, possono diventare attività difficili per coloro con lesioni sulle mani e sui piedi.[138] Placche presenti sul cuoio capelluto possono essere particolarmente imbarazzanti e possono essere scambiate per forfora.[139]
Gli individui con psoriasi possono accusare una scarsa immagine di sé che nasce dalla paura di incorrere nel pubblico rifiuto e dalle preoccupazioni psicosessuali. La psoriasi è stata associata a una bassa autostima e il disturbo depressivo è più comune tra coloro che soffrono di questa condizione.[140] Le persone con psoriasi spesso sono vittime di pregiudizi a causa dell'erronea credenza diffusa che essa sia contagiosa.[138] Il disagio psicologico può portare a depressione significativa e isolamento sociale; un alto tasso di ideazione suicidiaria è stato associato con la malattia.[141] Esistono molti strumenti per misurare la qualità della vita dei pazienti affetti da psoriasi e altri disturbi dermatologici. La ricerca clinica ha indicato che i pazienti vanno incontro spesso a una diminuzione della qualità della vita.[142] I bambini con psoriasi possono essere vittime di episodi di "bullismo".[143]
Diverse condizioni sono associate con la psoriasi. Queste si verificano più frequentemente nelle persone anziane. Quasi la metà degli individui con psoriasi di età superiore ai 65 anni accusano almeno tre comorbilità mentre i due terzi ne hanno almeno due.[144]
Malattia cardiovascolare
[modifica | modifica wikitesto]La psoriasi è stata associata con l'obesità[140] e con numerosi altri disturbi cardiovascolari e metabolici. L'incidenza del diabete è più alto del 27% nelle persone affette dalla condizione rispetto a coloro che non ne soffrono..[145] La psoriasi grave può essere ancora più fortemente associata con lo sviluppo di diabete rispetto alla psoriasi lieve.[145] I pazienti più giovani vedono anche un aumentato del rischio di sviluppare il diabete.[144][146] Le persone con psoriasi o artrite psoriasica hanno un rischio leggermente più elevato di incorrere in malattie cardiache e infarti miocardici rispetto alla popolazione generale. Il rischio di malattia cardiovascolare sembra essere correlata con la gravità della psoriasi e con la sua durata. Non vi sono, tuttavia, consistenti prove che suggeriscono che la psoriasi possa essere associata a un aumentato del rischio di morte per eventi cardiovascolari. L'assunzione di methotrexate può fornire un livello di protezione per il cuore.[144][147]
Le probabilità di soffrire di ipertensione è 1,58 maggiore nelle persone con psoriasi rispetto a coloro che sono privi di questa condizione; tale dato risulta essere più elevato nei gravi casi di psoriasi. Una simile correlazione è stata osservata nelle persone che soffrono di artrite psoriasica, le cui probabilità di sviluppare ipertensione sono risultate 2,07 volte maggiori rispetto alla popolazione generale. La correlazione tra la psoriasi e l'ipertensione, al 2015, non è ancora stata compresa. Sono stati ipotizzati diversi meccanismi che potrebbero essere coinvolti, come la disregolazione del sistema renina-angiotensina, elevati livelli di endotelina 1 nel sangue e un aumento dello stress ossidativo.[146][148] L'incidenza delle alterazioni del ritmo cardiaco come la fibrillazione atriale è di 1,31 volte maggiore nelle persone con psoriasi lieve e 1,63 volte maggiore nelle persone con psoriasi grave.[86] Si può riscontrare anche un leggero aumento del rischio di ictus soprattutto nei casi più gravi di psoriasi.[147][149] Il trattamento degli alti livelli di colesterolo mediante l'assunzione di statine, è stata associata alla ridotta gravità della psoriasi, come misurato dal punteggio PASI, ed è stato anche correlata a un miglioramento di altri fattori di rischio della malattia cardiovascolare, come i marker di infiammazione.[150] Tali effetti cardioprotettivi sono attribuiti alla capacità delle statine di migliorare il profilo lipidico del sangue e per via dei loro effetti anti-infiammatori. Si ritiene, pertanto, che l'uso di statine nei pazienti con psoriasi e iperlipidemia, comporti una diminuzione dei livelli di alta sensibilità alla proteina C-reattiva e TNF e a una ridotta attività della proteina immunitaria LFA-1.[150] Rispetto ai soggetti senza psoriasi, le persone con tale condizione hanno una probabilità maggiore di soddisfare i criteri per la sindrome metabolica.[151][152]
Note
[modifica | modifica wikitesto]- ^ WH. Boehncke, S. Boehncke, Research in practice: the systemic aspects of psoriasis., in J Dtsch Dermatol Ges, vol. 6, n. 8, agosto 2008, pp. 622-5, DOI:10.1111/j.1610-0387.2008.06785.x, PMID 18564207.
- ^ WH. Boehncke, S. Boehncke, Cardiovascular mortality in psoriasis and psoriatic arthritis: epidemiology, pathomechanisms, therapeutic implications, and perspectives., in Curr Rheumatol Rep, vol. 14, n. 4, agosto 2012, pp. 343-8, DOI:10.1007/s11926-012-0260-8, PMID 22562431.
- ^ T. Xu, Y. Zhang, Association Of Psoriasis With Stroke And Myocardial Infarction: Meta Analysis Of Cohort Studies., in Br J Dermatol, agosto 2012, DOI:10.1111/bjd.12002, PMID 22897416.
- ^ AB. Kimball, A. Guerin; D. Latremouille-Viau; AP. Yu; S. Gupta; Y. Bao; P. Mulani, Coronary heart disease and stroke risk in patients with psoriasis: retrospective analysis., in Am J Med, vol. 123, n. 4, aprile 2010, pp. 350-7, DOI:10.1016/j.amjmed.2009.08.022, PMID 20362755.
- ^ R. Ghazizadeh, M. Tosa; M. Ghazizadeh, Clinical improvement in psoriasis with treatment of associated hyperlipidemia., in Am J Med Sci, vol. 341, n. 5, maggio 2011, pp. 394-8, DOI:10.1097/MAJ.0b013e3181ff8eeb, PMID 21233693.
- ^ C. Kahl, B. Hansen; K. Reich, [Nail psoriasis--an ignored disorder. Pathogenesis, diagnosis and therapy]., in Hautarzt, vol. 63, n. 3, marzo 2012, pp. 184-91, DOI:10.1007/s00105-011-2228-4, PMID 22382303.
- ^ MS. Day, D. Nam; S. Goodman; EP. Su; M. Figgie, Psoriatic arthritis., in J Am Acad Orthop Surg, vol. 20, n. 1, gennaio 2012, pp. 28-37, DOI:10.5435/JAAOS-20-01-028, PMID 22207516.
- ^ A. Shai, D. Vardy; A. Zvulunov, [Psoriasis, biblical afflictions and patients' dignity]., in Harefuah, vol. 141, n. 5, maggio 2002, pp. 479-82, 496, PMID 12073533.
- ^ L. Nardelli, [Psoriasis in the history of medicine]., in G Ital Dermatol, vol. 100, Lug-Ago 1959, pp. 363-88, PMID 14426024.
- ^ LK. Eckes, [Psoriasis and leprosy in the light of common history. A contribution on epidemiology and differential diagnosis]., in Hautarzt, vol. 29, n. 6, giugno 1978, pp. 331-6, PMID 350808.
- ^ A. Lyell, Leprosy and psoriasis., in J Am Acad Dermatol, vol. 16, 3 Pt 1, marzo 1987, pp. 620-2, PMID 3546422.
- ^ FO. Meenan, A note on the history of psoriasis., in Ir J Med Sci, n. 351, marzo 1955, pp. 141-2, PMID 14353580.
- ^ FS. Glickman, Lepra, psora, psoriasis., in J Am Acad Dermatol, vol. 14, 5 Pt 1, maggio 1986, pp. 863-6, PMID 3519699.
- ^ K. Holubar, Psoriasis--100 years ago., in Dermatologica, vol. 180, n. 1, 1990, pp. 1-4, PMID 1968402.
- ^ B. Gordon, PM. Inman; P. Trinder, Mercury absorption and psoriasis., in Br Med J, vol. 2, n. 5003, novembre 1956, pp. 1202-6, PMID 13364416.
- ^ F. Kern, N. Roberts; L. Ostlere; J. Langtry; RC. Staughton, Ammoniated mercury ointment as a cause of peripheral neuropathy., in Dermatologica, vol. 183, n. 4, 1991, pp. 280-2, PMID 1667099.
- ^ a b EM. Farber, History of the treatment of psoriasis., in J Am Acad Dermatol, vol. 27, n. 4, ottobre 1992, pp. 640-5, PMID 1401327.
- ^ JR. Sorenson, W. Hangarter, Treatment of rheumatoid and degenerative diseases with copper complexes: a review with emphasis on copper-salicylate., in Inflammation, vol. 2, n. 3, settembre 1977, pp. 217-38, PMID 367963.
- ^ Henry G. Piffard, "A Treatise On The Materia Medica And Therapeutics Of The Skin", Sampson Low, Marston, Searle & Rivington, 1881.
- ^ Smith ML. Environmental and sports-related skin diseases. In: Bolognia, JL, et al., eds. Dermatology. 2nd ed. London: Mosby, 2008: 1364
- ^ RA. Schwartz, Arsenic and the skin., in Int J Dermatol, vol. 36, n. 4, aprile 1997, pp. 241-50, PMID 9169318.
- ^ B. Lindelöf, Grenz ray therapy in dermatology. An experimental, clinical and epidemiological study., in Acta Derm Venereol Suppl (Stockh), vol. 132, 1987, pp. 1-67, PMID 3481149.
- ^ B. Lindelöf, [Grenz ray therapy]., in Hautarzt, vol. 40, n. 1, gennaio 1989, pp. 4-7, PMID 2646248.
- ^ a b H. Takahashi, K. Nakamura; F. Kaneko; H. Nakagawa; H. Iizuka, Analysis of psoriasis patients registered with the Japanese Society for Psoriasis Research from 2002-2008., in J Dermatol, vol. 38, n. 12, dicembre 2011, pp. 1125-9, DOI:10.1111/j.1346-8138.2010.01145.x, PMID 21951304.
- ^ C. Bonifati, M. Carducci; A. Mussi; L. D'Auria; F. Ameglio, Recognition and treatment of psoriasis. Special considerations in elderly patients., in Drugs Aging, vol. 12, n. 3, marzo 1998, pp. 177-90, PMID 9534019.
- ^ MA. de Rie, AY. Goedkoop; JD. Bos, Overview of psoriasis., in Dermatol Ther, vol. 17, n. 5, 2004, pp. 341-9, DOI:10.1111/j.1396-0296.2004.04037.x, PMID 15379769.
- ^ A. Kawada, T. Tezuka; Y. Nakamizo; H. Kimura; H. Nakagawa; M. Ohkido; A. Ozawa; A. Ohkawara; H. Kobayashi; S. Harada; A. Igarashi, A survey of psoriasis patients in Japan from 1982 to 2001., in J Dermatol Sci, vol. 31, n. 1, febbraio 2003, pp. 59-64, PMID 12615365.
- ^ JM. Gelfand, R. Weinstein; SB. Porter; AL. Neimann; JA. Berlin; DJ. Margolis, Prevalence and treatment of psoriasis in the United Kingdom: a population-based study., in Arch Dermatol, vol. 141, n. 12, dicembre 2005, pp. 1537-41, DOI:10.1001/archderm.141.12.1537, PMID 16365254.
- ^ L. Naldi, P. Colombo; EB. Placchesi; R. Piccitto; L. Chatenoud; C. La Vecchia, Study design and preliminary results from the pilot phase of the PraKtis study: self-reported diagnoses of selected skin diseases in a representative sample of the Italian population., in Dermatology, vol. 208, n. 1, 2004, pp. 38-42, DOI:10.1159/000075044, PMID 14730235.
- ^ R. Parisi, DP. Symmons; CE. Griffiths; DM. Ashcroft, Global Epidemiology of Psoriasis: A Systematic Review of Incidence and Prevalence., in J Invest Dermatol, settembre 2012, DOI:10.1038/jid.2012.339, PMID 23014338.
- ^ a b V. Chandran, SP. Raychaudhuri, Geoepidemiology and environmental factors of psoriasis and psoriatic arthritis., in J Autoimmun, vol. 34, n. 3, maggio 2010, pp. J314-21, DOI:10.1016/j.jaut.2009.12.001, PMID 20034760.
- ^ R. Zenz, R. Eferl; L. Kenner; L. Florin; L. Hummerich; D. Mehic; H. Scheuch; P. Angel; E. Tschachler; EF. Wagner, Psoriasis-like skin disease and arthritis caused by inducible epidermal deletion of Jun proteins., in Nature, vol. 437, n. 7057, settembre 2005, pp. 369-75, DOI:10.1038/nature03963, PMID 16163348.
- ^ R. de Cid, E. Riveira-Munoz; PL. Zeeuwen; J. Robarge; W. Liao; EN. Dannhauser; E. Giardina; PE. Stuart; R. Nair; C. Helms; G. Escaramís, Deletion of the late cornified envelope LCE3B and LCE3C genes as a susceptibility factor for psoriasis., in Nat Genet, vol. 41, n. 2, febbraio 2009, pp. 211-5, DOI:10.1038/ng.313, PMID 19169253.
- ^ NJ. Fiumara, Psoriasis of the penis: Koebner reaction. Following oral genital exposure., in J Am Vener Dis Assoc, vol. 3, 2 Pt 1, dicembre 1976, pp. 59-60, PMID 1010767.
- ^ EW. Rosenberg, PW. Noah, The Koebner phenomenon and the microbial basis of psoriasis., in J Am Acad Dermatol, vol. 18, 1 Pt 1, gennaio 1988, pp. 151-8, PMID 3279081.
- ^ RM. Rosen, Annular pustular psoriasis induced by UV radiation from tanning salon use., in J Am Acad Dermatol, vol. 25, 2 Pt 1, agosto 1991, pp. 336-7, PMID 1918477.
- ^ A. Rebora, Candida and psoriasis., in Acta Derm Venereol, vol. 84, n. 2, 2004, pp. 175; author reply 175, PMID 15206710.
- ^ A. Waldman, A. Gilhar; L. Duek; I. Berdicevsky, Incidence of Candida in psoriasis--a study on the fungal flora of psoriatic patients., in Mycoses, vol. 44, n. 3-4, maggio 2001, pp. 77-81, PMID 11413927.
- ^ L. Naldi, L. Peli; F. Parazzini; CF. Carrel, Family history of psoriasis, stressful life events, and recent infectious disease are risk factors for a first episode of acute guttate psoriasis: results of a case-control study., in J Am Acad Dermatol, vol. 44, n. 3, marzo 2001, pp. 433-8, DOI:10.1067/mjd.2001.110876, PMID 11209111.
- ^ CM. Owen, RJ. Chalmers; T. O'Sullivan; CE. Griffiths, A systematic review of antistreptococcal interventions for guttate and chronic plaque psoriasis., in Br J Dermatol, vol. 145, n. 6, dicembre 2001, pp. 886-90, PMID 11899140.
- ^ CM. Owen, RJ. Chalmers; T. O'Sullivan; CE. Griffiths, Antistreptococcal interventions for guttate and chronic plaque psoriasis., in Cochrane Database Syst Rev, n. 2, 2000, pp. CD001976, DOI:10.1002/14651858.CD001976, PMID 10796842.
- ^ BS. Baker, AV. Owles; L. Fry, A possible role for vaccination in the treatment of psoriasis?, in G Ital Dermatol Venereol, vol. 143, n. 2, aprile 2008, pp. 105-17, PMID 18833037.
- ^ EW. Rosenberg, PW. Noah; RB. Skinner, Microorganisms and psoriasis., in J Natl Med Assoc, vol. 86, n. 4, aprile 1994, pp. 305-10, PMID 8040907.
- ^ EW. Rosenberg, PW. Noah; RB. Skinner; R. Vander Zwaag; SK. West; JF. Browder, Microbial associations of 167 patients with psoriasis., in Acta Derm Venereol Suppl (Stockh), vol. 146, 1989, pp. 72-4; discussion 75, PMID 2609890.
- ^ FC. Arnett, JD. Reveille; M. Duvic, Psoriasis and psoriatic arthritis associated with human immunodeficiency virus infection., in Rheum Dis Clin North Am, vol. 17, n. 1, febbraio 1991, pp. 59-78, PMID 2041889.
- ^ MA. Muñoz-Pérez, A. Rodriguez-Pichardo; F. Camacho; MA. Colmenero, Dermatological findings correlated with CD4 lymphocyte counts in a prospective 3 year study of 1161 patients with human immunodeficiency virus disease predominantly acquired through intravenous drug abuse., in Br J Dermatol, vol. 139, n. 1, luglio 1998, pp. 33-9, PMID 9764146.
- ^ J. Badger, TG. Berger; C. Gambla; JY. Koo, HIV and psoriasis., in Clin Rev Allergy Immunol, vol. 14, n. 4, pp. 417-31, DOI:10.1007/BF02771755, PMID 9040969.
- ^ TA. Maurer, Dermatologic manifestations of HIV infection., in Top HIV Med, vol. 13, n. 5, pp. 149-54, PMID 16377853.
- ^ a b c DJ. Fife, JM. Waller; EW. Jeffes; JY. Koo, Unraveling the paradoxes of HIV-associated psoriasis: a review of T-cell subsets and cytokine profiles., in Dermatol Online J, vol. 13, n. 2, 2007, p. 4, PMID 17498423.
- ^ E. Mallon, CB. Bunker, HIV-associated psoriasis., in AIDS Patient Care STDS, vol. 14, n. 5, maggio 2000, pp. 239-46, DOI:10.1089/108729100317696, PMID 10833810.
- ^ LM. Austin, M. Ozawa; T. Kikuchi; IB. Walters; JG. Krueger, The majority of epidermal T cells in Psoriasis vulgaris lesions can produce type 1 cytokines, interferon-gamma, interleukin-2, and tumor necrosis factor-alpha, defining TC1 (cytotoxic T lymphocyte) and TH1 effector populations: a type 1 differentiation bias is also measured in circulating blood T cells in psoriatic patients., in J Invest Dermatol, vol. 113, n. 5, novembre 1999, pp. 752-9, DOI:10.1046/j.1523-1747.1999.00749.x, PMID 10571730.
- ^ R. Wolf, V. Ruocco, Triggered psoriasis., in Adv Exp Med Biol, vol. 455, 1999, pp. 221-5, PMID 10599347.
- ^ a b E. Dika, F. Bardazzi; R. Balestri; HI. Maibach, Environmental factors and psoriasis., in Curr Probl Dermatol, vol. 35, 2007, pp. 118-35, DOI:10.1159/0000106419, PMID 17641494.
- ^ a b M. O'Brien, J. Koo, The mechanism of lithium and beta-blocking agents in inducing and exacerbating psoriasis., in J Drugs Dermatol, vol. 5, n. 5, maggio 2006, pp. 426-32, PMID 16703778.
- ^ M. Afshar, AD. Martinez; RL. Gallo; TR. Hata, Induction and exacerbation of psoriasis with Interferon-alpha therapy for hepatitis C: A review and analysis of 36 cases., in J Eur Acad Dermatol Venereol, giugno 2012, DOI:10.1111/j.1468-3083.2012.04582.x, PMID 22671985.
- ^ a b V. Milavec-Puretić, M. Mance; R. Ceović; J. Lipozenčić, Drug induced psoriasis., in Acta Dermatovenerol Croat, vol. 19, n. 1, 2011, pp. 39-42, PMID 21489366.
- ^ L. Fry, BS. Baker, Triggering psoriasis: the role of infections and medications., in Clin Dermatol, vol. 25, n. 6, pp. 606-15, DOI:10.1016/j.clindermatol.2007.08.015, PMID 18021899.
- ^ a b EA. Abel, LM. DiCicco; EK. Orenberg; JE. Fraki; EM. Farber, Drugs in exacerbation of psoriasis., in J Am Acad Dermatol, vol. 15, 5 Pt 1, novembre 1986, pp. 1007-22, PMID 2878015.
- ^ a b KH. Basavaraj, NM. Ashok; R. Rashmi; TK. Praveen, The role of drugs in the induction and/or exacerbation of psoriasis., in Int J Dermatol, vol. 49, n. 12, dicembre 2010, pp. 1351-61, DOI:10.1111/j.1365-4632.2010.04570.x, PMID 21091671.
- ^ SP. Raychaudhuri, J. Gross, Psoriasis risk factors: role of lifestyle practices., in Cutis, vol. 66, n. 5, novembre 2000, pp. 348-52, PMID 11107520.
- ^ S. Jankovic, M. Raznatovic; J. Marinkovic; J. Jankovic; N. Maksimovic, Risk factors for psoriasis: A case-control study., in J Dermatol, vol. 36, n. 6, giugno 2009, pp. 328-34, DOI:10.1111/j.1346-8138.2009.00648.x, PMID 19500181.
- ^ L. Manolache, D. Petrescu-Seceleanu; V. Benea, Life events involvement in psoriasis onset/recurrence., in Int J Dermatol, vol. 49, n. 6, giugno 2010, pp. 636-41, DOI:10.1111/j.1365-4632.2009.04367.x, PMID 20618467.
- ^ SM. Behnam, SE. Behnam; JY. Koo, Alcohol as a risk factor for plaque-type psoriasis., in Cutis, vol. 76, n. 3, settembre 2005, pp. 181-5, PMID 16268261.
- ^ Naldi L., Rebora A., Dermatologia basata sulle prove di efficacia, 2006, Masson
- ^ RP. Dellavalle, KR. Johnson, Do smoking, obesity, and stress cause psoriasis?, in J Invest Dermatol, vol. 125, n. 1, luglio 2005, pp. vi-vii, DOI:10.1111/j.0022-202X.2005.23792.x, PMID 15982291.
- ^ Le sigarette bruciano anche la pelle - Corriere.it
- ^ L. Naldi, L. Chatenoud; D. Linder; A. Belloni Fortina; A. Peserico; AR. Virgili; PL. Bruni; V. Ingordo; G. Lo Scocco; C. Solaroli; D. Schena, Cigarette smoking, body mass index, and stressful life events as risk factors for psoriasis: results from an Italian case-control study., in J Invest Dermatol, vol. 125, n. 1, luglio 2005, pp. 61-7, DOI:10.1111/j.0022-202X.2005.23681.x, PMID 15982303.
- ^ MA. Gupta, AK. Gupta; CN. Ellis; JJ. Voorhees, Some psychosomatic aspects of psoriasis., in Adv Dermatol, vol. 5, 1990, pp. 21-30; discussion 31, PMID 2204373.
- ^ Y. Lee, YH. Nam; JH. Lee; JK. Park; YJ. Seo, Hypocalcaemia-induced pustular psoriasis-like skin eruption., in Br J Dermatol, vol. 152, n. 3, marzo 2005, pp. 591-3, DOI:10.1111/j.1365-2133.2005.06460.x, PMID 15787848.
- ^ S. Aksoylar, Y. Aydinok; E. Serdaroğlu; M. Coker; F. Ozdemir; F. Ozkinay, HDR (hypoparathyroidism, sensorineural deafness, renal dysplasia) syndrome presenting with hypocalcemia-induced generalized psoriasis., in J Pediatr Endocrinol Metab, vol. 17, n. 7, luglio 2004, pp. 1031-4, PMID 15301053.
- ^ T. Maeda, H. Hasegawa; A. Matsuda; M. Kinoshita; O. Matsumura; T. Mitarai, [Severe hypocalcemia compatible with idiopathic hypoparathyroidism associated with psoriasis vulgaris]., in Nihon Naika Gakkai Zasshi, vol. 92, n. 12, dicembre 2003, pp. 2412-4, PMID 14743761.
- ^ Diani M, Altomare G, Reali E, T cell responses in psoriasis and psoriatic arthritis, in Autoimmun Rev, vol. 14, n. 4, 2015, pp. 286-92, DOI:10.1016/j.autrev.2014.11.012, PMID 25445403.
- ^ DC. ABELE, RL. DOBSON; JB. GRAHAM, HEREDITY AND PSORIASIS. STUDY OF A LARGE FAMILY., in Arch Dermatol, vol. 88, luglio 1963, pp. 38-47, PMID 14042660.
- ^ W. Watson, HM. Cann; EM. Farber; ML. Nall, The genetics of psoriasis., in Arch Dermatol, vol. 105, n. 2, febbraio 1972, pp. 197-207, PMID 5060862.
- ^ V. Chandran, CT. Schentag; JE. Brockbank; FJ. Pellett; S. Shanmugarajah; SM. Toloza; P. Rahman; DD. Gladman, Familial aggregation of psoriatic arthritis., in Ann Rheum Dis, vol. 68, n. 5, maggio 2009, pp. 664-7, DOI:10.1136/ard.2008.089367, PMID 18524791.
- ^ a b c FO. Nestle, DH. Kaplan; J. Barker, Psoriasis., in N Engl J Med, vol. 361, n. 5, luglio 2009, pp. 496-509, DOI:10.1056/NEJMra0804595, PMID 19641206.
- ^ AM. Bowcock, JN. Barker, Genetics of psoriasis: the potential impact on new therapies., in J Am Acad Dermatol, vol. 49, 2 Suppl, agosto 2003, pp. S51-6, PMID 12894126.
- ^ A. Pasić, J. Lipozencić; R. Ceović; K. Kostović, The genetics of psoriasis--selected novelties in 2008., in Acta Dermatovenerol Croat, vol. 17, n. 3, 2009, pp. 176-81, PMID 19818216.
- ^ LD. Sun, W. Li; S. Yang; X. Fan; KL. Yan; YH. Liang; M. Gao; Y. Cui; FL. Xiao; WH. Du; KY. Zhang, Evidence for a novel psoriasis susceptibility locus at 9q33-9q34 in Chinese Hans., in J Invest Dermatol, vol. 127, n. 5, maggio 2007, pp. 1140-4, DOI:10.1038/sj.jid.5700671, PMID 17205061.
- ^ a b Gudjónsson JE, Kárason A, Antonsdóttir AA, Rúnarsdóttir EH, Gulcher JR, Stefánsson K, Valdimarsson H, HLA-Cw6-positive and HLA-Cw6-negative patients with Psoriasis vulgaris have distinct clinical features, in J. Invest. Dermatol., vol. 118, n. 2, 2002, pp. 362-5, DOI:10.1046/j.0022-202x.2001.01656.x, PMID 11841557.
- ^ RO. Leder, JN. Mansbridge; J. Hallmayer; SE. Hodge, Familial psoriasis and HLA-B: unambiguous support for linkage in 97 published families., in Hum Hered, vol. 48, n. 4, pp. 198-211, PMID 9694251.
- ^ Yim SH, Jung SH, Chung B, Chung YJ, Clinical implications of copy number variations in autoimmune disorders, in Korean J. Intern. Med., vol. 30, n. 3, 2015, pp. 294-304, DOI:10.3904/kjim.2015.30.3.294, PMC 4438283, PMID 25995659.
- ^ M. Cargill, SJ. Schrodi; M. Chang; VE. Garcia; R. Brandon; KP. Callis; N. Matsunami; KG. Ardlie; D. Civello; JJ. Catanese; DU. Leong, A large-scale genetic association study confirms IL12B and leads to the identification of IL23R as psoriasis-risk genes., in Am J Hum Genet, vol. 80, n. 2, febbraio 2007, pp. 273-90, DOI:10.1086/511051, PMID 17236132.
- ^ RP. Nair, A. Ruether; PE. Stuart; S. Jenisch; T. Tejasvi; R. Hiremagalore; S. Schreiber; D. Kabelitz; HW. Lim; JJ. Voorhees; E. Christophers, Polymorphisms of the IL12B and IL23R genes are associated with psoriasis., in J Invest Dermatol, vol. 128, n. 7, luglio 2008, pp. 1653-61, DOI:10.1038/sj.jid.5701255, PMID 18219280.
- ^ JE. Gudjonsson, Genetic variation and psoriasis., in G Ital Dermatol Venereol, vol. 143, n. 5, ottobre 2008, pp. 299-305, PMID 18833071.
- ^ CT. Jordan, L. Cao; ED. Roberson; S. Duan; CA. Helms; RP. Nair; KC. Duffin; PE. Stuart; D. Goldgar; G. Hayashi; EH. Olfson, Rare and common variants in CARD14, encoding an epidermal regulator of NF-kappaB, in psoriasis., in Am J Hum Genet, vol. 90, n. 5, maggio 2012, pp. 796-808, DOI:10.1016/j.ajhg.2012.03.013, PMID 22521419.
- ^ CT. Jordan, L. Cao; ED. Roberson; KC. Pierson; CF. Yang; CE. Joyce; C. Ryan; S. Duan; CA. Helms; Y. Liu; Y. Chen, PSORS2 is due to mutations in CARD14., in Am J Hum Genet, vol. 90, n. 5, maggio 2012, pp. 784-95, DOI:10.1016/j.ajhg.2012.03.012, PMID 22521418.
- ^ BJ. Nickoloff, The immunologic and genetic basis of psoriasis., in Arch Dermatol, vol. 135, n. 9, settembre 1999, pp. 1104-10, PMID 10490116.
- ^ DY. Leung, JB. Travers; R. Giorno; DA. Norris; R. Skinner; J. Aelion; LV. Kazemi; MH. Kim; AE. Trumble; M. Kotb, Evidence for a streptococcal superantigen-driven process in acute guttate psoriasis., in J Clin Invest, vol. 96, n. 5, novembre 1995, pp. 2106-12, DOI:10.1172/JCI118263, PMID 7593594.
- ^ JE. Rasmussen, The relationship between infection with group A beta hemolytic streptococci and the development of psoriasis., in Pediatr Infect Dis J, vol. 19, n. 2, febbraio 2000, pp. 153-4, PMID 10694004.
- ^ a b Boehncke WH, Schön MP, Psoriasis, in Lancet, 2015, DOI:10.1016/S0140-6736(14)61909-7, PMID 26025581.
- ^ Abbott R, Whear R, Nikolaou V, Bethel A, Coon JT, Stein K, Dickens C, Tumour necrosis factor-α inhibitor therapy in chronic physical illness: A systematic review and meta-analysis of the effect on depression and anxiety, in J Psychosom Res, 2015, DOI:10.1016/j.jpsychores.2015.04.008, PMID 25935351.
- ^ Trifunović J, Miller L, Debeljak Ž, Horvat V, Pathologic patterns of interleukin 10 expression--a review, in Biochem Med (Zagreb), vol. 25, n. 1, 2015, pp. 36-48, DOI:10.11613/BM.2015.004, PMC 4401305, PMID 25672465.
- ^ RJ. Chalmers, B. Kirby, Gluten and psoriasis., in Br J Dermatol, vol. 142, n. 1, gennaio 2000, pp. 5-7, PMID 10651687.
- ^ G. Michaëlsson, B. Gerdén; E. Hagforsen; B. Nilsson; I. Pihl-Lundin; W. Kraaz; G. Hjelmquist; L. Lööf, Psoriasis patients with antibodies to gliadin can be improved by a gluten-free diet., in Br J Dermatol, vol. 142, n. 1, gennaio 2000, pp. 44-51, PMID 10651693.
- ^ G. Michaëlsson, S. Ahs; I. Hammarström; IP. Lundin; E. Hagforsen, Gluten-free diet in psoriasis patients with antibodies to gliadin results in decreased expression of tissue transglutaminase and fewer Ki67+ cells in the dermis., in Acta Derm Venereol, vol. 83, n. 6, 2003, pp. 425-9, DOI:10.1080/00015550310015022, PMID 14690336.
- ^ G. Addolorato, A. Parente; G. de Lorenzi; ME. D'angelo Di Paola; L. Abenavoli; L. Leggio; E. Capristo; C. De Simone; M. Rotoli; GL. Rapaccini; G. Gasbarrini, Rapid regression of psoriasis in a coeliac patient after gluten-free diet. A case report and review of the literature., in Digestion, vol. 68, n. 1, 2003, pp. 9-12, PMID 12949434.
- ^ A. Civatte, Psoriasis and Seborrhœic Eczema: Pathological Anatomy and Diagnostic Histology of the Two Dermatoses., in Proc R Soc Med, vol. 18, Dermatol Sect, 1925, pp. 1-11, PMID 20908652.
- ^ HW. Barber, Pustular Psoriasis of the Extremities., in Proc R Soc Med, vol. 26, n. 4, febbraio 1933, pp. 329-33, PMID 19989109.
- ^ TJ. Jaime, BA. Rodrigues; TJ. Jaime; ML. Barbo; DR. Simis, [Psoriasis of von Zumbusch., in An Bras Dermatol, vol. 84, n. 3, luglio 2009, pp. 299-301, PMID 19668933.
- ^ Malattie a carattere desquamativo, su msd-italia.it. URL consultato il 22 novembre 2011 (archiviato dall'url originale il 29 gennaio 2013).
- ^ F. Sampogna, MM. Chren; CF. Melchi; P. Pasquini; S. Tabolli; D. Abeni, Age, gender, quality of life and psychological distress in patients hospitalized with psoriasis., in Br J Dermatol, vol. 154, n. 2, febbraio 2006, pp. 325-31, DOI:10.1111/j.1365-2133.2005.06909.x, PMID 16433804.
- ^ L. Dubertret, U. Mrowietz; A. Ranki; PC. van de Kerkhof; S. Chimenti; T. Lotti; G. Schäfer, European patient perspectives on the impact of psoriasis: the EUROPSO patient membership survey., in Br J Dermatol, vol. 155, n. 4, ottobre 2006, pp. 729-36, DOI:10.1111/j.1365-2133.2006.07405.x, PMID 16965422.
- ^ MJ. Bhosle, A. Kulkarni; SR. Feldman; R. Balkrishnan, Quality of life in patients with psoriasis., in Health Qual Life Outcomes, vol. 4, 2006, p. 35, DOI:10.1186/1477-7525-4-35, PMID 16756666.
- ^ D. Globe, MS. Bayliss; DJ. Harrison, The impact of itch symptoms in psoriasis: results from physician interviews and patient focus groups., in Health Qual Life Outcomes, vol. 7, 2009, p. 62, DOI:10.1186/1477-7525-7-62, PMID 19580674.
- ^ A. Gottlieb, J. Feng; DJ. Harrison; D. Globe, Validation and response to treatment of a pruritus self-assessment tool in patients with moderate to severe psoriasis., in J Am Acad Dermatol, vol. 63, n. 4, ottobre 2010, pp. 580-6, DOI:10.1016/j.jaad.2009.09.049, PMID 20599294.
- ^ T. Fredriksson, U. Pettersson, Severe psoriasis--oral therapy with a new retinoid., in Dermatologica, vol. 157, n. 4, 1978, pp. 238-44, PMID 357213.
- ^ BA. Louden, DJ. Pearce; W. Lang; SR. Feldman, A Simplified Psoriasis Area Severity Index (SPASI) for rating psoriasis severity in clinic patients., in Dermatol Online J, vol. 10, n. 2, 2004, p. 7, PMID 15530297.
- ^ SR. Feldman, AB. Fleischer; DM. Reboussin; SR. Rapp; ML. Exum; AR. Clark; L. Nurre, The self-administered psoriasis area and severity index is valid and reliable., in J Invest Dermatol, vol. 106, n. 1, gennaio 1996, pp. 183-6, PMID 8592072.
- ^ K. Holubar, H. Auspitz, The man behind the eponym. Remembering Heinrich Auspitz., in Am J Dermatopathol, vol. 8, n. 1, febbraio 1986, pp. 83-5, PMID 3518525.
- ^ JD. Bernhard, Auspitz sign is not sensitive or specific for psoriasis., in J Am Acad Dermatol, vol. 22, 6 Pt 1, giugno 1990, pp. 1079-81, PMID 2370333.
- ^ MT. Rahman, NS. Monami; S. Ferdousi; T. Tahmin, Skin biopsy and psoriasis., in Mymensingh Med J, vol. 19, n. 3, luglio 2010, pp. 353-9, PMID 20639826.
- ^ K. Nayek, MK. Dasgupta, Infantile pustular psoriasis--may mimic seborrhic dermatitis., in Indian Pediatr, vol. 38, n. 9, settembre 2001, p. 1059, PMID 11568388.
- ^ A. Krol, B. Krafchik, The differential diagnosis of atopic dermatitis in childhood., in Dermatol Ther, vol. 19, n. 2, Ago 2009, pp. 73-82, DOI:10.1111/j.1529-8019.2006.00058.x, PMID 16669989.
- ^ GD. Eslick, Atypical pityriasis rosea or psoriasis guttata? Early examination is the key to a correct diagnosis., in Int J Dermatol, vol. 41, n. 11, novembre 2002, pp. 788-91, PMID 12453007.
- ^ N. Balato, L. Di Costanzo; A. Balato, Differential diagnosis of psoriasis., in J Rheumatol Suppl, vol. 83, agosto 2009, pp. 24-5, DOI:10.3899/jrheum.090216, PMID 19661533.
- ^ A. Menter, CE. Griffiths, Current and future management of psoriasis., in Lancet, vol. 370, n. 9583, luglio 2007, pp. 272-84, DOI:10.1016/S0140-6736(07)61129-5, PMID 17658398.
- ^ A. Krebs, H. Schaltegger, [Investigations on the mechanism of action of chrysarobin and dithranol (=Cignolin) in psoriasis. Indications for a cytostatic action of these drugs]., in Experientia, vol. 21, n. 3, marzo 1965, pp. 128-9, PMID 5890422.
- ^ AC. Miller, Anthralin cream as short contact therapy for psoriasis., in Cutis, vol. 35, n. 6, giugno 1985, pp. 578-82, PMID 4017653.
- ^ N. Haas, A. Wulff-Woesten; W. Sterry; H. Meffert, [Dithranol in the treatment of scalp psoriasis]., in J Dtsch Dermatol Ges, vol. 1, n. 9, settembre 2003, pp. 688-93, PMID 16285275.
- ^ J. Fuchs, G. Zimmer; RH. Wölbling; R. Milbradt, On the interaction between anthralin and mitochondria: a revision., in Arch Dermatol Res, vol. 279, n. 1, 1986, pp. 59-65, PMID 2880567.
- ^ JC. Beani, M. Jeanmougin, [Narrow-band UVB therapy in psoriasis vulgaris: good practice guideline and recommendations of the French Society of Photodermatology]., in Ann Dermatol Venereol, vol. 137, n. 1, gennaio 2010, pp. 21-31, DOI:10.1016/j.annder.2009.12.004, PMID 20110064.
- ^ E. Archier, S. Devaux; E. Castela; A. Gallini; F. Aubin; M. Le Maître; S. Aractingi; H. Bachelez; B. Cribier; P. Joly; D. Jullien, Efficacy of psoralen UV-A therapy vs. narrowband UV-B therapy in chronic plaque psoriasis: a systematic literature review., in J Eur Acad Dermatol Venereol, 26 Suppl 3, maggio 2012, pp. 11-21, DOI:10.1111/j.1468-3083.2012.04519.x, PMID 22512676.
- ^ E. Archier, S. Devaux; E. Castela; A. Gallini; F. Aubin; M. Le Maître; S. Aractingi; H. Bachelez; B. Cribier; P. Joly; D. Jullien, Carcinogenic risks of psoralen UV-A therapy and narrowband UV-B therapy in chronic plaque psoriasis: a systematic literature review., in J Eur Acad Dermatol Venereol, 26 Suppl 3, maggio 2012, pp. 22-31, DOI:10.1111/j.1468-3083.2012.04520.x, PMID 22512677.
- ^ RV. Patel, LN. Clark; M. Lebwohl; JM. Weinberg, Treatments for psoriasis and the risk of malignancy., in J Am Acad Dermatol, vol. 60, n. 6, giugno 2009, pp. 1001-17, DOI:10.1016/j.jaad.2008.12.031, PMID 19344980.
- ^ RK. Landow, New drugs for dermatologic diseases., in Dermatol Clin, vol. 6, n. 4, ottobre 1988, pp. 575-84, PMID 3067917.
- ^ A. Kuhn, V. Ruland; N. Patsinakidis; TA. Luger, Use of methotrexate in patients with psoriasis., in Clin Exp Rheumatol, vol. 28, 5 Suppl 61, set-ott 2010, pp. S138-44, PMID 21044448.
- ^ PS. Yamauchi, D. Rizk; NJ. Lowe, Retinoid therapy for psoriasis., in Dermatol Clin, vol. 22, n. 4, ottobre 2004, pp. 467-76, x, DOI:10.1016/S0733-8635(03)00126-8, PMID 15450342.
- ^ P. Berbis, [Acitretine]., in Ann Dermatol Venereol, vol. 128, n. 6-7, Giu-Lug 2001, pp. 737-45, PMID 11460037.
- ^ Lernia V, Tasin L, Pellicano R, Zumiani G, Albertini G, Impact of body mass index on retention rates of anti-TNF-alfa drugs in daily practice for psoriasis [collegamento interrotto], in J Dermatolog Treat, vol. 23, n. 6, 2012, pp. 404-9, DOI:10.3109/09546634.2011.593489, PMID 21781016.
- ^ Raccomandazione EMEA su base della NOTA INFORMATIVA dell'AIFA (PDF), su agenziafarmaco.it. URL consultato il 7 luglio 2010 (archiviato dall'url originale il 28 novembre 2009).
- ^ PHARMASTAR - L'Emea raccomanda la sospensione dell'antipsoriasi Efalizumab
- ^ Voluntary US Market Discontinuation of Amevive® (alefacept) (PDF), su amevive.com. URL consultato il 1º dicembre 2012 (archiviato dall'url originale il 17 agosto 2013).
- ^ Approvazione di Ustekinumab nel trattamento della psoriasi a placche da moderata a grave, su news.idsk.com.
- ^ Benson JM, Peritt D, Scallon BJ, et al., Discovery and mechanism of ustekinumab: a human monoclonal antibody targeting interleukin-12 and interleukin-23 for treatment of immune-mediated disorders, in MAbs, vol. 3, n. 6, 2011, pp. 535-45, DOI:10.4161/mabs.3.6.17815, PMID 22123062.
- ^ Samarasekera EJ, Sawyer L, Wonderling D, Tucker R, Smith CH, Topical therapies for the treatment of plaque psoriasis: systematic review and network meta-analyses, in Br J Dermatol, vol. 168, n. 5, 2013, pp. 954-67, DOI:10.1111/bjd.12276/full, PMID 23413913.
- ^ Prieto-Pérez R, Cabaleiro T, Daudén E, Ochoa D, Roman M, Abad-Santos F., Genetics of Psoriasis and Pharmacogenetics of Biological Drugs, in Autoimmune Dis., vol. 2013, n. 613086, agosto 2013, p. 613086, DOI:10.1155/2013/613086, PMC 3771250, PMID 24069534.
- ^ a b c Parrish L., Psoriasis: symptoms, treatments and its impact on quality of life, in Br J Community Nurs, vol. 17, n. 11, 2012, pp. 524, 526, 528, DOI:10.12968/bjcn.2012.17.11.524, PMID 23124421.
- ^ Dessinioti C, Katsambas A, Seborrheic dermatitis: etiology, risk factors, and treatments: facts and controversies, in Clin Dermatol, vol. 31, n. 4, 2013, pp. 343-51, DOI:10.1016/j.clindermatol.2013.01.001, PMID 23806151.
- ^ a b Menter, A.,Gottlieb, A., Feldman, S.R., Van Voorhees, A.S., Leonardi, C.L., Gordon, K.B., Lebwohl, M., Koo, JY., Elmets, C.A., Korman, N.J., Beutner, K.R., Bhushan, R., Guidelines of care for the management of psoriasis and psoriatic arthritis: Section 1. Overview of psoriasis and guidelines of care for the treatment of psoriasis with biologics, in J Am Acad Dermatol, vol. 58, n. 5, maggio 2008, pp. 826-50, DOI:10.1016/j.jaad.2008.02.039, PMID 18423260.
- ^ Gelmetti C, Therapeutic moisturizers as adjuvant therapy for psoriasis patients, in Am J Clin Dermatol, vol. 10, Suppl 1, gennaio 2009, pp. 7-12, DOI:10.2165/0128071-200910001-00002, PMID 19209948.
- ^ Bhosle MJ, Kulkarni A, Feldman SR, Balkrishnan R, Quality of life in patients with psoriasis, in Health Qual Life Outcomes, vol. 4, 2006, p. 35, DOI:10.1186/1477-7525-4-35, PMC 1501000, PMID 16756666.
- ^ P Magin, Appearance-related bullying and skin disorders., in Clinics in dermatology, vol. 31, n. 1, Jan–Feb 2013, pp. 66-71, DOI:10.1016/j.clindermatol.2011.11.009, PMID 23245976.
- ^ a b c Thomas P. Habif, 8, in Clinical dermatology a color guide to diagnosis and therapy, 5th, Edinburgh, Mosby Elsevier, 2010, ISBN 978-0-323-08037-8.
- ^ a b Shlyankevich J, Mehta NN, Krueger JG, Strober B, Gudjonsson JE, Qureshi AA, Tebbey PW, Kimball AB, Accumulating Evidence for the Association and Shared Pathogenic Mechanisms Between Psoriasis and Cardiovascular-related Comorbidities, in Am J Med, vol. 127, n. 12, dicembre 2014, pp. 1148-53, DOI:10.1016/j.amjmed.2014.08.008, PMID 25149424.
- ^ a b Armstrong AW, Harskamp CT, Armstrong EJ, Psoriasis and the risk of diabetes mellitus: a systematic review and meta-analysis, in JAMA Dermatol, vol. 149, n. 1, gennaio 2013, pp. 84-91, DOI:10.1001/2013.jamadermatol.406, PMID 23407990.
- ^ a b Richard MA, Barnetche T, Horreau C, Brenaut E, Pouplard C, Aractingi S, Aubin F, Cribier B, Joly P, Jullien D, Le Maître M, Misery L, Ortonne JP, Paul C., Psoriasis, cardiovascular events, cancer risk and alcohol use: evidence-based recommendations based on systematic review and expert opinion, in J Eur Acad Dermatol Venereol, vol. 27, Supplement 3, agosto 2013, pp. 2-11, DOI:10.1111/jdv.12162, PMID 23845148.
- ^ Armstrong AW, Harskamp CT, Armstrong EJ, The association between psoriasis and hypertension: a systematic review and meta-analysis of observational studies, in J Hypertens, vol. 31, n. 3, 2013, pp. 433-42, DOI:10.1097/HJH.0b013e32835bcce1, PMID 23249828.
- ^ Psoriasis Linked to Stroke Risk, BBC, agosto 2011.
- ^ a b Ghazizadeh R, Tosa M, Ghazizadeh M, Clinical Improvement in Psoriasis with Treatment of Associated Hyperlipidemia, in Am J Med Sci, vol. 341, n. 5, 2011, pp. 394-8, DOI:10.1097/MAJ.0b013e3181ff8eeb, PMID 21233693.
- ^ Raychaudhuri SK, Maverakis E, Raychaudhuri SP, Diagnosis and classification of psoriasis, in Autoimmun Rev, S1568-9972, n. 14, gennaio 2014, pp. 00020-2, DOI:10.1016/j.autrev.2014.01.008, PMID 24434359.
- ^ Tablazon IL, Al-Dabagh A, Davis SA, Feldman SR, Risk of cardiovascular disorders in psoriasis patients: current and future, in Am J Clin Dermatol, vol. 14, n. 1, febbraio 2013, pp. 1-7, DOI:10.1007/s40257-012-0005-5, PMID 23329076.
Voci correlate
[modifica | modifica wikitesto]Altri progetti
[modifica | modifica wikitesto] Wikizionario contiene il lemma di dizionario «psoriasi»
Wikizionario contiene il lemma di dizionario «psoriasi» Wikimedia Commons contiene immagini o altri file sulla psoriasi
Wikimedia Commons contiene immagini o altri file sulla psoriasi
Collegamenti esterni
[modifica | modifica wikitesto]- (EN) psoriasis, su Enciclopedia Britannica, Encyclopædia Britannica, Inc.
- Psoriasis International, su psoriasis-international.org. URL consultato il 7 luglio 2010 (archiviato dall'url originale il 20 giugno 2012).
- Registro PSOCARE presso AIFA, su psocare.agenziafarmaco.it. URL consultato il 7 luglio 2010 (archiviato dall'url originale l'8 marzo 2010).
- What is psoriasis? American Academy of Family Physicians, luglio 1995, revisionata/aggiornata ottobre 2008, su familydoctor.org.
- Associazione Nazionale per la tutela del malato di Psoriasi e Vitiligine, su asnpv.it.
- Associazione per la Difesa degli Psoriasici, su adipso.org.
- Federazione Italiana della Psoriasi, su fedipso.it.
| Controllo di autorità | Thesaurus BNCF 13044 · LCCN (EN) sh85108334 · GND (DE) 4077221-4 · BNF (FR) cb119654848 (data) · J9U (EN, HE) 987007546179605171 · NDL (EN, JA) 00954062 |
|---|