Terapia intensiva
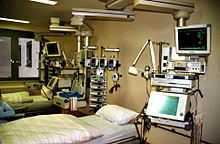
La terapia intensiva (TI), o anche Unità di Terapia Intensiva (UTI), è un reparto ospedaliero dedicato al monitoraggio e al trattamento intensivistico dei pazienti critici con funzione continuativa svolta 24 ore su 24 gestito da medici specializzati in anestesia, rianimazione, terapia intensiva e del dolore.
Le attività sono rivolte a soggetti affetti da una o più insufficienze d’organo acute, potenzialmente reversibili, tali da comportare pericolo di vita ed rischio di insorgenza di complicanze maggiori, la cui criticità non ne consente l’adeguata gestione in un reparto di degenza ordinaria.[1]
I pazienti eleggibili di ricovero in TI, sono divisi in due grandi categorie[2], ovvero:
- Pazienti che richiedono monitoraggio e trattamento perché una o più funzioni vitali sono minacciate da una patologia acuta o cronica (es.: sepsi, infarto del miocardio, emorragia gastrointestinale) o dalle sequele di un trattamento chirurgico o di altro tipo intensivo (es.: interventi percutanei) portando a condizioni pericolose per la vita.
- Pazienti che hanno già insufficienza di una delle funzioni vitali come la funzione cardiovascolare, respiratoria, renale, metabolica o cerebrale ma con una ragionevole possibilità di un significativo recupero funzionale. In linea di principio non sono ammessi pazienti in stadio di patologia terminale non curabile. Talvolta può essere presa comunque in considerazione la necessità di cure palliative che richiedono misure di terapia intensiva. Inoltre, possono essere ammessi pazienti con morte cerebrale o in cui si prevede la morte cerebrale e in cui si considera la donazione di organi.
È inoltre utile ricordare che la terapia intensiva ospita il coordinatore locale per il prelievo e trapianto d'organo con il compito di assicurare l’immediata comunicazione dei dati relativi al donatore tramite il sistema informativo dei trapianti al Centro regionale o interregionale competente ed al Centro nazionale trapianti al fine di garantire l’assegnazione degli organi in esame per il prelievo.[3]
Storia[modifica | modifica wikitesto]

Nel 1854, l'infermiera Florence Nightingale partì per la guerra di Crimea, dove veniva utilizzato il triage per stabilire la priorità di trattamento dei soldati feriti in base alla loro gravità. Le esperienze di guerra aiutarono la Nightingale a comprendere l'importanza delle condizioni sanitarie negli ospedali, una componente fondamentale delle moderne terapie intensive.
Nel 1950, l'anestesista Peter Safar stabilì il concetto di "Supporto Avanzato della Vita" per mantenere i pazienti sedati e ventilati in un ambiente di terapia intensiva. Safar è considerato il primo operatore di terapia intensiva in medicina. Safar è anche considerato l'inventore della rianimazione cardiopolmonare.[4]
In risposta ad una epidemia di poliomielite (dove si rendeva necessaria la sorveglianza e la ventilazione costante per molti pazienti), Bjørn Ibsen Aage istituì il primo reparto di terapia intensiva a Copenaghen nel 1953.[5][6] La prima applicazione di questa idea negli Stati Uniti arrivò nel 1955 dal Dr. William Mosenthal, chirurgo presso il Dartmouth-Hitchcock Medical Center.[7] Nel 1960 venne riconosciuta l'importanza delle aritmie cardiache come fonte di morbilità e mortalità degli infarti del miocardio. Questo ha portato alla pratica di routine del monitoraggio cardiaco nell'unità di terapia intensiva, soprattutto in pazienti cardiopatici.
Classificazione "Levels of Care"[2][8][modifica | modifica wikitesto]
Secondo la classificazione proposta dalla Intensive Care Society nelle linee guida "Guidelines for the provision of Intensive Care Services", vengono riconosciuti tre livelli di cure intensive basati sulle necessità assistenziali dei pazienti.[9]
- Level of Care I. Rappresenta pazienti che manifestano segni di disfunzione d'organo e richiedono un monitoraggio continuo con un minore supporto farmacologico o correlato all'elettromedicale. Questi pazienti sono a rischio di sviluppare uno o più insufficienze d'organo acute. Sono inclusi i pazienti in via di miglioramento clinico da uno o più insufficienze acute di organi vitali ma le cui condizioni risultano eccessivamente instabili o il carico di lavoro infermieristico è troppo elevato/complesso per essere gestito in un reparto di degenza ordinaria.
- Level of Care II. Rappresenta i pazienti che richiedono il monitoraggio e il supporto farmacologico e/o tramite utilizzo di dispositivi elettromedicali (p. es., supporto emodinamico, assistenza respiratoria, terapia sostitutiva renale) di un solo sistema d'organo vitale in grave insufficienza con carattere pericoloso per la vita.
- Level of Care III. Rappresenta i pazienti con insufficienza d'organo acuta multipla con compromissione delle funzioni vitali (due o più) con necessità di trattamento immediato. Questi pazienti dipendono totalmente dal supporto d'organo farmacologico e tramite elettromedicali come il supporto emodinamico, l'assistenza respiratoria o la terapia sostitutiva renale.
Allocazione e dimensioni[modifica | modifica wikitesto]
L'unità operativa è preferibile venga collocata in un ospedale sede di dipartimenti appropriati (ad es. presenza dell'unità traumatologica, chirurgia generale, neurologia, ecc...) per garantire che le esigenze multidisciplinari della medicina intensiva siano soddisfatte. Le strutture chirurgiche, mediche diagnostiche e terapeutiche devono essere rappresentate da consulenti medici, anestesisti, chirurghi e tecnici radiologici che devono essere disponibili 24 ore su 24. Non tutti gli ospedali svilupperanno le proprie strutture di terapia intensiva allo stesso modo, con le stesse competenze, strutture e attrezzature identiche tra loro. Le unità di terapia intensiva devono essere adattate alla regione e all'ospedale in cui operano in termini di dimensioni, personale e tecnologia.[10][11]
Secondo quanto raccomandato, un reparto di terapia intensiva ottimale dovrebbe ospitare almeno 6 letti, con 8-12 letti considerati come numero di unità ottimali.[11][12] Gli ospedali con diverse unità più piccole dovrebbero essere incoraggiati a riorganizzare queste unità in un unico reparto più grande per migliorare l'efficienza. D'altra parte, una terapia intensiva di dimensione più grande può cogliere l'opportunità per creare subunità funzionali separate e specializzate con 6-8 posti letto, condividendo le stesse strutture geografiche, amministrative e di altro tipo. Il coorte dei pazienti in tali subunità può essere basato su specifici processi di cura o divisi per patologia. La dimensione dell'unità è influenzata anche dalla situazione geografica ed economica. Un effetto volume in termini di numero sufficiente di pazienti ricoverati e numero di interventi terapeutici è anche riconosciuto per mantenere la qualità di attività come la fornitura di ventilazione meccanica e terapia renale sostitutiva.[2][13]
Personale[modifica | modifica wikitesto]
Personale medico[2][modifica | modifica wikitesto]
- Direttore. La responsabilità della gestione amministrativa e medica dell'unità è ricoperta da un medico, le cui attività professionali sono dedicate a tempo pieno o almeno il 75% del tempo alla terapia intensiva, che ricopre la carica di direttore della terapia intensiva. Il direttore dell'ICU (ndr Intensive Care Unit) ha la sola responsabilità amministrativa e medica di questa unità e non può ricoprire responsabilità di alto livello in altri dipartimenti o strutture dell'ospedale e dovrebbe preferibilmente trattarsi di uno specialista senior accreditato in anestesia, rianimazione, terapia intensiva e del dolore
- Equipe medica. Il direttore dell'unità operativa è assistito da medici con qualifica in anestesia, rianimazione, terapia intensiva e del dolore. Il numero di personale richiesto sarà calcolato in base al numero di posti letto nell'unità, al numero di turni giornalieri, al tasso di occupazione desiderato, alla manodopera extra per ferie e malattie, al numero di giorni di lavoro settimanale di ciascun professionista e al livello di assistenza e in funzione del carico di lavoro clinico, di ricerca e di insegnamento. È stato dimostrato che turni di lavoro estesi hanno un impatto negativo sulla sicurezza dei pazienti e del personale medico.[14][15][16] Il numero di medici equivalenti a tempo pieno (FTE) qualificati in medicina intensiva per 6-8 letti di terapia intensiva può essere calcolato (secondo le direttive europee sull'orario di lavoro) con il formula prevista al paragrafo 9 del MES.[17] L'equipe medica utilizza tecniche all'avanguardia e possono consultare specialisti in diverse discipline mediche, chirurgiche o diagnostiche quando necessario il supporto multidisciplinare. Il personale medico ordinario ha il compito di coordinare il medico curante e di consultare le specialità mediche. I membri del personale dell'ICU si assumono le responsabilità mediche e amministrative dell'assistenza ai pazienti ricoverati nell'unità, definiscono i criteri di ammissione e dimissione e si assumono la responsabilità dei protocolli diagnostici e terapeutici per standardizzare l'assistenza. Un compito importante del personale medico nei centri di formazione è supervisionare e istruire i medici in formazione. A tal fine vengono organizzati turni quotidiani formali per fornire informazioni e pianificare la terapia.
Personale infermieristico[2][modifica | modifica wikitesto]
- Coordinatore infermieristico. Il personale infermieristico è supervisionato e gestito da un coordinatore dedicato, a tempo pieno, responsabile del funzionamento e della qualità dell'assistenza infermieristica. Il coordinatore dovrebbe avere una vasta esperienza nell'assistenza infermieristica in terapia intensiva e dovrebbe essere supportato da almeno un vice coordinatore in grado di sostituirlo. Garantisce la formazione continua del personale infermieristico e la turnistica di lavoro collegata nonché lavorare in collaborazione con il direttore sanitario dell'unità operativa definendo in sinergia le politiche di gestione, i protocolli operativi, le direttive e il supporto all'equipe impiegata.
- Equipe infermieristica. Gli infermieri di terapia intensiva sono personale infermieristico abilitato e formato in medicina intensiva e d'urgenza. Dovrebbe essere disponibile un programma specifico per assicurare un minimo di competenze tra il personale infermieristico.[18][19] Un'infermiere esperto (coordinatore o infermiere dedicato) è il responsabile dell'istruzione e della valutazione delle competenze degli infermieri dell'unità operativa. Nel prossimo futuro dovrebbe essere disponibile un curriculum specifico per gli infermieri di terapia intensiva. Oltre alle competenze cliniche, alcuni infermieri possono sviluppare competenze specifiche (ad es. gestione delle risorse umane, attrezzature, ricerca, insegnamento e ricerca clinica). Sono garantite sulla base dell'unità operativa riunioni complete del personale impiegato, allo scopo di discutere dei casi difficili e affrontare questioni etiche, presentare nuove attrezzature, discutere i protocolli, condividere informazioni e discutere l'organizzazione dell'unità e fornire formazione continua. Il numero di infermieri di terapia intensiva necessari per fornire cure e osservazioni adeguate è calcolato in base ai livelli di cura (Level of Care) in terapia intensiva.[20][21]
Rapporto infermiere/paziente[modifica | modifica wikitesto]
Ad ogni singolo Levels of Care, sono considerati appropriati i seguenti rapporti minimi infermiere/paziente:
| Level Of Care | Rapporto paziente/infermiere | Infermieri Full Time Equivalent per singolo letto |
|---|---|---|
| III | 1/1 | 6 |
| II | 1/2 | 3 |
| I | 1/3 | 2 |
Personale complementare[2][22][modifica | modifica wikitesto]
- Fisioterapista. Un fisioterapista con formazione dedicata ed esperienza nella gestione ed assistenza in pazienti critici dovrebbe essere disponibile ogni cinque letti per l'assistenza di Livello III su base 7 giorni/settimana.
- Tecnico di radiologia. Tecnico con disponibilità 24 ore su 24 per l'interpretazione e la realizzazione dell'imaging medico.
- Dietista
- Logopedista
- Psicologo
- Terapista occupazionale
- Farmacista clinico. Una sufficiente collaborazione con la farmacia è di particolare importanza per quanto riguarda la sicurezza farmacologica del paziente, la gestione e preparazione dei farmaci impiegati e gestione delle scorte.
Note[modifica | modifica wikitesto]
- ^ Gazzetta Ufficiale. Requisiti strutturali, tecnici ed organizzativi strutture sanitarie. Capitolo: Terapia intensiva e rianimazione, su gazzettaufficiale.it. URL consultato il 1º marzo 2022.
- ^ a b c d e f (EN) Andreas Valentin, Patrick Ferdinande e ESICM Working Group on Quality Improvement, Recommendations on basic requirements for intensive care units: structural and organizational aspects, in Intensive Care Medicine, vol. 37, n. 10, 15 settembre 2011, pp. 1575, DOI:10.1007/s00134-011-2300-7. URL consultato il 13 marzo 2022.
- ^ La figura del Coordinatore Locale al prelievo nel sistema italiano: ruolo e funzioni. Sante Venettoni, Angelo Ghirardini, Paola Di Ciaccio, Alessandro Nanni Costa. Centro Nazionale per i Trapianti – Istituto Superiore di Sanità - Roma
- ^ Peter Safar: Father of Modern Cardiopulmonary Resuscitation (PDF), su ncbi.nlm.nih.gov.
- ^ Intensive Care Unit (XML), su ispub.com, Internet Journal of Health. URL consultato il 25 agosto 2007 (archiviato dall'url originale il 10 ottobre 2007).
- ^ The Danish anaesthesiologist Björn Ibsen a pioneer of long-term ventilation on the upper airways, Louise Reisner-Sénélar, 2009 [collegamento interrotto], su dl-web.dropbox.com.
- ^ Remembering Dr. William Mosenthal: A simple idea from a special surgeon, su dartmed.dartmouth.edu, Dartmouth Medicine. URL consultato il 10 aprile 2007.
- ^ GOLDHILL, David R. Levels of Critical Care for Adult Patients: Standards and Guidelines. Intensive Care Society, 2002.
- ^ "Guidelines for the provision of Intensive Care Services" - Intensive Care society. The Faculty of Intensive Care Medicine. Edition 2. June 2019 (PDF), su rcslt.org.
- ^ Etienne Minvielle, Benoît Dervaux e Aurélia Retbi, Culture, organization, and management in intensive care: construction and validation of a multidimensional questionnaire, in Journal of Critical Care, vol. 20, n. 2, 2005-06, pp. 126–138, DOI:10.1016/j.jcrc.2004.12.003. URL consultato il 13 marzo 2022.
- ^ a b S. M. Shortell, D. M. Rousseau e R. R. Gillies, Organizational assessment in intensive care units (ICUs): construct development, reliability, and validity of the ICU nurse-physician questionnaire, in Medical Care, vol. 29, n. 8, 1991-08, pp. 709–726, DOI:10.1097/00005650-199108000-00004. URL consultato il 13 marzo 2022.
- ^ Guido Bertolini, Carlotta Rossi e Luca Brazzi, The relationship between labour cost per patient and the size of intensive care units: a multicentre prospective study, in Intensive Care Medicine, vol. 29, n. 12, 2003-12, pp. 2307–2311, DOI:10.1007/s00134-003-2019-1. URL consultato il 13 marzo 2022.
- ^ P. J. Pronovost, M. W. Jenckes e T. Dorman, Organizational characteristics of intensive care units related to outcomes of abdominal aortic surgery, in JAMA, vol. 281, n. 14, 14 aprile 1999, pp. 1310–1317, DOI:10.1001/jama.281.14.1310. URL consultato il 13 marzo 2022.
- ^ Christopher P. Landrigan, Jeffrey M. Rothschild e John W. Cronin, Effect of reducing interns' work hours on serious medical errors in intensive care units, in The New England Journal of Medicine, vol. 351, n. 18, 28 ottobre 2004, pp. 1838–1848, DOI:10.1056/NEJMoa041406. URL consultato il 13 marzo 2022.
- ^ J. Todd Arnedt, Judith Owens e Megan Crouch, Neurobehavioral performance of residents after heavy night call vs after alcohol ingestion, in JAMA, vol. 294, n. 9, 7 settembre 2005, pp. 1025–1033, DOI:10.1001/jama.294.9.1025. URL consultato il 13 marzo 2022.
- ^ Laura K. Barger, Brian E. Cade e Najib T. Ayas, Extended work shifts and the risk of motor vehicle crashes among interns, in The New England Journal of Medicine, vol. 352, n. 2, 13 gennaio 2005, pp. 125–134, DOI:10.1056/NEJMoa041401. URL consultato il 13 marzo 2022.
- ^ (DE) Dierk Vagts, Ärztliche Personalbedarfsermittlung in der Intensivmedizin - Gratwanderung zwischen Ökonomie und medizinischer Qualität, in AINS - Anästhesiologie · Intensivmedizin · Notfallmedizin · Schmerztherapie, vol. 42, n. 04, 18 gennaio 2008, pp. 306–311, DOI:10.1055/s-2008-1040347. URL consultato il 13 marzo 2022.
- ^ Claudia Schmalenberg e Marlene Kramer, Types of intensive care units with the healthiest, most productive work environments, in American Journal of Critical Care: An Official Publication, American Association of Critical-Care Nurses, vol. 16, n. 5, 2007-09, pp. 458–468; quiz 469. URL consultato il 13 marzo 2022.
- ^ Ayse P. Gurses e Pascale Carayon, Performance obstacles of intensive care nurses, in Nursing Research, vol. 56, n. 3, 2007-05, pp. 185–194, DOI:10.1097/01.NNR.0000270028.75112.00. URL consultato il 13 marzo 2022.
- ^ Marilyn T. Haupt, Carolyn E. Bekes e Richard J. Brilli, Guidelines on critical care services and personnel: Recommendations based on a system of categorization of three levels of care, in Critical Care Medicine, vol. 31, n. 11, 2003-11, pp. 2677–2683, DOI:10.1097/01.CCM.0000094227.89800.93. URL consultato il 13 marzo 2022.
- ^ D. Reis Miranda, R. Moreno e G. Iapichino, Nine equivalents of nursing manpower use score (NEMS), in Intensive Care Medicine, vol. 23, n. 7, 1997-07, pp. 760–765, DOI:10.1007/s001340050406. URL consultato il 13 marzo 2022.
- ^ National AHP and HCS Critical Care Advisory Group (UK) (2003) Allied Health Professionals (AHP) and Healthcare Scientists (HCS) critical care staffing guidance. A guideline for AHP and HCS Staffing levels.
Voci correlate[modifica | modifica wikitesto]
Altri progetti[modifica | modifica wikitesto]
 Wikimedia Commons contiene immagini o altri file su terapia intensiva
Wikimedia Commons contiene immagini o altri file su terapia intensiva
Collegamenti esterni[modifica | modifica wikitesto]
- (EN) intensive care unit, su Enciclopedia Britannica, Encyclopædia Britannica, Inc.
| Controllo di autorità | Thesaurus BNCF 3632 · LCCN (EN) sh85067186 · GND (DE) 4161965-1 · J9U (EN, HE) 987007555620605171 |
|---|