Ernia del disco
| Ernia del disco | |
|---|---|
 | |
| Specialità | neurochirurgia |
| Classificazione e risorse esterne (EN) | |
| ICD-9-CM | 722.0 e 722.2 |
| ICD-10 | M51.2 |
| OMIM | 603932 |
| MeSH | D007405 |
| MedlinePlus | 000442 |
| eMedicine | 1263961 e 340014 |
L'ernia del disco intervertebrale, o ernia discale, è il risultato della rottura dell'anulus fibroso del disco intervertebrale con relativa dislocazione e fuoriuscita del nucleo polposo in toto o di parte di esso. Lo sfiancamento dell'anulus, senza la sua rottura, configura il quadro di protrusione discale.
L'ernia del disco che interessa la porzione posteriore del disco provoca la presa di contatto, diretta o indiretta, del contenuto discale espulso con le strutture nervose contenute nel canale spinale: meningi, midollo spinale e/o radici nervose. Tra le prime due vertebre cervicali (atlante ed epistrofeo) e tra le vertebre dell'osso sacro e del coccige non sono presenti dischi.
L'ernia discale può avere cause traumatiche, congenite (es. collagenopatie) o, più frequentemente, di natura degenerativa.
Epidemiologia[modifica | modifica wikitesto]
L'ernia discale può coinvolgere ogni porzione del rachide, ma ha frequenza prevalente in regione lombare/lombosacrale e quindi cervicale; le ernie del disco dorsali sono molto più rare.
La maggior frequenza in sede lombare e cervicale rende ragione della notevole mobilità dei segmenti che pertanto sono sottoposti a maggiore stress meccanico.
L'ernia del disco lombare si verifica 15 volte più spesso rispetto a quelle cervicali (a livello del collo), ed è una delle più comuni cause di dolore lombare.[1]
La maggior parte delle ernie del disco si verifica durante la terza o quarta decade di età, cioè quando il nucleo polposo è ancora una sostanza di natura gelatinosa. Con l'avanzare dell'età, il nucleo polposo tende ad "asciugarsi" e quindi il rischio di ernia si riduce. Dopo i 50-60 anni di età, la spondilosi o la stenosi spinale sono le cause più probabili di mal di schiena o dolore alle gambe. In generale, i maschi hanno un'incidenza leggermente superiore rispetto alle femmine. Tra il 60% e l'80% delle persone sperimentano mal di schiena durante la vita.
Eziopatogenesi[modifica | modifica wikitesto]
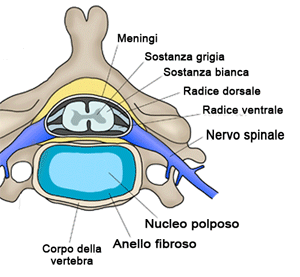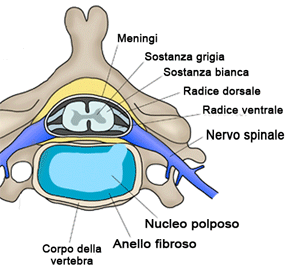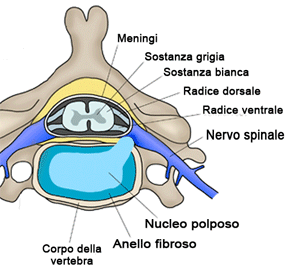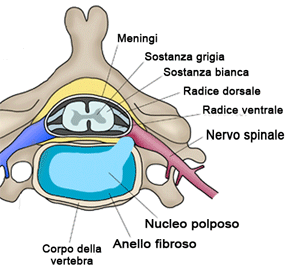
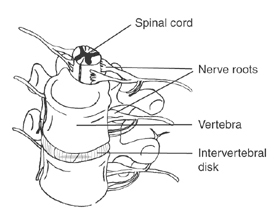
La fuoriuscita del nucleo discale, la porzione più idratata e compatta del disco, è determinata dal cedimento degli strati periferici, da figurare come lamine concentriche (a buccia di cipolla) man mano meno idratate e più fibrose dal centro alla periferia.
Tale cedimento avviene di solito nell'ambito di un processo lento degenerativo a carico di tutto il complesso osteo-articolare tra una vertebra e l'altra e quindi dovrebbe coinvolgere fasce di età medio-avanzata. La vita sedentaria, il sovrappeso, alcuni sport (es. sollevatori di pesi e tuffatori) e il ripetersi di ripetuti micro- o macrotraumi sulla colonna vertebrale possono provocare una precoce degradazione di tali strutture anatomiche e quindi portare al manifestarsi clinico anche in giovane età.
L'origine della sintomatologia clinica è dovuta all'estrinsecarsi dell'ernia in una direzione posteriore o postero-laterale alla situazione anatomica del disco intervertebrale, andando così a comprimere e danneggiare le strutture nervose.
La degenerazione e quindi l'ernia del disco sono spesso legati a fattori congeniti genetico-familiari, attivati o rivelati poi da varie cause come stress e traumi vertebrali, protratte posture viziate, distribuzione non uniforme di carichi sulla colonna e altri. La responsabilità di fattori genetici spiega i moltissimi casi di degenerazioni discali nell'adolescenza.
Il fumo, l'uso eccessivo dell'automobile e il sovrappeso sono noti fattori favorenti l'usura del disco e quindi la formazione di un'ernia.
Clinica[modifica | modifica wikitesto]
Classificazione[modifica | modifica wikitesto]
Le ernie possono essere classificate in base a vari criteri:
In rapporto alla sede topografica:
l'ernia e la protrusione discale sono indicate riportando i segmenti ossei entro cui il disco è compreso. Al livello dov'è presente l'ernia va aggiunta la posizione sul piano assiale (es. ernia paramediana di L5-S1). Si avranno quindi ernie:
- mediane, quando l'erniazione sarà rivolta indietro lungo la linea mediana;
- paramediane, quando saranno posteriori e poco deviate dalla linea mediana;
- laterali, quando saranno notevolmente distanti dalla linea mediana;
- intraforaminali, quando interesseranno il forame di coniugazione;
- extraforaminali, quando la rottura dell'anulus avverrà in un punto più laterale rispetto al forame di coniugazione.
In rapporto al grado di fuoriuscita del nucleo si possono distinguere:
- ernia contenuta: quando il disco presenta una sporgenza circoscritta nel canale vertebrale; l'anulus fibroso è rotto ma l'ernia è contenuta dal legamento longitudinale posteriore
- ernia protrusa (da non confondere con la protrusione): è una vera e propria ernia, che consiste nello spostamento parziale del nucleo nel canale spinale. In questo caso sia l'anulus che il legamento longitudinale posteriore sono lesionati ed il nucleo polposo prende direttamente contatto con le strutture nervose. Il nucleo polposo rimane quindi parzialmente nella sua sede anatomica e, in base a quanta parte di questo attraversi il legamento longitudinale posteriore, si distinguono ernie sottolegamentose, translegamentose e retrolegamentose.
- ernia espulsa o migrata: in tutti i casi in cui il nucleo polposo perda contatto con il sito anatomico originario. In questo caso il contenuto dell'anulus si trova interamente all'interno del canale spinale. Si classificano ulteriormente le ernie migrate in base alla sede e direzione della migrazione; si definiranno quindi migrazioni in senso craniale (verso l'alto), caudale (verso il basso), posteriore (o retrodurale; in questo caso prende contatto con i legamenti gialli ) o, in via eccezionale, intradurale (all'interno della dura madre in diretto contatto con il midollo spinale).
In rapporto all'età dell'ernia:
- ernia matura: si valuta in basa al colore e alla lucentezza del nucleo fuoriuscito dal disco, che nell'ernia matura appare molto ingiallito e opaco.
- ernia immatura: il nucleo è ancora bianco e lucido.
Sintomatologia[modifica | modifica wikitesto]
Molte ernie sono asintomatiche. Nelle sintomatiche, l'ernia del disco si manifesta clinicamente in relazione alla regione anatomica colpita e alla grandezza e alla dinamica della fuoriuscita del materiale discale.
Si hanno dolori vertebrali, cervicali, dorsali o lombari a seconda della sede dell'ernia ed eventuali disturbi da compressione delle strutture nervose (midollo spinale e radici) che si trovano nel canale vertebrale.
In generale si distinguono segni di danno radicolare (radicolopatia, ossia a carico delle radici nervose impegnate dall'ernia) e segni di danno midollare (mielopatia).
Si distingue inoltre una prima fase molto precoce caratterizzata da una sindrome irritativa, sostanzialmente da dolore, e una seconda fase subacuta con manifestazioni deficitarie, ossia di vero danno sensitivo/motorio a carico delle radici nervose e/o del midollo compresso dall'ernia. Può causare quindi sofferenza radicolare con irritazione/danno a distribuzione nel rispettivo metamero, così come sofferenza midollare, caratterizzata da compressione del primo motoneurone (vie piramidali) con distribuzione a tutto l'emisoma corrispondente al lato della compressione, e sofferenza delle vie sensitive lemniscali, con ipo-anestesia sospesa controlaterale e atassia sensitiva. Una compressione del midollo spinale da parte di un disco erniato inoltre può determinare un quadro di conflitto vascolare acuto, con danno ischemico centromidollare, o cronico, con comparsa di gliosi reattiva.
Ernie del disco cervicale si osservano più di frequente ai livelli cervicali medio inferiori (C4-C5, C5-C6 e C6-C7), mentre in quelli superiori intervengono molto più di rado. Nel rachide cervicale insieme alle radici nervose presenti ad ogni metamero transita il tratto di midollo spinale con funzioni sensitivo-motorie per tutto il soma.
Alcuni possibili sintomi di un'ernia cervicale sono:
- dolore cervicale
- cervico-brachialgia
- dolori precordiali e scapolari
- disturbi di sensibilità, motilità, trofismo e riflessi agli arti superiori
- disturbi di sensibilità, motilità e riflessi agli arti inferiori
- disturbi sessuali
- disturbi sfinterici
Alcuni possibili sintomi di un'ernia dorsale:
- dolore dorsale
- dolore intercostale
- disturbi di sensibilità, motilità e riflessi agli arti inferiori
- disturbi sessuali
- disturbi sfinterici
Alcuni possibili sintomi di un'ernia lombare:
- dolore lombare
- lombo-sciatalgia o sciatica
- lombo-cruralgia
- disturbi di sensibilità, motilità, trofismo e riflessi agli arti inferiori
- difficoltà a stare fermi a lungo in piedi
- disturbi sessuali
- disturbi sfinterici
I segni di un'ernia del disco non sono strettamente specifici ma possono essere dati anche da altre patologie vertebrali o extravertebrali.
La sintomatologia dell'ernia del disco lombare, che è in assoluto la più frequente, inizia in genere con una lombalgia acuta associata a sciatalgia.
Diagnosi[modifica | modifica wikitesto]
Il sospetto diagnostico può essere posto con l'esame fisico valutando la sede del dolore, lo stato dei riflessi, la sensibilità, la forza ed il trofismo muscolare.
Esistono segni clinici evocativi di ernia discale quali il segno di Lasegue, test di Wasserman ed il segno di Lhermitte.
La diagnosi è da confermarsi con esami radiografici quali la risonanza magnetica, che consente inoltre la valutazione dei rapporti che l'ernia prende con le strutture nervose e il grado d'infiammazione del segmento.
Trattamento[modifica | modifica wikitesto]
Il trattamento di un'ernia può cambiare in base alla gravità del disturbo. Gli scenari clinici possibili e le molteplici possibilità terapeutiche rendono l'ernia del disco una patologia particolarmente variegata; ne deriva la necessità di un'attenta valutazione al fine di fornire al paziente la miglior strategia terapeutica possibile.
Alla prima presentazione di ernia è spesso preferito un atteggiamento conservativo, tramite riposo o assunzione di farmaci, poiché il nucleo polposo, dopo la rottura dell'anulus fibroso, tende a disidratarsi e con questo il venir meno dell'effetto compressivo causante il dolore. Si può procedere anche a infiltrazioni peri-radicolari sempre nel tentativo di risolvere la sintomatologia algica.
I soggetti nei quali non sia possibile gestire il dolore nonostante una terapia prolungata o in coloro che presentino dei deficit di tipo neurologico sono, previa accurata valutazione, candidabili a interventi chirurgici maggiori; in questo caso, si può procedere a interventi chirurgici di discectomia e/o decompressione e/o stabilizzazione vertebrale per risolvere il quadro compressivo, ridurre l'eccessiva mobilità che deriva dall'assenza di un disco funzionante e correggere l'insieme di anomalie correlate o meno all'erniazione.
Come detto in precedenza, l'ernia del disco è una problematica acuta, con un'importante tendenza alla recidiva del quadro clinico; non tutti i pazienti, anche se adeguatamente trattati o inviati alla chirurgia, raggiungono una risoluzione del dolore.
Prognosi[modifica | modifica wikitesto]
Nella maggior parte dei casi si ha la guarigione spontanea in un tempo compreso da un minimo di quattro settimane ad alcuni mesi. Il problema principale dell'ernia del disco è la tendenza alle recidive successive. La probabilità di recidive sembra uguale sia con che senza l'intervento chirurgico.
Note[modifica | modifica wikitesto]
- ^ (EN) Herniated disk, su nlm.nih.gov. URL consultato il 3 novembre 2012.
Bibliografia[modifica | modifica wikitesto]
- Ugo Del Torto, Lezioni di Clinica Ortopedica, PICCIN, 1990, ISBN 978-88-299-0812-7.
- Carlo Sacchetti, Metodologia diagnostica: semeiotica medica e diagnosi differenziale, PICCIN, 1991, ISBN 978-88-299-0878-3.
Voci correlate[modifica | modifica wikitesto]
Altri progetti[modifica | modifica wikitesto]
 Wikimedia Commons contiene immagini o altri file su ernia del disco
Wikimedia Commons contiene immagini o altri file su ernia del disco
Collegamenti esterni[modifica | modifica wikitesto]
- (EN) Patologie della colonna vertebrale, su niams.nih.gov.
| Controllo di autorità | Thesaurus BNCF 33834 · LCCN (EN) sh85067546 · GND (DE) 4143993-4 · BNF (FR) cb131755103 (data) · J9U (EN, HE) 987007558020105171 · NDL (EN, JA) 01038021 |
|---|