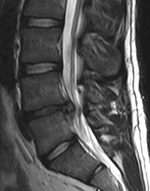
Lombalgia
| Lombalgia | |
|---|---|
 | |
| Specialità | ortopedia e riabilitazione |
| Eziologia | Diverse, idiopatica |
| Sede colpita | Muscoli e le ossa della schiena |
| Incidenza mondiale | Circa il 9,6% negli uomini e l'8,7% nelle donne |
| Classificazione e risorse esterne (EN) | |
| ICD-9-CM | 724.2 |
| ICD-10 | M54.5 |
| MeSH | D017116 |
| MedlinePlus | 007422 e 007425 |
| eMedicine | 310353 |
| Sinonimi | |
| Mal di schiena Colpo della strega | |
La lombalgia, più comunemente detta mal di schiena, è un disturbo comune che coinvolge i muscoli e le ossa della schiena e che può durare fino a 4 anni. Essa colpisce, ad un certo punto della loro vita, circa il 40% delle persone. La lombalgia può essere classificata per durata, come acuta (dolore di durata inferiore alle 6 settimane), sub-cronica (da 6 a 12 settimane) o cronica (più di 12 settimane); la lombalgia acuta è anche nota popolarmente come colpo della strega.[1] La condizione può essere ulteriormente classificata dalla causa di fondo del dolore, che può essere meccanica o non.
Nella maggior parte degli episodi di lombalgia, una specifica causa sottostante non viene identificata o nemmeno ricercata. Se il dolore non passa con il trattamento conservativo o se è accompagnato da "red flag", come un'inspiegabile perdita di peso, febbre o altri problemi significativi, ulteriori esami devono essere fatti per escludere un serio problema di fondo. Nella maggior parte dei casi, metodiche di imaging biomedico, come la tomografia computerizzata, non hanno una grande utilità tale da giustificare gli svantaggi; ciononostante, il ricorso ad essi nei casi di lombalgia appare in costante aumento. Alcuni casi sono dovuti ai dischi intervertebrali danneggiati e la ricerca del segno di Lasègue risulta utile per identificare questa causa.
Il trattamento non specifico della lombalgia acuta è in genere effettuato tramite misure conservative, quali il ricorso a farmaci per il dolore e la prosecuzione delle normali attività se risultano possibili. L'assunzione di medicinali è raccomandata esclusivamente per la durata della sintomatologia acuta, o per riacutizzazioni, e sotto stretto controllo medico, con il paracetamolo come farmaco di prima scelta seguito da altri FANS. Per coloro che non sperimentano miglioramenti con tale trattamento conservativo, vi sono altre opzioni disponibili (come suggerito dalla terapia del dolore): gli oppioidi possono rivelarsi utili nel caso in cui i semplici antidolorifici non diano i risultati sperati, tuttavia essi non sono generalmente raccomandati, almeno nelle fasi iniziali della patologia, per i loro effetti collaterali. La chirurgia può essere utile nei pazienti con dolore cronico e disabilità correlati a patologie a carico del disco. L'intervento chirurgico può essere altresì raccomandato in coloro che presentano stenosi spinale. La lombalgia spesso influenza l'umore, il quale può essere migliorato tramite la psicoterapia e/o l'assunzione di antidepressivi.
Storia[modifica | modifica wikitesto]

La lombalgia ha afflitto gli umani almeno fino dall'età del bronzo. Il Papiro Edwin Smith, il più antico trattato chirurgico noto risalente al 1500 a.C. circa, tratta di un metodo diagnostico e di un trattamento per un caso di distorsione vertebrale. Ippocrate di Coo (circa 460 a.C. – circa 370 a.C.) fu il primo ad identificare il dolore sciatico e la lombalgia con un termine specifico; Galeno (fine del II secolo d.C.) descrisse la condizione nel dettaglio.[2] Per tutto il primo millennio, i medici non tentarono alcun approccio chirurgico per il mal di schiena, altresì consigliavano una vigile attesa. Durante il periodo medievale, fautori della medicina popolare eseguivano trattamenti basati sulla superstizione.[2]
All'inizio del XX secolo, i medici ritenevano che la lombalgia fosse dovuta a una infiammazione o a danni ai nervi,[2] con una correlazione con le nevralgie e le neuriti spesso menzionata nella letteratura medica del tempo.[3] La popolarità di tali teorie, tuttavia, diminuì nel corso del XX secolo.[3] Già nei primi anni dieci, il neurochirurgo statunitense Harvey Williams Cushing contribuì sostanzialmente nel far accettare un trattamento di tipo chirurgico come rimedio per la lombalgia.[4] Durante gli anni 1920 e 1930 sorsero nuove teorie sulla causa e alcuni medici proposero una combinazione di responsabilità sia a carico del sistema nervoso sia da disturbi psicologici, come la nevrastenia e l'isteria femminile.[2] Il reumatismo muscolare e la fibromialgia iniziano a essere citati sempre con maggior frequenza.[3]
Tecnologie emergenti, come i raggi X, hanno fornito ai medici nuovi strumenti diagnostici, attribuendo per alcuni casi la responsabilità al disco intervertebrale come fonte del mal di schiena. Nel 1938, il chirurgo ortopedico Joseph S. Barr dimostrò che la sciatica correlata a patologie a carico del disco migliorava o scompariva in seguito all'intervento chirurgico.[3] Come risultato di questo lavoro, negli anni successivi, la correlazione tra patologie del disco e mal di schiena divenne sempre più accettata dalla comunità medica.[2] Tale convinzione perdurò fino agli anni 1980 quando l'avvento di nuove tecnologie di imaging biomedico, come la tomografia computerizzata e la risonanza magnetica dimostrarono che i problemi al disco erano raramente responsabili della lombalgia.[3] Da allora i medici si sono resi conto che non è sempre possibile determinare con precisione la vera causa del dolore lombare, anche se in realtà non è nemmeno un requisito necessario, poiché nella maggior parte dei casi i sintomi regrediscono tra le 6 e le 12 settimane, indipendentemente dal trattamento.[2]
Epidemiologia[modifica | modifica wikitesto]
Un dolore nella regione lombare della schiena, che dura almeno un giorno e che limiti l'attività è un disturbo molto comune.[5] A livello mondiale, circa il 40% delle persone accusano almeno un episodio di lombalgia ad un certo punto della propria vita,[5] con stime che arrivano all'80% in coloro che appartengono al mondo sviluppato.[6] Tra circa il 9% e il 12% delle persone al mondo (632 milioni) accusano dolore lombare in un dato istante e quasi un quarto di essi (23,2%) dichiara di averne sofferto per circa un mese.[5][7] Tale condizione inizia solitamente tra i 20 e i 40 anni di età ed è più comune tra gli individui tra i 40 e gli 80 anni. Si stima che il numero complessivo di persone colpite dovrebbe aumentare in conseguenza con l'invecchiamento della popolazione.[5]
Non è chiaro se vi siano differenze dell'incidenza della lombalgia tra il sesso femminile e quello maschile.[5][7] Una review effettuata nel 2012 ha riportato un tasso del 9,6% tra gli uomini e dell'8,7% tra le donne.[7] Un altro studio coevo ha dimostrato un più alto tasso nelle donne rispetto agli uomini, che secondo gli autori poteva essere attribuito ad una maggiore frequenza di dolori causati da osteoporosi, dalle mestruazioni, dalla gravidanza o ad una maggior predisposizione delle donne nel riferire il dolore rispetto agli uomini.[5] Si stima che circa il 70% delle donne soffra di dolore alla schiena durante la gravidanza.[8] I fumatori, ed in particolare quelli che iniziano da adolescenti, hanno maggior probabilità di avere il mal di schiena rispetto agli ex fumatori. Questi ultimi hanno a loro volta più probabilità rispetto a quelli che non hanno mai fumato.[9]
La lombalgia comporta grandi costi economici. Negli Stati Uniti rappresenta la più comune tipologia di dolore negli adulti ed è responsabile di un numero molto elevato di giornate di lavoro perse. Inoltre è il disturbo muscolo-scheletrico più comune che viene visto nei reparti di emergenza.[10] Nel 1998 è stato stimato che tale patologia sia responsabile per 90 miliardi di dollari in costi annui di assistenza sanitaria, con il 5% di individui colpiti che assorbono la maggior parte (75%) dei costi.[10] Tra il 1990 e il 2001 negli Stati Uniti vi è stato un numero più che raddoppiato di interventi chirurgici di fusione spinale nonostante che non vi siano state modifiche alle indicazioni per la chirurgia o nuove prove di una sua maggior utilità.[11] Ulteriori costi si verificano come perdita di produttività, con lombalgia responsabile da sola del 40% di tutte le giornate di lavoro perse negli Stati Uniti.[12] Il dolore lombare provoca disabilità in una più grande percentuale della forza lavoro in Canada, Gran Bretagna, Paesi Bassi e Svezia rispetto che agli Stati Uniti o alla Germania.[12]
Eziologia[modifica | modifica wikitesto]
La lombalgia non è una malattia specifica, ma piuttosto una manifestazione che può essere causata da un gran numero di problemi di fondo con vari livelli di gravità.[10] La maggior parte dei casi di lombalgia, tuttavia, non ha una causa chiara[13], ma si ritiene che possa essere il risultato di problemi muscolo-scheletrici non gravi, come distorsioni o stiramenti muscolari.[14] L'obesità, il fumo, l'aumento di peso durante la gravidanza, lo stress, cattive condizioni fisiche generali, una scorretta postura e il sonno non sufficiente, possono essere fattori che contribuiscono al mal di schiena.[14] L'elenco completo delle possibili cause includono molte condizioni meno comuni.[15] Cause fisiche possono includere l'osteoartrite, l'artrite reumatoide, la degenerazione dei dischi intervertebrali o l'erniazione del disco, la rottura di una vertebra (spesso come conseguenza dell'osteoporosi) o, raramente, da una infezione o da un tumore della colonna vertebrale.[16]
Le donne possono accusare lombalgia acuta per patologie che interessano l'apparato riproduttivo, tra cui l'endometriosi, cisti ovariche, carcinoma dell'ovaio o fibromiomi uterini.[17] Quasi la metà di tutte le donne in stato di gravidanza lamenta dolori nella zona lombare o sacrale per via dei cambiamenti nella loro postura e del baricentro che portano a tensioni dei muscoli e dei legamenti.[18]
In ultima analisi, una possibile classificazione delle cause della lombalgia può essere fatta attraverso quattro categorie principali[19]:
- Causa muscoloscheletrica: che può includere l'affaticamento muscolare, lo spasmo muscolare, l'artrosi, l'ernia del nucleo polposo, l'ernia del disco, una stenosi spinale o una frattura da compressione di una o più vertebre.
- Causa infiammatoria: ad esempio spondilite anchilosante, artrite reattiva, artrite psoriasica e malattia infiammatoria intestinale.
- Causa neoplastica maligna: in seguito a metastasi alle ossa secondarie ad un tumore al polmone, alla mammella, alla prostata, alla tiroide, tra gli altri.
- Causa infettiva: osteomielite, ascesso.
Fisiopatologia[modifica | modifica wikitesto]
Anatomia della regione lombare[modifica | modifica wikitesto]
La regione lombare è costituita da cinque vertebre (L1 - L5). Tra queste vertebre vi sono frapposti dischi in fibrocartilagine che agiscono come cuscini impedendo alle vertebre stesse di sfregare tra di loro e, allo stesso tempo, forniscono una protezione per il midollo spinale. I nervi entrano ed escono dal midollo spinale attraverso specifiche aperture tra le vertebre; tali nervi ricevono dalla pelle informazioni e mandano messaggi ai muscoli. La stabilità della colonna è garantita dai legamenti e dai muscoli di schiena e addome. Piccole articolazioni, chiamate faccette articolari, limitano e dirigono il movimento della colonna vertebrale.[20]
I muscoli multifidi decorrono dall'alto verso il basso lungo la parte posteriore della colonna vertebrale e sono importanti per mantenerla dritta e per permettere alcuni movimenti comuni come sedersi, camminare e sollevare pesi.[21] Patologie a carico di essi sono spesso riscontrate negli individui che accusano una lombalgia cronica, poiché questi muscoli vengono utilizzati impropriamente per assumere posture che alleviano il dolore alla schiena.[22] I problemi ai muscoli multifidi continuano anche dopo che è passato il dolore e possono essere una causa determinante per il presentarsi di recidive.[22]
Un disco intervertebrale possiede un nucleo gelatinoso circondato da un anello fibroso.[10] Nel suo normale stato indenne, la maggior parte del disco non è raggiunto né dal sistema circolatorio né dal sistema nervoso; vasi sanguigni e nervi, infatti, passano solo verso l'esterno del disco.[23] Nella sua parte interna vi sono cellule specializzate che possono sopravvivere senza ricevere una fornitura diretta di sangue.[23] Nel corso del tempo, i dischi perdono sia flessibilità e sia capacità di assorbire le forze fisiche.[10] Ciò comporta l'aumento di sollecitazioni sulle altre parti della colonna vertebrale, causandone un irrigidimento.[10] Come risultato, vi è meno spazio attraverso il quale il midollo spinale e le radici nervose possono decorrere.[10] Quando un disco degenera a seguito di infortunio o di una malattia, la sua composizione cambia: vasi sanguigni e nervi possono crescere al suo interno e/o una parte di esso può erniare, andando a comprimere direttamente la radice del nervo.[23] Uno di questi cambiamenti può essere responsabile del mal di schiena.[23]
Il dolore[modifica | modifica wikitesto]
Il dolore è generalmente una sensazione sgradevole in risposta a un evento o a danni che possono potenzialmente danneggiare i tessuti del corpo. Nel processo del dolore vi sono quattro fasi principali: trasduzione, trasmissione, percezione e modulazione.[21] Le cellule nervose che rilevano il dolore hanno corpi cellulari situati nei gangli dorsali e fibre che trasmettono questi segnali al midollo spinale.[24] Il processo della sensazione di dolore inizia quando l'evento che causa dolore innesca le terminazioni delle cellule nervose sensoriali appropriate. Queste cellule trasducono l'evento in un segnale elettrico. Diversi tipi di fibre nervose trasmettono questo segnale dalla cellula di trasduzione del corno posteriore del midollo spinale al tronco cerebrale e poi dal tronco cerebrale alle varie parti del cervello, come il talamo e il sistema limbico. Giunti nel cervello, i segnali di dolore vengono elaborati e contestualizzati grazie al processo di percezione del dolore. Attraverso la modulazione, il cervello può modificare l'invio di ulteriori impulsi nervosi diminuendo o aumentando il rilascio di neurotrasmettitori.[21]
Alcune parti della sensazione e del sistema di elaborazione del dolore potrebbero non funzionare correttamente, creando una sensazione di dolore quando nessuna causa esterna esiste, segnalando troppo dolore rispetto alla causa o segnalandolo per un evento normalmente non doloroso. Inoltre, anche i meccanismi di modulazione del dolore potrebbero non funzionare correttamente. Questi fenomeni sono coinvolti nei casi di dolore cronico.[21]
Clinica[modifica | modifica wikitesto]
Segni e sintomi[modifica | modifica wikitesto]
Nella presentazione comune della lombalgia acuta, il dolore si sviluppa dopo movimenti che comprendono il sollevamento, la torsione o la flessione anteriore del tronco. I sintomi possono iniziare subito dopo tali movimenti o al risveglio della mattina seguente. La descrizione dei sintomi può variare da un dolore in un particolare punto ad uno più diffuso. Esso può o non può peggiorare con certi movimenti, come sollevare una gamba o assumendo particolari posizioni, come sedersi o stare in piedi. Un dolore irradiato lungo le gambe (noto come sciatica) può essere presente. La prima esperienza di lombalgia acuta avviene solitamente tra i 20 e i 40 anni. Questo evento è spesso il primo motivo che spinge una persona adulta a consultare un medico.[13] Episodi ricorrenti si verificano in più della metà delle persone[25] e gli episodi successivi si caratterizzano per essere generalmente più dolorosi rispetto al primo.[13]
Insieme alla lombalgia possono verificarsi altri disturbi. La lombalgia cronica è associata a problemi di sonno, tra cui un tempo maggiore necessario per addormentarsi, disturbi durante il sonno, una minore durata di esso e meno riposo.[26] Inoltre, la maggior parte degli individui con lombalgia cronica mostra sintomi di depressione[27] o di ansia.[28]
Classificazione[modifica | modifica wikitesto]
Vi sono diversi modi per classificare il mal di schiena.[15] Si possono distinguere tre tipi generali di lombalgia a seconda della causa: lombalgia meccanica (che comprende le cause muscoloscheletriche aspecifiche, l'ernia discale, la compressione delle radici nervose, la degenerazione dei dischi, la patologia articolare o la frattura di una vertebra), lombalgie non meccaniche (dovute a tumori, infiammazioni come nella spondiloartrite o infezioni) e lombalgie dovute agli organi interni (ad esempio: colica biliare, calcoli renali, infezioni renali e aneurisma aortico).[15] Le lombalgie con causa meccanica o muscolo-scheletrica sono riscontrabili nella maggior parte dei casi (circa il 90% o più)[15][29] e si ritiene che appartengano a tale gruppo anche la maggior parte (circa il 75 %) di quelle per cui non è stato possibile identificare una chiara eziologia.[15][29] Raramente il mal di schiena può essere attribuibile a patologie sistemiche o fattori psicologici, come nel caso di disturbi somatoformi e fibromialgia.[29]
Il mal di schiena può essere classificato anche in base ai segni e ai sintomi. Una lombalgia che comporta dolore diffuso che non cambia in risposta a particolari movimenti ed è localizzato nella parte bassa della schiena, senza che si irradi al di là dei glutei, è classificato come non specifico: la classificazione più comune.[15] Un dolore che si irradia lungo la gamba sotto il ginocchio, se è esclusivamente su di un lato è indice di ernia del disco, se invece è bilaterale e cambia di intensità in base a determinate posizioni può essere indicato come stenosi spinale. Insieme, essi, comprendono il 7% dei casi.[15] Un dolore accompagnato dalla presenza di red flag come traumi, febbre una pregressa storia di cancro o di debolezza muscolare significativa, può far sospettare un grave problema di fondo e viene considerato come una lombalgia richiedente di urgente attenzione.[15]
Un'ulteriore classificazione può essere fatta in base alla durata dei sintomi; si avrà, quindi, una lombalgia acuta, sub-cronica (nota anche come sub-acuta) o cronica. La durata specifica in base a cui determinare tale classificazione non è stata universalmente accettata, tuttavia un dolore che dura meno di sei settimane viene generalmente indicato come acuto; dalle sei alle dodici settimane come sub-cronico; mentre se persiste per più di dodici settimane è considerato cronico.[30] Il trattamento e la prognosi possono cambiare in base alla durata dei sintomi.
Diagnostica[modifica | modifica wikitesto]
Red flag[modifica | modifica wikitesto]
| Red flag[31] | Possibile causa[13] |
|---|---|
| Storia di un tumore pregresso | Tumore |
| Perdita di peso inspiegabile | |
| Perdita del controllo della vescica o dell'intestino | Sindrome della cauda equina |
| Debolezza motoria significativa o deficit sensoriali | |
| Perdita di sensibilità ai glutei | |
| Trauma significativo per l'età | Frattura |
| Utilizzo cronico di corticosteroidi | |
| Forte dolore dopo un intervento chirurgico avvenuto da meno di un anno |
Infezione |
| Febbre | |
| Infezione delle vie urinarie | |
| Immunosoppressione | |
| Utilizzo di droghe per via intravenosa |
Poiché la struttura della schiena è complessa e la percezione del dolore e la sua segnalazione al medico sono soggettive e influenzate da fattori sociali, la diagnosi di lombalgia non è semplice.[15] Mentre la maggior parte dei casi è dovuta a problemi muscolari e articolari, questa causa deve essere separata da altre patologie più gravi come ad esempio dei problemi neurologici, tumori spinali, fratture della colonna vertebrale e infezioni.[13][30] La presenza di alcuni segni, chiamati "red flag", indicano la necessità di ulteriori esami per evidenziare eventuali problemi di fondo più seri che possono necessitare di un trattamento immediato e specifico.[15] La presenza di un red flag non significativo, tuttavia, non determina automaticamente che vi sia un grave problema sottostante. Spesso, infatti, si tratta di sola suggestione[32][33] e la maggior parte delle persone che presentano red flag non hanno alcuna seria patologia.[13][30] Se i red flag non sono presenti, non si ritiene utile eseguire esami di diagnostica per immagini o esami di laboratorio nelle prime quattro settimane dopo l'inizio dei sintomi.[15] Con l'esclusione delle cause più gravi, i pazienti vengono trattati sintomaticamente come lombalgia non specifica e senza dover per forza determinare con esattezza la causa.[13][30] Può essere utile ricercare alcuni elementi che potrebbero complicare la diagnosi, come la depressione, l'abuso di sostanze o uno stato di particolare stress.[15]
Esami[modifica | modifica wikitesto]
Esami di imaging biomedico sono indicati quando vi è la presenza dei red flag, quando vi sono sintomi neurologici che non risolvono o dolore persistente o ingravescente.[15] In particolare, si raccomanda l'uso precoce della diagnostica per immagini (RM o TC) nel caso di sospetto di un tumore, di un'infezione o della sindrome della cauda equina.[15] La risonanza magnetica risulta essere leggermente migliore rispetto alla tomografia computerizzata per identificare una patologia del disco. Le due metodologie sono tuttavia ugualmente utili per la diagnosi di stenosi spinale.[15] Vi sono pochi test diagnostici clinici utili.[15] Il test di sollevamento della gamba dritta è quasi sempre positivo in coloro che accusano ernia del disco.[15] La discografia provocatoria lombare può essere utile nell'identificare un dato disco che causa dolore nei soggetti con elevato dolore lombare cronico.[34] Allo stesso modo alcune procedure terapeutiche, quali i blocchi nervosi, possono essere utilizzate per determinare una specifica fonte di dolore.[15] Alcune evidenze supportano l'uso di iniezioni nelle faccette articolari, iniezioni epidurali transforaminali e iniezioni sacroiliache come test diagnostici.[15] La maggior parte degli altri test fisici, come la valutazione della scoliosi, la determinazione della debolezza muscolare o quella della capacità dei riflessi, appaiono di scarsa utilità.[15]
Il dolore alla schiena è uno dei più comuni motivi per cui le persone si recano dal medico.[35][36] Un dolore che dura solo poche settimane, probabilmente si placherà da solo.[37] Perciò, se l'anamnesi e l'esame obiettivo di un paziente non suggeriscono una malattia specifica come causa, le principali società mediche raccomandano di non prescrivere esami di imaging, come raggi X, TC e risonanza magnetica.[36] Molti pazienti possono, tuttavia, desiderare l'esecuzione di tali esami ma, se non sono presenti i "red flag", l'assistenza sanitaria non risulta necessaria.[35][37][38][39] Il ricorso all'imaging di routine aumenta i costi ed è una pratica associata a una più alta probabilità di andare incontro ad un intervento chirurgico con nessun beneficio.[40][41] Inoltre, le radiazioni ionizzanti utilizzate nelle radiografie e nella TC possono recare un danno per la salute.[40] Meno dell'1% degli esami di imaging identificano chiaramente la causa del dolore.[35] La diagnostica per immagini può anche rilevare anomalie innocue, incoraggiando i pazienti a richiedere ulteriori inutili esami e a destare false preoccupazioni.[35] Per questo motivo, tra il 1994 e il 2006, gli esami di risonanza magnetica della regione lombare sono aumentati di oltre il 300% tra gli statunitensi beneficiari del programma Medicare.[11]
Trattamento[modifica | modifica wikitesto]
Il trattamento del dolore lombare dipende da quale ne sia la causa: meccanica, non meccanica o dolore trasmesso.[42] Per il dolore acuto che causa solo problemi lievi o moderati, gli obiettivi focalizzati nel ripristinare la normale funzionalità, far tornare l'individuo al lavoro e ridurre al minimo il disagio; tale condizione normalmente non è grave e si risolve senza particolare trattamenti.[30] Fornire ai pazienti con capacità di coping rassicurazioni sull'esito è utile per accelerarne il recupero.[13] Per quelli con lombalgia cronica o sub-cronica, programmi di trattamento multidisciplinari possono essere d'aiuto.[43]
Attività fisica[modifica | modifica wikitesto]
In generale, aumentare l'attività fisica viene solitamente consigliato; tuttavia non appare chiaro il beneficio circa il dolore o nella disabilità quando essa viene utilizzata nel caso di un episodio acuto.[44][45] Per il dolore acuto vi è una evidenza di moderata qualità che consiglia di camminare.[46] Il trattamento secondo il metodo McKenzie è in qualche modo efficace per la recidiva di lombalgia acuta, ma il suo vantaggio nel breve termine non appare significativo.[13] Vi sono prove sperimentali che sostengono il ricorso alla terapia termica per i casi acuti e sub-cronici di lombalgia,[47] tuttavia vi sono poche evidenza che suggeriscano l'uso del calore o del freddo per il dolore cronico.[48] Una debole evidenza suggerisce che le cinture lombari possano diminuire il numero di giornate lavorative perse, ma esse non possono essere d'aiuto per contrastare il dolore.[49] Terapie che impiegano ultrasuoni e la terapia con onde d'urto non sembrano efficaci e pertanto non sono raccomandate.[50]
Terapie basate su particolari esercizi fisici sono efficaci per ridurre il dolore e migliorare la funzione nei pazienti con lombalgia cronica.[49] Sembra anche che possano ridurre i tassi di recidiva a sei mesi dopo il completamento del programma,[51] migliorando la funzione a lungo termine.[48] Non vi sono prove che un particolare tipo esercizio sia più efficace di un altro.[52] La tecnica Alexander appare utile per il mal di schiena cronico[53] e non vi sono prove sperimentali per sostenere il ricorso allo yoga.[54] La stimolazione nervosa elettrica transcutanea (TENS) non si è dimostrata efficace nella lombalgia cronica[55] e anche la ricerca di prove a sostegno per l'uso di plantari è stata inconcludente.[56] La stimolazione del nervo periferico, una procedura minimamente invasiva, può essere utile nei casi di lombalgia cronica che non risponde ad altri trattamenti, anche se non risulta efficace per ridurre il dolore che si irradia nella gamba.[57]
Trattamento farmacologico[modifica | modifica wikitesto]
La gestione del dolore lombare spesso include il ricorso a farmaci. Al primo episodio di lombalgia l'obbiettivo è una guarigione completa, ma se il disturbo divenisse cronico gli obbiettivi possono cambiare sia per quanto riguarda la gestione del dolore sia per il recupero funzionale. In questi casi, i farmaci per il dolore talvolta non riescono ad essere completamente efficaci e le aspettative sui loro benefici potrebbero differire dai risultati concreti, portando così ad una diminuzione della soddisfazione del paziente.[27]
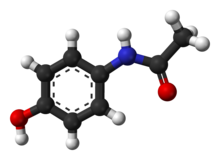
Il farmaco solitamente consigliato come prima scelta è il paracetamolo o altri FANS, esclusa l'aspirina, nonostante che per la maggior parte dei casi questi non si rivelino efficaci. Il paracetamolo somministrato a dosi standard è privo di controindicazioni, tuttavia, dosi molto elevate possono causare problemi al fegato (avvelenamento da paracetamolo).[27] Alcuni FANS sono più efficaci rispetto al paracetamolo per gli episodi acuti ma comportano un maggior rischio di effetti collaterali tra cui: insufficienza renale, ulcere dello stomaco e, seppur raramente, problemi cardiaci. In tal caso, alcuni sono considerati come seconda scelta rispetto al paracetamolo e consigliati solo se il dolore non riesce ad essere gestito solo con tale farmaco, anche se trovano sempre più largo impiego le associazioni di paracetamolo con codeina. I FANS sono disponibili in diverse classi; tuttora non vi sono prove a sostegno dell'uso di inibitori selettivi della COX-2 rispetto a qualsiasi altra classe. Anche i rilassanti muscolari possono dimostrarsi utili.[27]
Se il dolore non viene gestito ancora in modo adeguato, si può fare ricorso ad oppioidi come la morfina. Questi farmaci presentano un rischio di dipendenza, possono interagire negativamente con altri farmaci e hanno un maggior rischio di effetti collaterali, tra cui vertigini, nausea e costipazione. Gli oppioidi risultano pertanto più adatti per la gestione a breve termine del dolore severo e acuto.[27] Gruppi professionali sconsigliano l'uso generale a lungo termine di oppioidi per il dolore cronico lombare.[27] Negli anziani con dolore cronico, gli oppioidi possono essere utilizzati in coloro a cui i FANS concorrerebbero ad aumentare un certo rischio come per chi è affetto da diabete, ha problemi allo stomaco o al cuore. Gli oppioidi possono risultare utili anche per un gruppo selezionato di soggetti con diagnosi di dolore neuropatico.[58]
Gli antidepressivi possono essere efficaci nel trattamento del dolore cronico associato a sintomi di depressione, ma comportano un significativo rischio di effetti collaterali. Anche se i farmaci anticonvulsivanti gabapentin e carbamazepina sono a volte utilizzati per la lombalgia cronica e possono alleviare il dolore sciatico, vi sono insufficienti prove che ne raccomandino la prescrizione a lungo termine.[27] Steroidi per via orale non hanno dimostrato di essere utili nel mal di schiena.[13][27] Iniezioni sulle faccette articolari e iniezioni di steroidi nei dischi, sono procedure per cui non è stata dimostrata l'efficacia nei pazienti con dolore persistente e non irradiato; tuttavia possono essere considerate per coloro con dolore sciatico persistente.[59] Iniezioni di corticosteroidi per via epidurale forniscono un leggero miglioramento dei sintomi a breve termine, ma non sono di alcun beneficio su prospettive temporali più lunghe.[60]
Intervento chirurgico[modifica | modifica wikitesto]
La chirurgia può essere utile nei pazienti con un'ernia del disco che causa un dolore significativo irradiato alla gamba, accompagnato da debolezza, problemi alla vescica o perdita del controllo intestinale.[4] Può essere utile anche in coloro che mostrano una stenosi spinale.[61] In assenza di questi problemi non vi è alcuna chiara evidenza di beneficio a seguito di un intervento chirurgico.[4]
La discectomia (asportazione parziale del disco intervertebrale causa di dolore alla gamba) può fornire sollievo dal dolore prima dei trattamenti non chirurgici.[4] La discectomia presenta i migliori risultati ad un anno, ma non dai quattro ai dieci anni.[4] La microdiscectomia, una procedura meno invasiva, non ha dimostrato di portare ad un risultato diverso rispetto alla discectomia tradizionale.[4] Nella maggior parte delle altre situazioni non vi sono prove sufficienti che forniscano raccomandazioni per l'intervento chirurgico.[4] Non è chiaro l'impatto a lungo termine dell'intervento nel caso di patologia degenerativa del disco.[4] Opzioni chirurgiche meno invasive comportano tempi di recupero inferiori ma non vi sono prove sufficienti per quanto ne riguarda l'efficacia.[4]
Per i pazienti che lamentano un dolore localizzato nella parte bassa della schiena causato dalla degenerazione del disco, l'evidenza supporta che la fusione spinale abbia un risultato uguale alla terapia fisica intensiva e leggermente migliore rispetto a misure non chirurgiche di bassa intensità.[61] La fusione può essere considerata per quelli con il mal di schiena da spondilolistesi che non migliora con il trattamento conservativo.[4] Tuttavia solo un piccolo numero di persone che si sono sottoposte a fusione spinale hanno potuto godere di buoni risultati.[61] Vi sono un certo numero di differenti procedure chirurgiche per ottenere la fusione senza che vi sia alcuna chiara evidenza che un metodo sia migliore di un altro.[62] L'aggiunta di dispositivi spinali impiantabili durante la procedura di fusione aumenta i rischi e non fornisce alcun miglioramento aggiuntivo per quanto riguarda il contenimento del dolore o la ripresa della funzionalità.[11]
Medicina alternativa[modifica | modifica wikitesto]
Non è chiaro se la chiropratica, l'osteopatia o la terapia di manipolazione spinale possano migliorare gli esiti nei pazienti con mal di schiena rispetto agli altri trattamenti.[63] Alcuni studi hanno trovato che la manipolazione spinale raggiunge risultati uguali o migliori, nella gestione del dolore e nel recupero della funzionalità, quando viene confrontata con altri interventi utilizzati comunemente in follow up a breve, medio e lungo termine.[64][65] Altri studi invece hanno contraddetto queste affermazioni, concludendo che questa tecnica non risulta essere più efficace degli altri metodi.[28][66] Le linee guida nazionali raggiungono conclusioni diverse, con alcune che non raccomandano il ricorso alla manipolazione spinale, alcune che le considerano come un'opzione, e altre ancora che ne consigliano l'uso quando il dolore non si attenua con altre terapie.[30] La manipolazione sotto anestesia, o manipolazione medicalmente assistita, non ha prove sufficienti per raccomandarne l'uso.[67]
Nel caso di lombalgia da compressione (ernia del disco) l'utilizzo della panca a inversione può dare una temporanea sensazione di sollievo dovuta alla distensione della muscolatura della schiena durante il capovolgimento.[68][69][70] Tale attrezzo non è però utilizzato nella pratica terapeutica standard della fisioterapia e il suo uso presenta varie controindicazioni.[71]
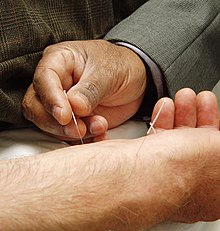
L'agopuntura non risulta essere migliore del placebo, delle cure tradizionali o dell'agopuntura sham per il trattamento del dolore acuto non specifico o del dolore sub-cronico.[72] Per chi soffre di dolore cronico, esso appare migliorare leggermente rispetto a non intraprendere nessun trattamento ed è paragonabile all'assunzione di farmaci, ma ciò non aiuta nella soluzione della disabilità.[72] Questo beneficio nel dolore è presente solo a destra e dopo il trattamento ma non al follow-up.[72] L'agopuntura può essere una tecnica da consigliare in quelli che presentano dolore cronico che non risponde ad altri trattamenti.[13][73] Mentre il ricorso a massaggi, che non sembra offrire molti benefici per la lombalgia acuta,[13] può tuttavia aiutare le persone con dolore sub-cronico o cronico, specialmente se combinata con esercizi fisici e di educazione posturale.[74] Prove sperimentali suggeriscono che l'agopuntura e il massaggio insieme possono portare a risultati migliori rispetto che il solo massaggio.[74]
Alcuni studi clinici randomizzati e controllati [75][76] hanno dimostrato che l'agopuntura auricolare (AA) è efficace nel trattamento del chronic low back pain (CLBP). In uno studio su 200 pazienti Giuseppe Fatiga ha inoltre individuato due punti del padiglione auricolare che sembrano essere specifici ed efficaci nel CLBP [77]. Tuttavia gli stessi Autori ritengono necessari altri RCT per stabilire la reale efficacia dell'AA nel CLBP.
La proloterapia, la pratica di iniettare soluzioni nelle articolazioni della schiena al fine di causare infiammazione e quindi stimolare la risposta di guarigione del corpo, non si è dimostrata efficace se utilizzata da sola, anche se può essere utile quando è aggiunta ad un'altra terapia.[28] Trattamenti a base di erbe come l'artiglio del Diavolo e salice bianco possono migliorare la condizione di chi prova un forte dolore, tuttavia questo miglioramento non è significativo in coloro che assumono già antidolorifici.[28] Il Capsicum, nella forma di un gel o di un calco in gesso, è stato trovato in grado di ridurre il dolore e aumentare la funzionalità.[28]
La terapia comportamentale può essere utile per il dolore cronico.[78] Vi sono diversi tipologie di intervento disponibili, tra cui il condizionamento operante, che ha l'obbiettivo di ridurre i comportamenti indesiderati e aumentare i comportamenti desiderabili; la terapia cognitivo-comportamentale, che aiuta le persone a identificare e correggere i pensieri negativi e comportamentali; il riflesso condizionato, che può modificare la risposta fisiologica al dolore di un individuo. I servizi sanitari possono sviluppare un programma integrato di terapie comportamentali.[28] Vi sono, infine, prove inconcludenti che le terapie per la gestione dello stress siano in grado di ridurre l'intensità del dolore cronico alla schiena o la disabilità ad esso associata, tuttavia si ritiene che possa risultare utile per l'accettazione del dolore esistente.[79]
Prognosi[modifica | modifica wikitesto]
In generale, la prognosi per la lombalgia acuta è positiva. Il dolore e la disabilità di solito migliorano moltissimo entro le prime sei settimane con un completo recupero stimato tra il 40% e il 90% dei casi.[80] Per chi presenta ancora dei sintomi dopo questo periodo, il miglioramento appare generalmente più lento, con solo piccoli recuperi fino a un anno. Ad un anno, i livelli di dolore e la disabilità appaiono al minimo nella maggior parte delle persone. Mancanza di stress, una precedente lombalgia e nessun problema nelle attività lavorative sono fattori predittivi per un buon esito a lungo termine dopo un episodio di dolore acuto.[80] Alcuni problemi psicologici (come la depressione), l'infelicità o la perdita del lavoro possono prolungare un episodio di lombalgia.[27] A seguito di un primo episodio le recidive si verificano in più della metà delle persone.[25]
Nella lombalgia persistente, l'esito a breve termine è positivo, con un miglioramento riscontrabile nelle prime sei settimane, ma con guadagni modesti in seguito. Negli individui affetti da lombalgia cronica, ad un anno vi è solitamente ancora un dolore moderato e disabilità.[80] Le persone a più alto rischio di disabilità a lungo termine includono: quelli con scarse capacità di coping (capacità di risolvere i problemi) o con paura di svolgere attività (probabilità di 2,5 volte maggiore di avere scarsi risultati ad un anno),[81] in quelli con una scarsa capacità di far fronte al dolore, nei pazienti con disturbi funzionali, con cattive condizioni generali di salute o che accusano una componente significativa di dolore psichico o psicologico.[81]
Prevenzione[modifica | modifica wikitesto]

Non sono ancora stati determinati metodi efficaci per prevenire il mal di schiena.[5] L'esercizio fisico è probabilmente utile nel prevenire le recidive nei soggetti con dolore che dura più di sei settimane.[13][44] Vi sono poche evidenze che le cinture lombari siano più utili per evitare il mal di schiena rispetto all'utilizzo di corrette tecniche per sollevare i pesi.[49] L'uso di plantari non aiuta nella prevenzione.[56]
Stato della ricerca[modifica | modifica wikitesto]
La sostituzione totale del disco è un'opzione sperimentale,[23] ma nessuna prova significativa ne supporta il suo uso nei casi di fusione lombare.[4] I ricercatori stanno studiando la possibilità di far crescere nuove strutture intervertebrali attraverso l'uso di fattori di crescita umani iniettati, sostanze impiantati, terapia cellulare e ingegneria dei tessuti.[23]
Note[modifica | modifica wikitesto]
- ^ Lombalgia, in Dizionario di medicina, Roma, Istituto dell'Enciclopedia Italiana, 2010.
- ^ a b c d e f Maharty DC, The history of lower back pain: a look "back" through the centuries, in Prim. Care, vol. 39, n. 3, settembre 2012, pp. 463–70, DOI:10.1016/j.pop.2012.06.002, PMID 22958555.
- ^ a b c d e Lutz GK, Butzlaff M, Schultz-Venrath U, Looking back on back pain: trial and error of diagnoses in the 20th century, in Spine, vol. 28, n. 16, agosto 2003, pp. 1899–905, DOI:10.1097/01.BRS.0000083365.41261.CF, PMID 12923482.
- ^ a b c d e f g h i j k EG Manusov, Surgical treatment of low back pain., in Primary care, vol. 39, n. 3, settembre 2012, pp. 525–31, PMID 22958562.
- ^ a b c d e f g Hoy D, Bain C, Williams G, et al., A systematic review of the global prevalence of low back pain, in Arthritis Rheum., vol. 64, n. 6, giugno 2012, pp. 2028–37, DOI:10.1002/art.34347, PMID 22231424.
- ^ Vinod Malhotra; Yao, Fun-Sun F.; Fontes, Manuel da Costa, Yao and Artusio's Anesthesiology: Problem-Oriented Patient Management, Hagerstwon, MD, Lippincott Williams & Wilkins, 2011, pp. Chapter 49, ISBN 1-4511-0265-8.
- ^ a b c T Vos, Years lived with disability (YLDs) for 1160 sequelae of 289 diseases and injuries 1990–2010: a systematic analysis for the Global Burden of Disease Study 2010., in Lancet, vol. 380, n. 9859, 15 dicembre 2012, pp. 2163–96, PMID 23245607.
- ^ F Cunningham, Williams Obstetrics, 23ª ed., McGraw Hill Professional, 2009, p. 210, ISBN 978-0-07-170285-0.
- ^ Shiri R, Karppinen J, Leino-Arjas P, Solovieva S, Viikari-Juntura E, The association between smoking and low back pain: a meta-analysis, in Am. J. Med., vol. 123, n. 1, gennaio 2010, pp. 87.e7–35, DOI:10.1016/j.amjmed.2009.05.028, PMID 20102998.
- ^ a b c d e f g Pierre Borczuk, An Evidence-Based Approach to the Evaluation and Treatment of Low Back Pin in the Emergency Department, in Emergency Medicine Practice, vol. 15, n. 7, luglio 2013.
- ^ a b c RA Deyo, SK Mirza, JA Turner e BI Martin, Overtreating Chronic Back Pain: Time to Back Off?, in Journal of the American Board of Family Medicine : JABFM, vol. 22, n. 1, 2009, pp. 62–8, DOI:10.3122/jabfm.2009.01.080102, PMC 2729142, PMID 19124635.
- ^ a b Manchikanti L, Singh V, Datta S, Cohen SP, Hirsch JA, ASIPP, Comprehensive review of epidemiology, scope, and impact of spinal pain, in Pain Physician, vol. 12, n. 4, 2009, pp. E35–70, PMID 19668291.
- ^ a b c d e f g h i j k l m BA Casazza, Diagnosis and treatment of acute low back pain, in American family physician, vol. 85, n. 4, 15 febbraio 2012, pp. 343–50, PMID 22335313.
- ^ a b Low Back Pain Fact Sheet, su National Institute of Neurological Disorders and Stroke, National Institute of Health. URL consultato il 12 luglio 2013 (archiviato dall'url originale il 4 marzo 2016).
- ^ a b c d e f g h i j k l m n o p q r s t Manusov EG, Evaluation and diagnosis of low back pain, in Prim. Care, vol. 39, n. 3, settembre 2012, pp. 471–9, DOI:10.1016/j.pop.2012.06.003, PMID 22958556.
- ^ Fast Facts About Back Pain, su National Institute of Arthritis and Musculoskeletal and Skin Diseases, National Institute of Health, settembre 2009. URL consultato il 10 giugno 2013.
- ^ Low back pain – acute, su nlm.nih.gov, U.S. Department of Health and Human Services – National Institutes of Health. URL consultato il 1º aprile 2013.
- ^ (PL) Majchrzycki M, Mrozikiewicz PM, Kocur P, et al., [Low back pain in pregnant women], in Ginekol. Pol., vol. 81, n. 11, novembre 2010, pp. 851–5, PMID 21365902.
- ^ Atlas SJ, Deyo RA, Evaluating and managing acute low back pain in the primary care setting, in J Gen Intern Med, vol. 16, n. 2, 2001, pp. 120–31, PMC 1495170, PMID 11251764.
- ^ (EN) R.T. Floyd e Clem Thompson, Manual of structural kinesiology, New York, McGraw-Hill, 2008, ISBN 978-0-07-802251-7.
- ^ a b c d Salzberg L, The physiology of low back pain, in Prim. Care, vol. 39, n. 3, settembre 2012, pp. 487–98, DOI:10.1016/j.pop.2012.06.014, PMID 22958558.
- ^ a b Freedman MD, Woodham MA, Woodham AW, The role of the lumbar multifidus in chronic low back pain: a review., in PM & R: the rivista of injury, function, and rehabilitation, vol. 2, n. 2, marzo 2010, pp. 142-6, DOI:10.1016/j.pmrj.2009.11.006, PMID 20193941.
- ^ a b c d e f Hughes SP, Freemont AJ, Hukins DW, McGregor AH, Roberts S, The pathogenesis of degeneration of the intervertebral disc and emerging therapies in the management of back pain (PDF), in J Bone Joint Surg Br, vol. 94, n. 10, ottobre 2012, pp. 1298–304, DOI:10.1302/0301-620X.94B10.28986, PMID 23015552 (archiviato dall'url originale il 4 ottobre 2013).
- ^ Patel, NB, Chapter 3: Physiology of Pain (PDF), in Kopf A, Patel NB (a cura di), Guide to Pain Management in Low-Resource Settings, 2010. URL consultato il 17 marzo 2015 (archiviato dall'url originale il 29 agosto 2017).
- ^ a b TR Stanton, Latimer, J; Maher, CG; Hancock, MJ, How do we define the condition 'recurrent low back pain'? A systematic review., in European spine rivista : official publication of the European Spine Society, the European Spinal Deformity Society, and the European Section of the Cervical Spine Research Society, vol. 19, n. 4, 2010 aprile, pp. 533-9, PMID 19921522.
- ^ Kelly GA, Blake C, Power CK, O'keeffe D, Fullen BM, The association between chronic low back pain and sleep: a systematic review, in Clin J Pain, vol. 27, n. 2, febbraio 2011, pp. 169–81, DOI:10.1097/AJP.0b013e3181f3bdd5, PMID 20842008.
- ^ a b c d e f g h i Miller SM, Low back pain: pharmacologic management, in Prim. Care, vol. 39, n. 3, settembre 2012, pp. 499–510, DOI:10.1016/j.pop.2012.06.005, PMID 22958559.
- ^ a b c d e f Marlowe D, Complementary and alternative medicine treatments for low back pain, in Prim. Care, vol. 39, n. 3, settembre 2012, pp. 533–46, DOI:10.1016/j.pop.2012.06.008, PMID 22958563.
- ^ a b c Cohen SP, Argoff CE, Carragee EJ, Management of low back pain, in BMJ, vol. 337, 2008, pp. a2718, PMID 19103627.
- ^ a b c d e f BW Koes, van Tulder, M; Lin, CW; Macedo, LG; McAuley, J; Maher, C, An updated overview of clinical guidelines for the management of non-specific low back pain in primary care., in European Spine Journal, vol. 19, n. 12, dicembre 2010, pp. 2075–94, PMID 20602122.
- ^ Davis PC, Wippold II FJ, Cornelius RS, et al., American College of Radiology ACR Appropriateness Criteria – Low Back Pain (PDF), 2011. URL consultato il 3 ottobre 2013 (archiviato dall'url originale il 4 luglio 2012).
- ^ Williams CM, Henschke N, Maher CG, et al., Red flags to screen for vertebral fracture in patients presenting with low-back pain, in Cochrane Database Syst Rev, vol. 1, 2013, pp. CD008643, DOI:10.1002/14651858.CD008643.pub2, PMID 23440831.
- ^ Henschke N, Maher CG, Ostelo RW, de Vet HC, Macaskill P, Irwig L, Red flags to screen for malignancy in patients with low-back pain, in Cochrane Database Syst Rev, vol. 2, 2013, pp. CD008686, DOI:10.1002/14651858.CD008686.pub2, PMID 23450586.
- ^ Manchikanti L, Glaser SE, Wolfer L, Derby R, Cohen SP, Systematic review of lumbar discography as a diagnostic test for chronic low back pain [collegamento interrotto], in Pain Physician, vol. 12, n. 3, 2009, pp. 541–59, PMID 19461822.
- ^ a b c d Use of imaging studies for low back pain: percentage of members with a primary diagnosis of low back pain who did not have an imaging study (plain x-ray, MRI, CT scan) within 28 days of the diagnosis, Agency for Healthcare Research and Quality, 2013. URL consultato l'11 giugno 2013 (archiviato dall'url originale il 4 ottobre 2013).
- ^ a b American Academy of Family Physicians, Ten Things Physicians and Patients Should Question, Choosing Wisely: una iniziativa della ABIM Foundation, American Academy of Family Physicians. URL consultato il 5 settembre 2012.
- ^ a b American College of Physicians, Five Things Physicians and Patients Should Question, Choosing Wisely: una iniziativa della ABIM Foundation, American College of Physicians. URL consultato il 5 settembre 2013.
- ^ R Chou, Fu, R, Carrino, JA, Deyo, RA, Imaging strategies for low-back pain: systematic review and meta-analysis., in Lancet, vol. 373, n. 9662, 7 febbraio 2009, pp. 463–72, DOI:10.1016/S0140-6736(09)60172-0, PMID 19200918.
- ^ Crownover BK, Bepko JL, Appropriate and safe use of diagnostic imaging, in Am Fam Physician, vol. 87, n. 7, aprile 2013, pp. 494–501, PMID 23547591.
- ^ a b R Chou, Qaseem, A, Owens, DK, Shekelle, P, Clinical Guidelines Committee of the American College of, Physicians, Diagnostic imaging for low back pain: advice for high-value health care from the American College of Physicians, in Annals of internal medicine, vol. 154, n. 3, 1º febbraio 2011, pp. 181–9, DOI:10.1059/0003-4819-154-3-201102010-00008, PMID 21282698.
- ^ Flynn TW, Smith B, Chou R, Appropriate use of diagnostic imaging in low back pain: a reminder that unnecessary imaging may do as much harm as good, in J Orthop Sports Phys Ther, vol. 41, n. 11, novembre 2011, pp. 838–46, DOI:10.2519/jospt.2011.3618, PMID 21642763.
- ^ Sprouse R, Treatment: current treatment recommendations for acute and chronic undifferentiated low back pain, in Prim. Care, vol. 39, n. 3, settembre 2012, pp. 481–6, DOI:10.1016/j.pop.2012.06.004, PMID 22958557.
- ^ Momsen AM, Rasmussen JO, Nielsen CV, Iversen MD, Lund H, Multidisciplinary team care in rehabilitation: an overview of reviews [collegamento interrotto], in J Rehabil Med, vol. 44, n. 11, novembre 2012, pp. 901–12, DOI:10.2340/16501977-1040, PMID 23026978.
- ^ a b Choi BK, Verbeek JH, Tam WW, Jiang JY, Exercises for prevention of recurrences of low-back pain, in Brian KL Choi (a cura di), Cochrane Database Syst Rev, n. 1, 2010, pp. CD006555, DOI:10.1002/14651858.CD006555.pub2, PMID 20091596.
- ^ Hendrick P, Milosavljevic S, Hale L, et al., The relationship between physical activity and low back pain outcomes: a systematic review of observational studies, in Eur Spine J, vol. 20, n. 3, marzo 2011, pp. 464–74, DOI:10.1007/s00586-010-1616-2, PMC 3048226, PMID 21053026.
- ^ Hendrick P, Te Wake AM, Tikkisetty AS, Wulff L, Yap C, Milosavljevic S, The effectiveness of walking as an intervention for low back pain: a systematic review, in Eur Spine J, vol. 19, n. 10, ottobre 2010, pp. 1613–20, DOI:10.1007/s00586-010-1412-z, PMC 2989236, PMID 20414688.
- ^ SD. French, Cameron, M. Walker, BF. Reggars, JW. Esterman, AJ., Superficial heat or cold for low back pain, in Cochrane Database Syst Rev, n. 1, 2006, pp. CD004750, DOI:10.1002/14651858.CD004750.pub2, PMID 16437495.
- ^ a b van Middelkoop M, Rubinstein SM, Kuijpers T, Verhagen AP, Ostelo R, Koes BW, van Tulder MW, A systematic review on the effectiveness of physical and rehabilitation interventions for chronic non-specific low back pain, in Eur Spine J, vol. 20, n. 1, 2011, pp. 19–39, DOI:10.1007/s00586-010-1518-3, PMC 3036018, PMID 20640863.
- ^ a b c Guild DG, Mechanical therapy for low back pain, in Prim. Care, vol. 39, n. 3, settembre 2012, pp. 511–6, DOI:10.1016/j.pop.2012.06.006, PMID 22958560.
- ^ Seco J, Kovacs FM, Urrutia G, The efficacy, safety, effectiveness, and cost-effectiveness of ultrasound and shock wave therapies for low back pain: a systematic review, in Spine J, vol. 11, n. 10, ottobre 2011, pp. 966–77, DOI:10.1016/j.spinee.2011.02.002, PMID 21482199.
- ^ Smith C, Grimmer-Somers K., The treatment effect of exercise programmes for chronic low back pain, in J Eval Clin Pract, vol. 16, n. 3, 2010, pp. 484–91, DOI:10.1111/j.1365-2753.2009.01174.x, PMID 20438611.
- ^ van Middelkoop M, Rubinstein SM, Verhagen AP, Ostelo RW, Koes BW, van Tulder MW, Exercise therapy for chronic nonspecific low-back pain, in Best Pract Res Clin Rheumatol, vol. 24, n. 2, 2010, pp. 193–204, DOI:10.1016/j.berh.2010.01.002, PMID 20227641.
- ^ JP Woodman, Moore, NR, Evidence for the effectiveness of Alexander Technique lessons in medical and health-related conditions: a systematic review., in International rivista of clinical practice, vol. 66, n. 1, gennaio 2012, pp. 98–112, PMID 22171910.
- ^ P Posadzki, Ernst, E, Yoga for low back pain: a systematic review of randomized clinical trials., in Clinical rheumatology, vol. 30, n. 9, settembre 2011, pp. 1257–62, PMID 21590293.
- ^ R. M. Dubinsky e J. Miyasaki, Assessment: Efficacy of transcutaneous electric nerve stimulation in the treatment of pain in neurologic disorders (an evidence-based review): Report of the Therapeutics and Technology Assessment Subcommittee of the American Academy of Neurology, in Neurology, vol. 74, n. 2, 2009, pp. 173–6, DOI:10.1212/WNL.0b013e3181c918fc, PMID 20042705.
- ^ a b Sahar T, Cohen MJ, Uval-Ne'eman V, et al., Insoles for prevention and treatment of back pain: a systematic review within the framework of the Cochrane Collaboration Back Review Group, in Spine, vol. 34, n. 9, aprile 2009, pp. 924–33, DOI:10.1097/BRS.0b013e31819f29be, PMID 19359999.
- ^ Nizard J, Raoul S, Nguyen JP, Lefaucheur JP, Invasive stimulation therapies for the treatment of refractory pain, in Discov Med, vol. 14, n. 77, ottobre 2012, pp. 237–46, PMID 23114579.
- ^ de Leon-Casasola OA, Opioids for chronic pain: new evidence, new strategies, safe prescribing, in Am. J. Med., vol. 126, 3 Suppl 1, marzo 2013, pp. S3–11, DOI:10.1016/j.amjmed.2012.11.011, PMID 23414718.
- ^ Chou R, Loeser JD, Owens DK, Rosenquist RW, Atlas SJ, Baisden J, Carragee EJ, Grabois M, Murphy DR, Resnick DK, Stanos SP, Shaffer WO, Wall EM; American Pain Society Low Back Pain Guideline Panel, Interventional therapies, surgery, and interdisciplinary rehabilitation for low back pain: An evidence-based clinical practice guideline from the American Pain Society, in Spine, vol. 34, n. 10, 2009, pp. 1066–77, DOI:10.1097/BRS.0b013e3181a1390d, PMID 19363457.
- ^ RZ Pinto, CG Maher, ML Ferreira, ML, M Hancock, VC Oliveira, AJ McLachlan, B Koes e PH Ferreira, Epidural corticosteroid injections in the management of sciatica: a systematic review and meta-analysis., in Annals of internal medicine, vol. 157, n. 12, 18 dicembre 2012, pp. 865–77, PMID 23362516.
- ^ a b c Chou R, Baisden J, Carragee EJ, Resnick DK, Shaffer WO, Loeser JD, Surgery for low back pain: a review of the evidence for an American Pain Society Clinical Practice Guideline, in Spine, vol. 34, n. 10, maggio 2009, pp. 1094–109, DOI:10.1097/BRS.0b013e3181a105fc, PMID 19363455.
- ^ CS Lee, Hwang, CJ; Lee, DH; Kim, YT; Lee, HS, Fusion rates of instrumented lumbar spinal arthrodesis according to surgical approach: a systematic review of randomized trials., in Clinics in orthopedic surgery, vol. 3, n. 1, 2011 Mar, pp. 39-47, PMID 21369477.
- ^ BF Walker, French, SD, Grant, W, Green, S, A Cochrane review of combined chiropractic interventions for low-back pain, in Spine, vol. 36, n. 3, 1º febbraio 2011, pp. 230–42, DOI:10.1097/BRS.0b013e318202ac73, PMID 21248591.
- ^ S Dagenais, RE Gay, AC Tricco, MD Freeman e JM Mayer, NASS Contemporary Concepts in Spine Care: spinal manipulation therapy for acute low back pain, in The spine rivista : official rivista of the North American Spine Society, vol. 10, n. 10, 2010, pp. 918–40, DOI:10.1016/j.spinee.2010.07.389, PMID 20869008.
- ^ Rubinstein SM, van Middelkoop M, Assendelft WJ, de Boer MR, van Tulder MW, Spinal manipulative therapy for chronic low-back pain, in Sidney M Rubinstein (a cura di), Cochrane Database Syst Rev, n. 2, 2011, pp. CD008112, DOI:10.1002/14651858.CD008112.pub2, PMID 21328304. URL consultato il 3 ottobre 2013 (archiviato dall'url originale il 9 giugno 2013).
- ^ SM Rubinstein, Terwee, CB; Assendelft, WJ; de Boer, MR; van Tulder, MW, Spinal manipulative therapy for acute low-back pain., in Cochrane database of systematic reviews (Online), vol. 9, 12 settembre 2012, pp. CD008880, PMID 22972127.
- ^ S Dagenais, J Mayer, J Wooley e S Haldeman, Evidence-informed management of chronic low back pain with medicine-assisted manipulation, in The Spine Journal, vol. 8, n. 1, 2008, pp. 142–9, DOI:10.1016/j.spinee.2007.09.010, PMID 18164462.
- ^ deVries HA, Cailliet R, Vagotonic effect of inversion therapy upon resting neuromuscular tension, in Am J Phys Med, vol. 64, n. 3, 1985, pp. 119–29, PMID 3159265.
- ^ Sheffield FJ, Adaptation of Tilt Table for Lumbar Traction, in Arch Phys Med Rehabil, vol. 45, 1964, pp. 469–72, PMID 14199033.
- ^ Kane MD, Karl RD, Swain JH, Effects of Gravity-Facilitated Traction on Intervertebral Dimensions of the Lumbar Spine, in J Orthop Sports Phys Ther, vol. 6, n. 5, 1985, pp. 281–8, PMID 18802302.
- ^ Berkeley Wellness, Lumbar Traction, su berkeleywellness.com. URL consultato il 1º luglio 2017.
- ^ a b c Furlan AD, Yazdi F, Tsertsvadze A, Gross A, Van Tulder M, Santaguida L, Gagnier J, Ammendolia C, Dryden T, Doucette S, Skidmore B, Daniel R, Ostermann T, Tsouros S, A systematic review and meta-analysis of efficacy, cost-effectiveness, and safety of selected complementary and alternative medicine for neck and low-back pain, in Evidence-based complementary and alternative medicine, 2012, PMID 22203884.
- ^ Lin CW, Haas M, Maher CG, Machado LA, van Tulder MW, Cost-effectiveness of guideline-endorsed treatments for low back pain: a systematic review, in Eur Spine J, vol. 20, n. 7, luglio 2011, pp. 1024–38, DOI:10.1007/s00586-010-1676-3, PMC 3176706, PMID 21229367.
- ^ a b Furlan AD, Imamura M, Dryden T, Irvin E, Massage for low-back pain, in Cochrane database of systematic reviews (Online), 2008, PMID 18843627.
- ^ Yong Luo, Min Yang e Tao Liu, Effect of hand-ear acupuncture on chronic low-back pain: a randomized controlled trial, in Journal of Traditional Chinese Medicine = Chung I Tsa Chih Ying Wen Pan, vol. 39, n. 4, 8 2019, pp. 587–598. URL consultato il 23 gennaio 2021.
- ^ Lindsay M. Fox, Mikiko Murakami e Houman Danesh, Battlefield acupuncture to treat low back pain in the emergency department, in The American Journal of Emergency Medicine, vol. 36, n. 6, 2018-06, pp. 1045–1048, DOI:10.1016/j.ajem.2018.02.038. URL consultato il 23 gennaio 2021.
- ^ (EN) Auricular acupunture at the L1 and L2 points for chronic low back pain: a new treatment protocol, su Auricular acupunture at the L1 and L2 points for chronic low back pain: a new treatment protocol. URL consultato il 23 gennaio 2021.
- ^ Henschke N, Ostelo RW, van Tulder MW, et al., Behavioural treatment for chronic low-back pain, in Cochrane Database Syst Rev, n. 7, 2010, pp. CD002014, DOI:10.1002/14651858.CD002014.pub3, PMID 20614428.
- ^ Cramer H, Haller H, Lauche R, Dobos G, Mindfulness-based stress reduction for low back pain. A systematic review, in BMC Complement Altern Med, vol. 12, 2012, p. 162, DOI:10.1186/1472-6882-12-162, PMC 3520871, PMID 23009599.
- ^ a b c C Menezes Costa Lda, Maher, CG; Hancock, MJ; McAuley, JH; Herbert, RD; Costa, LO, The prognosis of acute and persistent low-back pain: a meta-analysis., in CMAJ : Canadian Medical Association rivista = rivista de l'Association medicale canadienne, vol. 184, n. 11, 7 agosto 2012, pp. E613-24, DOI:10.1503/cmaj.111271, PMC 3414626, PMID 22586331.
- ^ a b R Chou e P Shekelle, Will this patient develop persistent disabling low back pain?, in JAMA: the Journal of the American Medical Association, vol. 303, n. 13, 2010, pp. 1295–302, DOI:10.1001/jama.2010.344, PMID 20371789.
Bibliografia[modifica | modifica wikitesto]
- Angelo Burlina, Guida di laboratorio per il medico pratico, Torino, Edizioni Medico Scientifiche srl, 1997, ISBN 88-7110-050-6.
- Nicola Gugliucci, La Terapia medica oggi, Salerno, Momento Medico, 2002.
- (EN) Douglas M. Anderson, A. Elliot Michelle, Mosby’s medical, nursing, & Allied Health Dictionary sesta edizione, New York, Piccin, 2004, ISBN 88-299-1716-8.
- (EN) Joseph C. Segen, Concise Dictionary of Modern Medicine, New York, McGraw-Hill, 2006, ISBN 978-88-386-3917-3.
- Walter B Greene, Ortopedia di Netter, Milano, Elsevier Masson srl, 2007, ISBN 978-88-214-2949-1.
- (EN) R.T. Floyd e Clem Thompson, Manual of structural kinesiology, New York, McGraw-Hill, 2008, ISBN 978-0-07-802251-7.
Voci correlate[modifica | modifica wikitesto]
Altri progetti[modifica | modifica wikitesto]
 Wikizionario contiene il lemma di dizionario «lombalgia»
Wikizionario contiene il lemma di dizionario «lombalgia» Wikimedia Commons contiene immagini o altri file su lombalgia
Wikimedia Commons contiene immagini o altri file su lombalgia
Collegamenti esterni[modifica | modifica wikitesto]
- (EN) lumbago, su Enciclopedia Britannica, Encyclopædia Britannica, Inc.
| Controllo di autorità | Thesaurus BNCF 13127 · GND (DE) 4036631-5 · NSK (HR) 000054109 · NDL (EN, JA) 00574378 |
|---|