Scabbia
| Scabbia | |
|---|---|
 | |
| Specialità | infettivologia |
| Eziologia | Sarcoptes scabiei |
| Classificazione e risorse esterne (EN) | |
| ICD-10 | B86 |
| MeSH | D012532 |
| MedlinePlus | 000830 |
| eMedicine | 1109204, 785873 e 911033 |
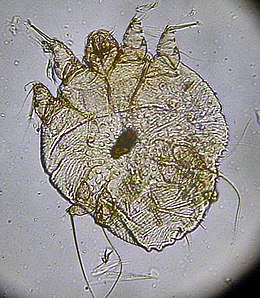
La scabbia è una malattia contagiosa della pelle. Si verifica tra gli esseri umani e in altri animali. È stata classificata dalla Organizzazione Mondiale della Sanità come una patologia legata all'acqua.[1] È causata, principalmente, dall'acaro Sarcoptes scabiei, un parassita molto piccolo e di solito non direttamente visibile, che si inocula sotto la pelle del soggetto colpito provocando un intenso prurito allergico. L'infestazione negli animali causata da specie di acari simili viene chiamata "rogna sarcoptica".
La malattia può essere trasmessa da oggetti, ma più spesso dal contatto diretto pelle-pelle, con un elevato rischio dopo un contatto prolungato. L'infestazione iniziale richiede da quattro a sei settimane per diventare sintomatica. Poiché si riscontrano sintomi allergici, oltre al ritardo nella presentazione si ha anche un significativo ritardo nel sollievo dopo che i parassiti sono stati sradicati. La scabbia crostosa, precedentemente conosciuta come scabbia norvegese, è una forma più grave d'infezione spesso associata alla immunosoppressione.
Storia[modifica | modifica wikitesto]
La scabbia è una malattia antica: grazie a studi archeologici sull'Antico Egitto si pensa che sia stata scoperta più di 2.500 anni fa.[2] Si ritiene che il primo riferimento alla scabbia sia nella Bibbia (Levitico, terzo libro di Mosè) circa 1200 a.C. In seguito, nel IV secolo a.C. il filosofo greco Aristotele parla di "acari" che "fuggono da piccoli brufoli se sono punti".[3] Tuttavia il nome "scabbia" si deve al medico romano Celso che ne descrisse le caratteristiche.[3]
Molti sono gli autori antichi che ne hanno descritto le manifestazioni, fra cui il medico arabo Abu el Hasan Ahmed el Tabari nel 970 e qualche anno dopo Ildegarda di Bingen e il medico moro Ibn Zuhr.[4]
L'eziologia è stata descritta per la prima volta in una lettera da Giovanni Cosimo Bonomo e Diacinto Cestoni nel 1687,[5] ma per una pubblicazione medica al riguardo si dovette aspettare sino al 1868.[6]
Epidemiologia[modifica | modifica wikitesto]
La scabbia è una delle tre malattie della pelle più comuni nei bambini, insieme alla tinea e alla piodermite.[7] Gli acari sono distribuiti in tutto il mondo e allo stesso modo colpiscono tutte le età, le etnie e le classi socio-economiche nei climi diversi.[8] La scabbia si riscontra più frequentemente nelle aree affollate in condizione di vita non igieniche.[9] A livello mondiale a partire dal 2009 si stima che si verifichino 300 milioni di casi di scabbia ogni anno, anche se questo dato è molto discusso.[10][11] Si stima che dall'1 al 10% della popolazione mondiale sia infestata dalla scabbia, ma in alcune popolazioni il tasso di infezione può raggiungere il 50-80%.[7]
In Italia il numero dei casi è in aumento: si è infatti passati dai 2.000/3.500 casi degli anni 1989-2000 ai più di 5.700 del 2003.[12] In Egitto l'incidenza è del 1,1%; più colpiti sono i bambini minori di 10 anni.[13] In Danimarca dal 1900 al 1975 sono stati segnalati più di 850.000 casi, mostrando un'incidenza maggiore nel sesso femminile.[14]
Eziologia[modifica | modifica wikitesto]
La malattia è causata da diverse specie di acari, specialmente dall'acaro di sesso femminile della scabbia (Sarcoptes scabiei). La trasmissione avviene tramite contatto diretto da persone o da superfici. La femmina scava dei cunicoli nell'epidermide in cui depone ogni giorno 1-3 uova, morendo dopo 1-2 mesi; alla nascita dei nuovi acari, questi creano a loro volta dei cunicoli. Si afferma che vi sia un'infezione quando si mostrano 10-15 femmine e nei casi peggiori si può assistere anche alla presenza di migliaia di esemplari.[15] Di tutte le uova depositate si stima che solo l'1% o meno diventi adulto.[16]
Segni e sintomi[modifica | modifica wikitesto]
I sintomi caratteristici di una infestazione da scabbia sono prurito intenso e cunicoli cutanei.[17] Le tracce dei cunicoli sono spesso lineari, al punto che bastano spesso quattro o più chiare linee per la diagnosi della malattia.
Eruzione cutanea[modifica | modifica wikitesto]

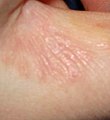
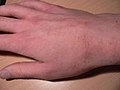
Le tane superficiali della scabbia di solito si verificano nelle zone delle mani, dei piedi, dei polsi, dei gomiti, della schiena, dei glutei e dei genitali esterni.[17] Tranne che nei neonati e negli immunodepressi, l'infezione in genere non si verifica nella pelle del viso o sul cuoio capelluto. I cunicoli sono creati dallo scavo dell'acaro adulto nell'epidermide.[17]
Nella maggior parte delle persone i cunicoli scavati dagli acari appaiono di forma lineare oppure a S, spesso accompagnate da quello che appaiono come file di piccole punture di insetti. Questi segni si trovano spesso nelle fessure del corpo, come ad esempio tra le dita delle mani e dei piedi, intorno alla zona genitale e sotto la mammella delle donne.[18]
I sintomi compaiono tipicamente da due a sei settimane dopo l'infestazione per gli individui che mai erano stati esposti alla scabbia. Per coloro che avevano precedentemente contratto la scabbia, i sintomi possono comparire entro alcuni giorni dopo l'infestazione. Tuttavia non è impossibile che i sintomi inizino a comparire dopo diversi mesi o anni.[10] La formazione di bolle e pustole sui palmi delle mani e sulle piante dei piedi è un sintomo caratteristici della scabbia nei bambini.[18]
-
Irritazioni diverse provocate dalla scabbia
-
Scabbia sul braccio
-
Irritazione da scabbia sulla mano
-
Eruzione cutanea da scabbia sulle dita
La scabbia crostosa[modifica | modifica wikitesto]
La scabbia crostosa, precedentemente chiamata scabbia norvegese, è la forma più grave e si mostra nei soggetti anziani o con deficit immunologici, come quelli che presentano l'AIDS, il cancro o sono in cura con farmaci immunosoppressori.[10][17][19] In questi casi si manifestano anche alopecia, eosinofilia e interessamento delle unghie. Il paziente diventa così un terreno di coltura più fertile per gli acari che si diffondono sul corpo dell'ospite, tranne che sul viso. Chi soffre di scabbia crostosa presenta eruzioni cutanee squamose, prurito lieve e croste di spessore della pelle che contengono migliaia di acari.[8]
Diagnosi[modifica | modifica wikitesto]
Nelle aree geografiche in cui è comune la scabbia può essere diagnosticata clinicamente quando il prurito diffuso si presenta insieme a lesioni in due punti caratteristici o vi è prurito di un altro membro della famiglia.[7]
Il segno classico della scabbia sono le tane degli acari scavate all'interno della pelle.[7] Per rilevare la tana la zona sospetta viene strofinata con l'inchiostro di una penna stilografica o con una soluzione di tetraciclina per uso topico, che si illumina sotto una luce speciale. La macchia sulla pelle viene poi cancellata con un tampone imbevuto di alcol. Se la persona è infestata con la scabbia, la forma caratteristica a zig-zag o a S della tana appare attraverso la pelle. Tuttavia l'affidabilità di questo test è bassa in quanto le tane sono scarse e possono essere oscurate da graffi.[7] La diagnosi viene fatta dopo aver trovato sia gli acari della scabbia o le loro uova sia i pellet fecali.[7]
Diagnosi differenziale[modifica | modifica wikitesto]
I sintomi dell'infestazione da scabbia possono essere confusi con altre patologie della pelle tra cui dermatite, sifilide, varie sindromi correlate all'orticaria, reazioni allergiche, e all'infezione di altri ectoparassiti come i pidocchi e le pulci.[20]
Trattamento[modifica | modifica wikitesto]
Si dispone di un certo numero di farmaci che risultano efficaci contro la scabbia. Tuttavia il trattamento deve spesso coinvolgere tutta la famiglia o la comunità di appartenenza per prevenire una nuova infezione.[7] Tra i farmaci utilizzabili per lenire il prurito vi sono gli antistaminici.[21]
Permetrina[modifica | modifica wikitesto]
La permetrina è il farmaco più efficace per la scabbia[22] e costituisce il trattamento di scelta.[7][23] Si applica dal collo in giù, solitamente prima di coricarsi, per essere poi lasciata per circa 8-14 ore.[7] Una applicazione è di norma sufficiente per le infestazioni lievi. Nei casi moderati o gravi viene applicata un'ulteriore dose da 7 a 14 giorni dopo la prima.[7][23][24] La permetrina provoca una leggera irritazione della pelle, ma la sensazione è tollerabile.[17] Questo farmaco è il più costoso tra i trattamenti topici.[17]
Ivermectina[modifica | modifica wikitesto]
L'ivermectina è un farmaco a somministrazione orale la cui efficacia nel curare la scabbia, spesso in un'unica dose, è stata dimostrata da numerosi studi clinici.[1][7] È il trattamento di scelta per scabbia crostosa, spesso in combinazione con un agente topico.[7][17] L'ivermectina non è stata testata sui bambini e pertanto non è raccomandato al di sotto dei sei anni di età.[17]
Preparazioni topiche di ivermectina si sono dimostrate essere efficaci per la scabbia negli adulti. Inoltre risultano interessanti per via del loro basso costo, per la facilità di preparazione e per la bassa tossicità.[25] Sono inoltre utili anche per la rogna sarcoptica, l'analogo, in ambito veterinario, della scabbia umana.[26]
Altri[modifica | modifica wikitesto]
Altri trattamenti prevedono l'uso del lindano, del benzile benzoato, del crotamitone, del malathion e di preparazioni di zolfo.[7][17] Il lindano è efficace, tuttavia vi sono alcune preoccupazioni per una sua potenziale neurotossicità che ne hanno limitato la sua disponibilità in molti paesi;[17] è stato approvato negli Stati Uniti per l'uso come trattamento di seconda linea.[27] Unguenti a base di zolfo o di benzoato di benzile sono spesso utilizzati nei paesi in via di sviluppo a causa del loro basso costo.[17] Le soluzioni al 10% di zolfo hanno dimostrato di essere efficaci[28] e vengono tipicamente utilizzati per almeno una settimana.[17] In studi limitati il crotamitone è stato trovato essere meno efficace della permetrina.[17] Tuttavia nei bambini viene spesso raccomandato l'uso di crotamitone o di un preparato di zolfo al posto della permetrina, a causa delle preoccupazioni riguardo al suo assorbimento cutaneo.[7]
-
Giorno 4 superficie malata
-
Giorno 8 con inizio trattamento
-
Giorno 12 sotto trattamento
-
Guarigione
Profilassi domestica[modifica | modifica wikitesto]
L'acaro della scabbia è un parassita e lontano dalle nostre squame vive al massimo per 2-3 giorni.
Semplici e mirate le indicazioni:
- lavare ad alta temperatura tutta la biancheria, i tappeti, i copridivani, le lenzuola, i coprimaterasso e le federe dei cuscini
- lavare ad alta temperatura tutti i capi di vestiario, compresi asciugamani e accappatoi
- chiudere ermeticamente in un sacco di plastica i materassi per alcuni giorni
- eseguire un’accurata pulizia della casa
Prognosi[modifica | modifica wikitesto]
A seconda dalla gravità della forma, a volte basta la cura dell'igiene per terminare gli effetti della malattia in pochi mesi. Se invece non è trattata ed è una forma grave può persistere per decenni.[29]
Prevenzione[modifica | modifica wikitesto]
Programmi di trattamento di massa che utilizzano permetrina topica o ivermectina a somministrazione orale si sono dimostrati efficaci nel ridurre la prevalenza della scabbia in alcune popolazioni.[7] Non esiste un vaccino disponibile. È fortemente consigliato il trattamento simultaneo di tutte le persone con cui si hanno avuto contatti stretti, anche se esse non mostrano sintomi di infestazione.[7] L'infestazione asintomatica è relativamente comune.[7] I vari oggetti della vita quotidiana rappresentano un basso rischio di trasmissione, con l'eccezione del caso della scabbia crostosa, quindi la pulizia è di poca importanza.[7] Invece i locali utilizzati da persone con scabbia crostosa richiedono una pulizia accurata.[30]
Note[modifica | modifica wikitesto]
- ^ a b WHO -Water-related Disease, su who.int, World Health Organization. URL consultato il 20 gennaio 2018.
- ^ Maggiori dettagli sulle scoperte in Edward K Markell, John, David C.; Petri, William H, Markell and Voge's medical parasitology nona edizione, New York - Milano, Elsevier Saunders, 2006, ISBN 0-7216-4793-6.
- ^ a b Roncalli RA, The history of scabies in veterinary and human medicine from biblical to modern times, in Vet. Parasitol., vol. 25, n. 2, luglio 1987, pp. 193–8, DOI:10.1016/0304-4017(87)90104-X, PMID 3307123.
- ^ M. Ramos-e-Silva, GC. Bonomo, Giovan Cosimo Bonomo (1663-1696): discoverer of the etiology of scabies., in Int J Dermatol, vol. 37, n. 8, agosto 1998, pp. 625-30, PMID 9732015.
- ^ MA. Montesu, F. Cottoni; GC. Bonomo; D. Cestoni, G.C. Bonomo and D. Cestoni. Discoverers of the parasitic origin of scabies., in Am J Dermatopathol, vol. 13, n. 4, agosto 1991, pp. 425-7, PMID 1928627.
- ^ Hebra, F. 1868. On disease of the skin including the exanthemata, vol. 2:, p. 164-252. The New Sydenham Society, London, United Kingdom. (Translated by C. H. Fagge and P. H. Pye-Smith.).
- ^ a b c d e f g h i j k l m n o p q r Andrews RM, McCarthy J, Carapetis JR, Currie BJ, Skin disorders, including pyoderma, scabies, and tinea infections, in Pediatr. Clin. North Am., vol. 56, n. 6, dicembre 2009, pp. 1421–40, DOI:10.1016/j.pcl.2009.09.002, PMID 19962029.
- ^ a b c DPDx—Scabies, su Laboratory Identification of Parasites of Public Health Concern, CDC. URL consultato il 15 novembre 2012 (archiviato dall'url originale il 20 febbraio 2009).
- ^ Green MS, Epidemiology of scabies, in Epidemiol Rev, vol. 11, n. 1, 1989, pp. 126–50, PMID 2509232.
- ^ a b c S. Bouvresse e O. Chosidow, Scabies in healthcare settings, in Curr Opin Infect Dis, vol. 23, n. 2, aprile 2010, pp. 111–8, DOI:10.1097/QCO.0b013e328336821b, PMID 20075729.
- ^ MI Hicks, Elston, DM, Scabies, in Dermatologic therapy, vol. 22, n. 4, 2009 Jul-Aug, pp. 279–92, DOI:10.1111/j.1529-8019.2009.01243.x, PMID 19580575.
- ^ Giorgio Bartolozzi, Guglielmi Maurizio, Pediatria principi e pratica clinica p.762, Torino, Elsevier-Masson, 2008, ISBN 978-88-214-3033-6.
- ^ AA. Hegazy, NM. Darwish; IA. Abdel-Hamid; SM. Hammad, Epidemiology and control of scabies in an Egyptian village., in Int J Dermatol, vol. 38, n. 4, aprile 1999, pp. 291-5, PMID 10321946.
- ^ Christophersen J., The epidemiology of scabies in Denmark, 1900 to 1975., in Arch Dermatol., vol. 114, 1978, pp. 747-50.
- ^ Giorgio Bartolozzi, Guglielmi Maurizio, Pediatria principi e pratica clinica p.761, Torino, Elsevier-Masson, 2008, ISBN 978-88-214-3033-6.
- ^ Mellanby, K. 1944. The development of symptoms, parasitic infection and immunity in human scabies. Parasitology 35:197-206.
- ^ a b c d e f g h i j k l m Hay RJ, Scabies and pyodermas—diagnosis and treatment, in Dermatol Ther, vol. 22, n. 6, 2009, pp. 466–74, DOI:10.1111/j.1529-8019.2009.01270.x, PMID 19889132.
- ^ a b Scabies (PDF), su DermNet NZ, New Zealand Dermatological Society Incorporated (archiviato dall'url originale il 27 marzo 2009).
- ^ Hicks MI, Elston DM, Scabies, in Dermatol Ther, vol. 22, n. 4, 2009, pp. 279–92, DOI:10.1111/j.1529-8019.2009.01243.x, PMID 19580575.
- ^ Arlian LG, Biology, host relations, and epidemiology of Sarcoptes scabiei, in Annu. Rev. Entomol., vol. 34, 1989, pp. 139–61, DOI:10.1146/annurev.en.34.010189.001035, PMID 2494934.
- ^ (EN) Sergio Vañó-Galván, MD e Paula Moreno-Martin, MD, Cleveland Clinic Journal of Medicine July 2008 vol. 75 7 474–478, su The Cleveland Clinic Foundation. URL consultato il 13 novembre 2022 (archiviato dall'url originale il 23 giugno 2021).
- ^ Strong M, Johnstone PW, Interventions for treating scabies, in Mark Strong (a cura di), Cochrane Database Syst Rev, n. 3, 2007, pp. CD000320, DOI:10.1002/14651858.CD000320.pub2, PMID 17636630.
- ^ a b Scabies, su idph.state.il.us, Illinois Department of Public Health, gennaio 2008. URL consultato il 7 ottobre 2010.
- ^ The Pill Book, Bantam Books, 2010, pp. 867–869, ISBN 978-0-553-59340-2.
- ^ Victoria J, Trujillo R, Topical ivermectin: a new successful treatment for scabies, in Pediatr Dermatol, vol. 18, n. 1, 2001, pp. 63–5, DOI:10.1046/j.1525-1470.2001.018001063.x, PMID 11207977. URL consultato il 24 ottobre 2010.
- ^ Parasitology Research, Volume 78, Number 2, su springerlink.com, SpringerLink. URL consultato il 14 novembre 2010 (archiviato dall'url originale il 26 aprile 2020).
- ^ FDA Public Health Advisory: Safety of Topical Lindane Products for the Treatment of Scabies and Lice, su fda.gov, 30 aprile 2009. URL consultato il 14 novembre 2010.
- ^ Jin-Gang A, Sheng-Xiang X, Sheng-Bin X, et al., Quality of life of patients with scabies, in J Eur Acad Dermatol Venereol, vol. 24, n. 10, marzo 2010, pp. 1187, DOI:10.1111/j.1468-3083.2010.03618.x, PMID 20236379.
- ^ Mauro Moroni, esposito Roberto, De Lalla Fausto, Malattie infettive, 7ª edizione p.363, Milano, Elsevier Masson, 2008, ISBN 978-88-214-2980-4.
- ^ CDC—Prevention and Control—Scabies, su cdc.gov, Center for Disease Control and Prevention. URL consultato il 9 ottobre 2010.
Bibliografia[modifica | modifica wikitesto]
- Mauro Moroni, Esposito Roberto; De Lalla Fausto, Malattie infettive, 7ª edizione, Milano, Elsevier Masson, 2008, ISBN 978-88-214-2980-4.
- Giorgio Bartolozzi, Guglielmi Maurizio, Pediatria principi e pratica clinica, Torino, Elsevier-Masson, 2008, ISBN 978-88-214-3033-6.
- Douglas M. Anderson, Elliot Michelle A., Mosby's medical, nursing, & Allied Health Dictionary, sesta edizione, New York, Piccin, 2004, ISBN 88-299-1716-8.
Altri progetti[modifica | modifica wikitesto]
 Wikiquote contiene citazioni sulla scabbia
Wikiquote contiene citazioni sulla scabbia Wikizionario contiene il lemma di dizionario «scabbia»
Wikizionario contiene il lemma di dizionario «scabbia» Wikimedia Commons contiene immagini o altri file sulla scabbia
Wikimedia Commons contiene immagini o altri file sulla scabbia
Collegamenti esterni[modifica | modifica wikitesto]
- (EN) Scabies, su Enciclopedia Britannica, Encyclopædia Britannica, Inc.
| Controllo di autorità | Thesaurus BNCF 31000 · LCCN (EN) sh85117892 · BNF (FR) cb12252709b (data) · J9U (EN, HE) 987007558471605171 |
|---|